Аритмия – это сбой в работе сердца, при котором фиксируется учащение ритма или нарушение проводимости. Нарушение насчитывает несколько видов разного характера. Особой формой считается патология типа пируэт, принадлежащая к желудочковой тахикардии. Бывает приступообразной с самоликвидацией, но в любой момент может перейти в опасную для жизни фибрилляцию желудочков (ФЖ). Чаще всего возникает после перерыва в ритме сердца вследствие брадикардии или длительной компенсаторной паузы после экстрасистолы.
Причины
«Пируэтная» тахикардия, характеризующаяся удлиненным интервалом QT, может быть врожденной или приобретенной в результате действия лекарственных препаратов. Генетические варианты включают:
- наследственные синдромы, которые могут сопровождаться глухотой;
- патологию генов – сегодня ученые открыли еще шесть наследственных дефектов, связанных с удлинением интервала PQ. Эти гены кодируют трансмембранные К и/или Naканалы.
Наследственные факторы встречаются редко, чаще на возникновение патологии влияет применение лекарств. К ним относят:
- антиаритмические медикаменты;
- фенотиазины, бутирофеноны;
- противогрибковые препараты;
- антигистаминные;
- некоторые из противовирусных;
- антибиотики, особенно макролиды;
- антидепрессанты;
- фосфорорганические соединения (ФОС);
- кокаин.
Провоцирующими факторами могут быть неполноценное питание или голодание, алкоголизм, эндокринные и сердечно-сосудистые болезни, субарахноидальное кровоизлияние. Имеющиеся генетические патологии, врожденные пороки сердца, сопутствующие соматические дефекты могут вызывать приступ. Выше перечислены наиболее распространенные причины, но каждый случай должен рассматриваться лечащим врачом индивидуально.
Патофизиология: механизм возникновения нарушений
Аритмия «пируэт» развивается за счет продления фазы реполяризации. На электрокардиограмме, кроме удлинения интервала QT, отмечается наличие заметных волн U в покое. Эти изменения ЭКГ отражают длительную реполяризацию с развитием ранней последующей деполяризации.
Патология может приводить к кровоизлияниям в ткань желудочка, вызывая инфаркт миокарда.
В миокарде происходит реполяризация, когда количество положительных ионов (в основном калия) превышает численность ионов натрия и кальция, концентрация которых должна снижаться. Дисфункция калиевого канала вызывает внутриклеточный избыток положительного заряда, что задерживает реполяризацию желудочков. Такое состояние миокарда приводит к возникновению специфического типа рецидивирующей аритмии. Это и есть «пируэтная» тахикардия.
Симптомы
Пациенты часто жалуются на обмороки. Потеря сознания объясняется тем, что сердце сокращается с частотой 200-250 ударов в минуту и не обеспечивает достаточного кровоснабжения головного мозга. Больные, которые остаются в сознании, ощущают сильное сердцебиение. Также может быть боль в груди, чувство нехватки воздуха. Иногда продление интервала QT диагностируется после восстановления ритма. Следует немедленно вызвать «Скорую помощь», а до приезда медиков проводить непрямой массаж сердца.
Если Вы хотите знать о тахикардии все, советуем посмотреть видео ниже по ссылке. Причины, симптомы, диагностика и признаки того, что пора к врачу — обо всем этом за 7 минут. Приятного просмотра!
Диагностика
Диагноз ставят на основании ЭКГ. На пленке хорошо видны волнообразные вершины комплексов QRS. Сами комплексы меняют свою ориентацию вокруг изолинии. На электрокардиограмме вне приступа присутствует увеличенный интервал QT. В норме его значение составляет в пределах 0,44 с. Следует обратить внимание на семейный анамнез: если у кого-то из родственников этот интервал увеличен, то риск развития пируэтной тахикардии возрастает.
- Пример тахикардии, связанной с токсичностью дигоксина
Такая тахикардия часто длится недолго и проходит самостоятельно, но иногда приводит к дестабилизации гемодинамики с последующим коллапсом. Также она может перерасти в фибрилляцию желудочков. В таком случае потребуется незамедлительная помощь: непрямой массаж сердца и стимуляция деятельности миокарда разрядом электрического тока.

- Пируэтная аритмия, возникающая в результате гипокалиемии
ЭКГ пациента с гипокалиемией показан на фото ниже: у больного произошел краткий самозавершающийся пароксизм пируэтной тахикардии с эффектом наслоения «R на T».

- Torsades de Pointes

Клинический случай
Пациентка 56 лет вызвала кардиобригаду СМП. Жалобы: головная боль и дискомфорт в грудной клетке. Данное состояние длится несколько часов до вызова. В анамнезе гипертоническая болезнь, но регулярного лечения больная не проводит. Иногда, при скачках АД выше 200/120, принимает Каптоприл в дозе 25-50 мг. Перед возникшими жалобами употребила около 1 литра вина. Со слов, периодически злоупотребляет спиртными напитками.
На момент осмотра продуктивному контакту доступна. Кожные покровы, дыхание, живот – без особенностей. Сердечная деятельность ритмичная, тоны приглушены. АД 160/90, ЧСС=Ps 90 в минуту. Живот мягкий, безболезненный. Симптом «поколачивания» отрицательный с обеих сторон. Физиологические отправления в норме. ЭКГ больной представлено ниже:

Во время записи пленки пациентка заявила, что стала очень плохо себя чувствовать и кружится голова. На ЭКГ – пируэтная тахикардия, перешедшая тут же в крупноволновую фибрилляцию предсердий.
Состояние пациентки крайне тяжелое: диагностирована клиническая смерть. Пульс и давление не определяются. Незамедлительно больная нашей бригадой была перемещена на твердую поверхность (пол) с проведением реанимационных мероприятий: ИВЛ, непрямой массаж сердца, введение Атропина, Адреналина, магнезии; выполнены две дефибрилляции. Обеспечена катетеризация периферической вены и госпитализация в кардиореанимацию напрямую, минуя приемный покой. На момент поступления в стационар пациентка в сознании, жалоб нет. АД 130/90, ЧСС=Ps 90 ударов в минуту. Дыхание самостоятельное.
Лечение
Как уже рассмотрено в примере выше, острый приступ сопровождается незамедлительным нарушением гемодинамики и быстро переходит в клиническую смерть. Устраняется несинхронизированной кардиоверсией, начиная с 100 Дж. Но повторная атака происходит практически мгновенно, поэтому необходимо внутривенное медленное введение 2 г сульфата магния. Если эти меры не помогли, то нужно повторить болюсное (быстрое) введение магнезии в вену через 5-10 минут. Также можно использовать лидокаин при лекарственном генезе тахикардии типа «пируэт». Помните, что антиаритмики I, II и III классов запрещены.
Современная доказательная медицина дает рекомендации по сокращению интервала QT и изменениям процессов реполяризации и деполяризации. Такие протоколы подтверждены экспериментально клиническими испытаниями.
Для восстановления ритма используют препараты:
Магнезия — это препарат выбора при тахикардии типа «пируэт». Рекомендован даже при изначально достаточном уровне магния в плазме. Лекарство в дозе 2 г взрослым и 25-50 мг/кг детям вводится внутривенно в течение одной-двух минут при внезапном приступе, влекущем опасные для жизни нарушения гемодинамики. Исследования in vitro показали, что магний снижает амплитуду ранней деполяризации до подпороговых уровней путем блокирования кальция в организме. Поэтому введение препарата должно сопровождаться коррекцией гипокалиемии до концентрации К в сыворотке более 4,5 ммоль/л. Применяется внутривенное вливание поляризующей смеси, содержащей магний и калий.
Эсмолол – это кардиоселективный β-адреноблокатор, вводится внутривенно. Особенность препарата – быстро действует и стремительно покидает организм. Пропранолол обладает аналогичными свойствами, но его эффект более стойкий и не проходит за короткое время. Поэтому в клинической практике чаще используют Эсмолол.
Лидокаин – это блокатор натриевых каналов. Нагрузочная доза – 2 мг/кг, далее вводят по необходимости. Считается, что препарат косвенно подавляет развитие аритмии путем сокращения продолжительности потенциала действия. Тем не менее исследования показывают успех применения лекарства только в 50% зарегистрированных случаев.
Последующая терапия и профилактика
Последующая терапия направлена на профилактику возобновления фибрилляции желудочков. Ведь итог может быть без своевременной помощи летальным. Международные организации здоровья сердца рекомендуют регулярный прием β-адреноблокаторов. Результативность их применения составляет 68–90 %. Также хороший эффект дают блокаторы натриевых каналов, например, Мекситилен.
При сохранении синкопальных состояний на фоне терапии β-блокаторами показана имплантация кардиостимулятора-дефибриллятора. Необходимо помнить, что эта операция не означает отмену медикаментозного лечения.
Основной совет пациентам и их родственникам: следует знать список лекарств, удлиняющих интервал QT, и избегать их приема.
Крайняя мера лечения – это левосторонняя симпатэктомия на уровне шейно-грудного отдела.
Для подготовки материала использовались следующие источники информации.

Аритмией по типу пируэт (АП) называют нарушения сердечного ритма (СР), которые сопровождаются увеличением и уменьшением сердечных сокращений, что в итоге привод к возникновению блокады. По общепринятому стандарту, пульс должен быть не более 90 ударов за минуту. Он может учащаться под воздействием силовых нагрузок, но это допустимое явление. Аритмией обозначают сбой показателей. Поскольку на ЭКГ видно волнообразные и неравномерные очертания, это явление назвали АП.
 Аритмия по типу пируэт
Аритмия по типу пируэт
Специфика недуга
Сердечная функциональность обеспечивается проводящей системой (ПС), которая основывается на синусовом узле. Именно он создает импульс, который сокращает предсердия и заставляет работать желудочки. Все компоненты ПС состоят из нервно-мышечных клеточек. Если их целостность нарушается, СР сбивается.
При АП сердечная мышца контактирует с левым желудочком. В итоге, это блокирует поступление требуемого количества кислорода в предсердие.
Сердце сокращается в один временной промежуток, но через учащенный пульс его работа неправильна. Пульс может доходить до 345 повторений в минуту.
Данное явление приведет к нарушению слаженной работы сердца и уменьшит сократительную способность желудочков, что приведет к остановке органа. В такой ситуации человек крайне нуждается в экстренной помощи.
Почему развивается
Причиной возникновения этого вида аритмии являются различные факторы. У одних пациентов недуг вызывают силовые нагрузки, у других – серьезные патологии.
Согласно статистическим данным, аритмия провоцируется:
- Стрессами. Адреналин, выбрасываемый в кровь, влияет на ССС и вызывает учащенный СР.
 Стресс
Стресс
- Злоупотреблением никотина, кофеина и энергетиков.
- Низким уровнем жидкости в теле. Чтобы восстановить кислородный дефицит и недостаток требуемых веществ, сердце начинает быстрее качать кровь.
- Приемом большого количества пищи. Для ее переработки ПС начинает усиленно работать, тем самым провоцируя большой кровяной приток к органам.
- Чрезмерными физнагрузками. При выполнении упражнений метаболические процессы в тканях ускоряются, поэтому они нуждаются в большем количестве кислорода и микроэлементов. В итоге, это может спровоцировать тахикардию.
Вышеперечисленные факторы провоцируют развитие аритмии у здорового человека. Если их интенсивность будет снижена, состояние организма стабилизируется без посторонней помощи.
Важно! Аритмия пируэт (АП) возникает из-за магниевого и калиевого дефицита в плазме крови.
К дополнительным причинам относят:
- наследственную склонность;
- прием антидепрессантов, препаратов с сильным действием и медикаментов с успокоительным, антибактериальным, антиаритмическим и мочегонным эффектом;
- неправильный электролитный баланс;
- алкогольную и наркотическую зависимость;
- сердечные заболевания;
- проблемы с эндокринной системой;
- гипотермию;
- продолжительный прием низкокалорийной еды с малым количеством белка в составе;
- нарушения ЦНС;
- нейрогенную анорексию;
- операции на шее;
- попадание в организм фосфорорганического и ртутного вещества.
АП – очень серьезный и опасный недуг для человека. Поэтому его нужно своевременно лечить.
Симптомы АП
Начало развития АП не сопровождаются какими-то характерными проявлениями. Отклонения в сердечной функциональности минимальны и незаметны. Со временем жизнедеятельность человека усложняется:
- вертиго и тахикардией;
 Тахикардия
Тахикардия
- перебоями в СР;
- усталостью;
- необоснованным страхом и тревогой;
- чувством недостачи кислорода и одышкой;
- болевыми ощущениями в грудине;
- потерей сознания.
Именно последнее явление наблюдается чаще всего. Обмороки вызваны нарушенной гемодинамикой. Аритмия заставляет сердце сокращаться более 275 раз за минуту. Параллельно этому все органы испытывают кислородный дефицит.
Диагностические методы
При появлении первых признаков недуга нужно срочно обратиться к кардиологу. С помощью лабораторных и инструментальных исследований врач поставит диагноз. Если недуг запущен, больному следует обратиться к узкопрофильным специалистам.
Как показывает медицинская практика, для диагностирования АП нужно сделать электрокардиограмму. Это позволяет замерять СР и импульсное прохождение. Но полученные данные не всегда верны. Для полноты картины пострадавшего обследуют с помощью:
- общего анализа крови и мочи;
- биохимии крови;
- исследования гормонального фона;
- УЗИ сердца;
- холтеровского метода по изучению сердца.
 УЗИ
УЗИ
На основе полученных результатов специалист поставит точный диагноз и подберет соответствующую терапию.
Приемы скорой помощи, лечение АП
Вначале развития АП не лечится, поскольку отклонения СР небольшие. Пострадавшему в такой ситуации нужно исключить из жизни эмоциональные и физнагрузки, соблюдать правильные образ жизни.
Развитие патологии сопровождается регулярными приступами. В таком случае терапия предполагает введение пациенту магния сульфата.
При тяжелых приступах специалисты используют дефибриллятор, вводят больному «Магнезию», «Атенолол» и «Лидокаин».
Резкое изменение СР предполагает назначение пациенту бета-адреноблокаторов.
Если тахикардия возникла на фоне употребления медпрепаратов, их запрещено использовать. Организм очищают с помощью сорбентов. Другие фармсредства могут сильно повредить здоровью пациента.
Иногда приступ можно убрать только оперативно. Хирургическая процедура предполагает установку автоматического дефибриллятора. Его ставят в верхнюю часть грудины. Аппарат обеспечивает автоматическую стимуляцию и дефибрилляцию сердца.
Медикаментозная терапия АП должна постоянно контролироваться квалифицированным специалистом. Требуется регулярное проведение кардиограммы.
Лечение АП у детей так же предполагает использование медикаментозных, хирургических и малоинвазивных методов.
Если из-за приступов аритмии у пациента может возникнуть сердечная недостаточность или остановка органа, ему проводят реанимацию.
Если возникла необходимость провести реанимацию ребенку, специалист обязан прощупать пульс, оценить гемодинамику и кардиограмму маленького пациента. Больные с пароксизмальной тахикардией нуждаются в стабилизации общего состояния и купировании приступа.
Если человек начинает жаловаться на боли в грудине, кружение головы, помутнение сознание и увеличение СР до 200 повторений в минуту, ему нужно сделать вагусные пробы. Их нужно выполнить в первые 30 минут после приступа. Если это не помогло, целесообразно использовать медпрепараты.
Обратите внимание! Вагусными пробами называют методы физического воздействия, которые повышают тонус блуждающего нерва и купируют аритмию. Могут использоваться больным в качестве самолечения. К ним относят: массаж языкового корня или солнечного сплетения, накладывание холодного компресса на ротовую полость и подбородок.
Так же можно немного придавить глаза, но эта методика противопоказана пациентам с миопией.
Пациенты, входящие в группу риска по возникновению аритмии, должны следить за своим питательным рационом. В нем не должно быть места:
- мучным продуктам;
- соленым и острым блюдам;
- продуктам с холестерином;
- кофеиносодержащим напиткам;
- алкоголю.
Питание должно состоять из:
- каш;
- диетических сортов мяса;
- кисломолочных продуктов с минимальным количеством жира.
Предполагаемые осложнения
АП может заставить сердце остановиться. При малейших симптомах приступа нужно срочно вызывать врача. АП – опасное заболевание, поэтому сразу нужно принимать соответствующие меры.
Профилактические меры
Чтобы снизить вероятность развития АП, рекомендуется:
- Соблюдать диету. Пища должна быть обогащена калием, магнием и кальцием. Эти вещества содержат сырые овощи, фрукты и зелень. Не будет лишним кушать морепродукты.
- Чтобы обогатить организм калием, нужно три раза в сутки кушать смесь из яблочного уксуса и меда. На 150 миллилитров уксуса нужно добавить столовую ложку меда, все перемешать и выпить до еды.
- Заниматься адекватными физическими нагрузками. Злоупотребление спортом или его отсутствие плохо сказываются на всем организме.
- Отказаться от никотина и спиртосодержащих напитков.
- Больше времени проводить на улице.
- Избегать стрессовых ситуаций.
Соблюдение этих простых правил защитит не только от аритмии, но и от многих других заболеваний.
Лечение АП требует от пациента вести правильный образ жизни, систематически принимать назначенные медикаменты и выполнять все врачебные рекомендации. Самолечение не поможет избавиться от недуга.
Сбой сердечного ритма – одна из наиболее часто регистрируемых патологий в кардиологии. Аритмии разнообразны и могут возникать из разных источников импульсации. Пируэтная форма тахикардии принадлежит к особому типу вентрикулярной пароксизмальной тахикардии и характеризуется повышенным риском развития несовместимых с жизнью нарушений.
Что собой представляет патология?
Аритмия – распространенное нарушение ритма сердечных сокращений, которое либо выше, либо ниже нормальных показателей, и охватывает большую группу заболеваний. Одной из наиболее тяжелых форм сбоя сердечного ритма является аритмия, которой присвоили название «пируэт» в связи с особенностями изменений работы органа. Эта патология относится к пароксизмальным нарушениям.
 Пароксизмальная (приступообразная) тахикардия – это спонтанно начавшийся и также внезапно закончившийся приступ усиленных сокращений сердца в пределах 145-245 уд./мин. При этом регулярность ритма может быть либо сохранена, либо изменена.
Пароксизмальная (приступообразная) тахикардия – это спонтанно начавшийся и также внезапно закончившийся приступ усиленных сокращений сердца в пределах 145-245 уд./мин. При этом регулярность ритма может быть либо сохранена, либо изменена.
При вентрикулярной приступообразной тахикардии источник эктопической импульсации расположен в проводящей системе желудочков – пучке Гиса, его ветвях и волокнах Пуркинье. Ток импульсации по желудочкам резко и патологически изменен, он сначала возбуждает один желудочек, а затем со значительной задержкой переходит на другой и распространяется по нему нестандартным путем.
В итоге – нарушается и процесс реполяризации. На кардиограмме формируется типичная картина данного нарушения. Важным фактором является атриовентрикулярная диссоциация – предсердная и желудочковая часть сокращаются в разном ритме.
Тахикардия типа пируэт описывается вышеуказанными признаками и характеризуется полиморфизмом желудочкового комплекса на электрокардиограмме. Что это такое пируэт и полиморфизм?
Полиморфный – то есть разнообразный в своей форме, а пируэт – поворот вокруг себя один, два или более раз. Способно ли сердце изменять свою форму и совершать такие обороты? По сути, это условные названия того, что происходит при таком типе патологии.
Нарушения можно четко увидеть на кардиограмме:
- Патология характеризуется существенным увеличением интервала Q-T.
- Фиксируется атипичное изменение комплекс QRS – они имеют разную амплитуду и форму.
Почему возникает нарушение?
Все причины и факторы, которые стимулируют образование пируэтной тахикардии можно дифференцировать на приобретенные и врожденные.
Причины врожденного характера:
- синдром Романо-Уорда;
- синдром Джервелла-Ланге-Нильсена;
- аномалии натриевых и кальциевых каналов.

Синдром удлиненного интервала QT
- поражения сердца с морфологическим повреждением органа: хроническая ИБС, инфаркт миокарда, пролапс митрального клапана, кардиомиопатии, миокардиты;
- повреждение ЦНС, нервная анорексия;
- декомпенсированные заболевания эндокринной системы;
- отравление ртутью, инсектицидами;
- электролитный дисбаланс: недостаток кальция, магния.
Патология может возникнуть в результате передозировки лекарствами таких групп:
- антиаритмические группы Іа, ІІс, ІІІ (Хинидин, Прокаинамид, Соталол, Амиодарон, Дизопирамид и др.);
 макролиды (Эритромицин, Рокситромицин, Мидекамицин);
макролиды (Эритромицин, Рокситромицин, Мидекамицин);- антимикотические (Флуконазол, Итраконазол);
- психотропные (Дроперидол, Галоперидол, Метадон, трициклические антидепрессанты);
- сульфаниламиды (Сульфатиазол, Сульфадиазин, Сульфален);
- прокинетики (Домперидон, Ацеклидин, Галантамин);
- антигистаминные (Фенкарол, Цетрин);
- β-адреномиметики (Добутамин, Сальбутамол).
Основные факторы риска:
- хроническое психоэмоциональное перевозбуждение;
- избыточная физическая нагрузка;
- увлечение алкогольными и наркотическими веществами;
- низкобелковые диеты и недостаточное употребление жидкости;
- переохлаждение.
Характерные симптомы
Вне приступа пароксизма основная клиническая картина проявляется симптомами ведущего заболевания. Главные симптомы полиморфной пируэтной тахикардии следующие:
- синкопальные состояния, в основе которых лежит повышение ЧСС до 250 уд./мин и нарушение на этом фоне оксигенации головного мозга;
- ощущение сердцебиения и перебоев в груди;
- учащенный ритмичный пульс слабого наполнения и пониженное АД;
- чувство нехватки воздуха;
- общая слабость;
- тревожность;
- частые головокружения;
- периодические боли в области сердца.
Диагностические меры
При возникновении вышеуказанных симптомов необходимо сразу же обратиться за помощью к кардиологу. Важными в постановке диагноза являются: тщательный сбор анамнеза, жалоб и их детализация, объективное обследование и инструментальная диагностика сердца. Самым информативным методом является электрокардиограмма.
Главные ЭКГ-признаки заболевания:
- спонтанное начало пароксизма и такой же спонтанный конец, приступ длится недолго (несколько секунд);
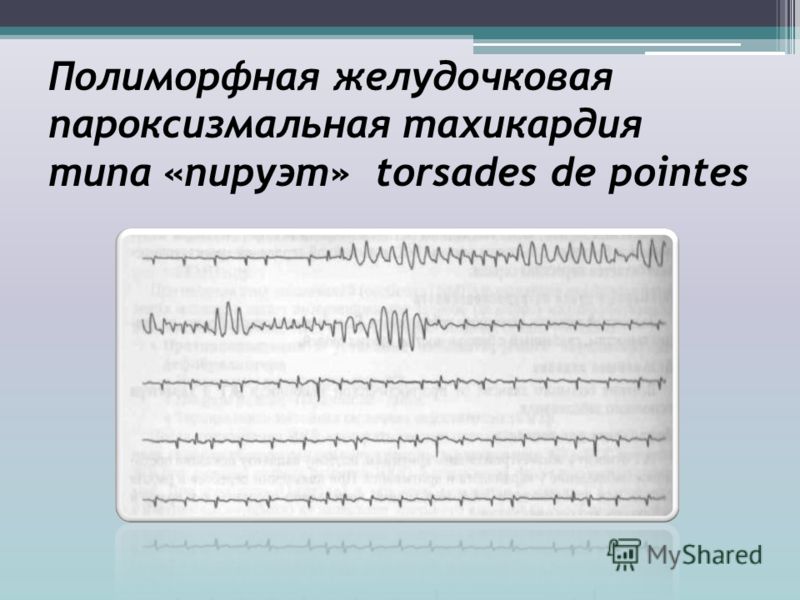 частота вентрикулярного ритма равна 145-245 уд./мин;
частота вентрикулярного ритма равна 145-245 уд./мин;- ритм неправильный, с изменчивостью интервалов R-R в пределах 0,21-0,31 секунд;
- расширение комплексов QRS (от 0,13 секунд), увеличение их амплитуды;
- очень быстро амплитуда и полярность желудочковых комплексов меняется (могут быть то положительными, то отрицательными), комплексы имеют нестабильную веретенообразную форму;
- атриовентрикулярная диссоциация – разный ритм сокращения предсердий и желудочков;
- вне приступа регистрируется удлинение интервала Q-T, которое сопровождается замедлением и ассинхронизацией реполяризации в сердце, что приводит к возникновению нескольких механизмов re-entry – повторного входа волны возбуждения или появления очагов триггерной активности.
Дополнительные диагностические процедуры:
- холтеровское ЭКГ;
- эхокардиография.
Основные терапевтические мероприятия
Лечение пируэтной аритмии является комплексным и может быть консервативным (медикаментозное) и оперативным лечение. При возникновении приступа необходимо срочно начать реанимационные мероприятия, иначе возможно развитие летального исхода. Если же приступ спровоцирован приемом антиаритмических, психотропных или препаратов другой группы (указаны выше) – их необходимо отменить.
Этапы оказания неотложной помощи:
 электроимпульсная терапия (кардиоверсия) при нестабильной гемодинамике – начинают с минимального разряда, который можно увеличивать до 200 Дж;
электроимпульсная терапия (кардиоверсия) при нестабильной гемодинамике – начинают с минимального разряда, который можно увеличивать до 200 Дж;- Сульфат магния 25% 10-20 мл в 20 мл 5% раствора глюкозы внутривенно под контролем АД и ЧДД;
- коррекция электролитного дисбаланса путем введения раствора калия хлорида внутривенно капельно, доза рассчитывается врачом в зависимости от уровня калия в организме;
- внутривенно Лидокаин 1,0-1,5 мг/кг (на протяжении двух минут) или β-адреноблокатора (Эсмолол 100 мкг/кг в минуту) с целью укорочения интервала Q-T;
- при рецидиве повторно ввести Магнезию (раствор 25%) 100 мл вместе с 400 мл изотонического раствора натрия хлорида в вену со скоростью до сорока капель в минуту;
- при рецидивирующей пауз-зависимой тахикардии без удлинения интервала Q-T рекомендуют Изопротеренол внутривенно, временную кардиостимуляцию – так как увеличение ЧСС способствует укорочению интервала Р-Q, или сочетание этих методов;
- если приступ вызван приемов антиаритмических средств, необходимо предпринять меры для их выведения, так как эти препараты имеют накопительные свойства.
При неэффективности медикаментозной терапии, и если приступы повторяются часто, больному необходимо хирургическое вмешательство: имплантация автоматического дефибриллятора-кардиовертера. Если еще отмечаются и симптомы брадикардии, рекомендуют установление электростимулятора.
Еще один метод – это удаление участков патологической импульсации методом радиочастотной абляции под рентген-контролем. Она так же носит название катетерной деструкции.
При выявлении данной патологии рекомендуется обследование родственников, так как болезнь имеет наследственный характер.
Профилактика и прогноз
Основными профилактическими мероприятиями являются следующие:
- своевременное обращение к врачу за медицинской помощью и регулярный мониторинг состояния у кардиолога при выявлении патологии;
- строгое соблюдение рекомендаций врача;
- отказ от самовольного приема лекарственных препаратов без назначения;
 здоровый образ жизни: не злоупотреблять алкоголем и наркотическими веществами, избегать психоэмоциональных перегрузок и чрезмерной физической активности;
здоровый образ жизни: не злоупотреблять алкоголем и наркотическими веществами, избегать психоэмоциональных перегрузок и чрезмерной физической активности;- при наличии в семье заболеваний, передающихся по наследству, необходимо проводить профилактические осмотры;
- сбалансировать питание и водный режим.
Прогноз данного заболевания неблагоприятный. При первом возникновении жалоб и своевременном обращении к кардиологу прогноз может быть улучен, так как своевременно будет назначена действенная терапия.
Если пренебрегать «криком о помощи» своего организма, полиморфная пируэт-тахикардия может перейти в фибрилляцию желудочков и закончиться летальным исходом.
Крайне важно сообщить врачу все детали течения заболевания: время и частоту возникновения симптомов, прием лекарств, наличие аналогичных проявлений у ближайших родственников.
Каким серьезным не было бы заболевание – всегда можно улучшить качество жизни при своевременном обращении за помощью. Пируэтная аритмия зачастую для своего подтверждения требует лишь проведение ЭКГ-мониторинга и комплексного подхода к лечению. Исход и прогноз при соблюдении элементарных правил могут иметь благоприятное течение.




