Что такое тромбоэмболия легочной артерии? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гринберг М. В., кардиолога со стажем в 30 лет.
Определение болезни. Причины заболевания
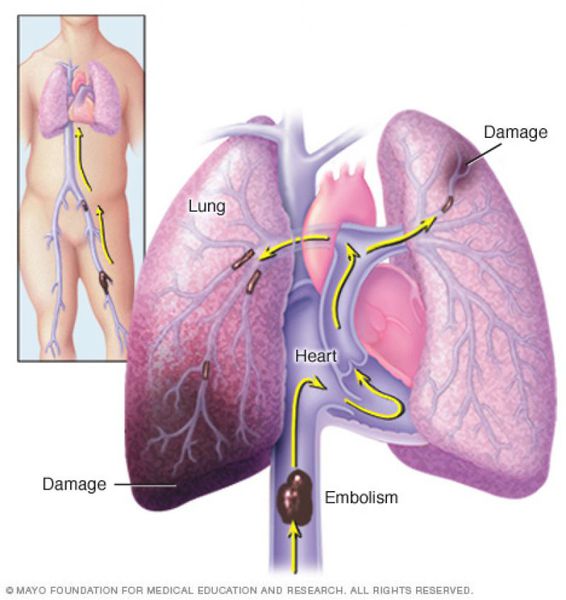
Тромбоэмболия лёгочной артерии (ТЭЛА) — закупорка артерий малого круга кровообращения кровяными сгустками, образовавшимися в венах большого круга кровообращения и правых отделах сердца, принесёнными с током крови. В результате чего прекращается кровоснабжение лёгочной ткани, развивается некроз (отмирание тканей), возникает инфаркт-пневмония, дыхательная недостаточность. Увеличивается нагрузка на правые отделы сердца, развивается правожелудочковая недостаточность кровообращения: цианоз (посинение кожи), отёки на нижних конечностях, асцит (скопление жидкости в брюшной полости). Заболевание может развиваться остро или постепенно, в течение нескольких часов или дней. В тяжёлых случаях развитие ТЭЛА происходит стремительно и может привести к резкому ухудшению состояния и гибели больного.
Каждый год от ТЭЛА умирает 0,1% населения земного шара. По частоте смертельных исходов заболевание уступает только ИБС (ишемической болезни сердца) и инсульту. Больных ТЭЛА умирает больше, чем больных СПИДом, раком молочной, предстательной желез и пострадавших в дорожно-траспортных проишествиях вместе взятых. Большинству больным (90%), умершим от ТЭЛА, вовремя не был установлен правильный диагноз, и не было проведено необходимое лечение. ТЭЛА часто возникает там, где её не ожидают — у больных некардиологическими заболеваниями (травмы, роды), осложняя их течение. Смертность при ТЭЛА достигает 30%. При своевременном оптимальном лечении смертность может быть снижена до 2-8%. [2]
Проявление заболевания зависит от величины тромбов, внезапности или постепенного появления симптомов, длительности заболевания. Течение может быть очень разным — от бессимптомного до быстропрогрессирующего, вплоть до внезапной смерти.
ТЭЛА — болезнь-призрак, которая носит маски других заболеваний сердца или лёгких. Клиника может быть инфарктоподобная, напоминать бронхиальную астму, острую пневмонию. Иногда первым проявлением болезни является правожелудочковая недостаточность кровообращения. Главное отличие — внезапное начало при отсутствии других видимых причин нарастания одышки.
ТЭЛА развивается, как правило, в результате тромбоза глубоких вен, который предшествует обычно за 3-5 дней до начала заболевания, особенно при отсутствии антикоагулянтной терапии.
Факторы риска тромбоэмболии лёгочной артерии

При диагностике учитывают наличие факторов риска тромбоэмболии. Наиболее значимые из них: перелом шейки бедра или конечности, протезирование бедренного или коленного сустава, большая операция, травма или поражение мозга.
К опасным (но не столь сильно) факторам относят: артроскопию коленного сустава, центральный венозный катетер, химиотерапию, хроническую сердечную недостаточность, гормонзаместительную терапию, злокачественные опухоли, пероральные контрацептивы, инсульт, беременность, роды, послеродовой период, тромбофилию. При злокачественных новообразованиях частота венозной тромбоэмболии составляет 15% и является второй по значимости причиной смерти этой группы больных. Химиотерапевтическое лечение увеличивает риск венозной тромбоэмболии на 47%. Ничем не спровоцированная венозная тромбоэмболия может быть ранним проявлением злокачественного новообразования, которое диагностируется в течение года у 10% пациентов эпизода ТЭЛА. [2]
К наиболее безопасным, но всё же имеющим риск, факторам относят все состояния, сопряжённые с длительной иммобилизацией (неподвижностью) — длительный (более трёх суток) постельный режим, авиаперелёты, пожилой возраст, варикозное расширение вен, лапароскопические вмешательства. [3]
Некоторые факторы риска — общие с тромбозами артериального русла. Это те же факторы риска осложнений атеросклероза и гипертонической болезни: курение, ожирение, малоподвижный образ жизни, а также сахарный диабет, гиперхолестеринемия, психологический стресс, низкий уровень употребления овощей, фруктов, рыбы, низкий уровень физической активности.
Чем больше возраст больного, тем более вероятно развитие заболевания.
Наконец, сегодня доказано существование генетической предрасположенности к ТЭЛА. Гетерозиготная форма полиморфизма V фактора увеличивает риск исходных венозных тромбоэмболий в три раза, а гомозиготная форма — в 15-20 раз.
К наиболее значимым факторам риска, способствующим развитию агрессивной тромбофилии, относятся антифосфолипидный синдром с повышением антикардиолипиновых антител и дефицит естественных антикоагулянтов: протеина С, протеина S и антитромбина III.
Симптомы тромбоэмболии легочной артерии
Симптомы заболевания разнообразны. Не существует ни одного симптома, при наличии которого можно было точно сказать, что у больного возникла ТЭЛА.
При тромбоэмболии лёгочной артерии могут встречаться загрудинные инфарктоподобные боли, одышка, кашель, кровохарканье, артериальная гипотония, цианоз, синкопальные состояния (обмороки), что также может встречаться и при других различных заболеваниях.
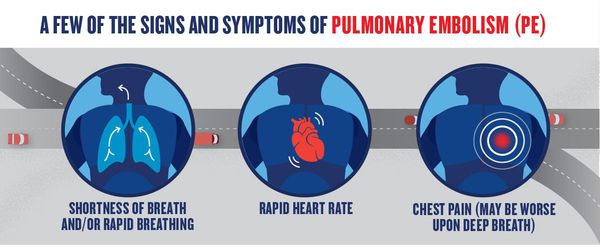
Часто диагноз ставится после исключения острого инфаркта миокарда. Характерной особенностью одышки при ТЭЛА является возникновение её без связи с внешними причинами. Например, больной отмечает, что не может подняться на второй этаж, хотя накануне делал это без усилий. При поражении мелких ветвей лёгочной артерии симптоматика в самом начале может быть стёртой, неспецифичной. Лишь на 3-5 день появляются признаки инфаркта лёгкого: боли в грудной клетке; кашель; кровохарканье; появление плеврального выпота (скопление жидкости во внутренней полости тела). Лихорадочный синдром наблюдается в период от 2 до 12 дней.
Полный комплекс симптомов встречается лишь у каждого седьмого больного, однако 1-2 признака встречаются у всех пациентов. При поражении мелких ветвей лёгочной артерии диагноз, как правило, выставляется лишь на этапе образования инфаркта лёгкого, то есть через 3-5 суток. Иногда больные с хронической ТЭЛА длительное время наблюдаются у пульмонолога, в то время как своевременная диагностика и лечение позволяют уменьшить одышку, улучшить качество жизни и прогноз.
Поэтому с целью минимизации затрат на диагностику разработаны шкалы для определения вероятности заболевания. Эти шкалы считаются практически равноценными, но Женевская модель оказалась более приемлемой для амбулаторных пациентов, а шкала P.S.Wells — для стационарных. Они очень просты в использовании, включают в себя как основные причины (тромбоз глубоких вен, новообразования в анамнезе), так и клинические симптомы.
Параллельно с диагностикой ТЭЛА врач должен определить источник тромбоза, и это довольно трудная задача, так как образование тромбов в венах нижних конечностей часто протекает бессимптомно.
Патогенез тромбоэмболии легочной артерии
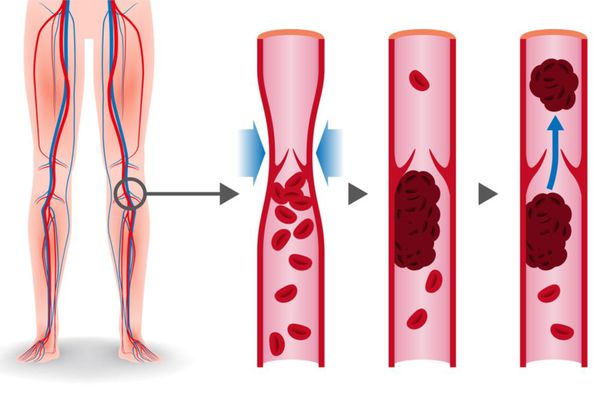
В основе патогенеза лежит механизм венозного тромбоза. Тромбы в венах образуются вследствие снижения скорости венозного кровотока из-за выключения пассивного сокращения венозной стенки при отсутствии мышечных сокращений, варикозном расширении вен, сдавлении их объёмными образованиями. На сегодняшний день врачи не могут поставить диагноз расширение вен малого таза (у 40% больных). Венозный тромбоз может развиваться при:
- нарушении свертывающей системы крови — патологическом или ятрогенном (полученном в результате лечения, а именно при приёме ГПЗТ);
- повреждении сосудистой стенки вследствие травм, оперативных вмешательств, тромбофлебита, поражения её вирусами, свободными радикалами при гипоксии, ядами.
Тромбы могут быть обнаружены с помощью ультразвука. Опасными являются те, которые прикреплены к стенке сосуда и двигаются в просвете. Они могут оторваться и с током крови переместиться в лёгочную артерию. [1]
Гемодинамические последствия тромбоза проявляются при поражении свыше 30-50% объёма лёгочного русла. Эмболизация сосудов лёгких приводит к повышению сопротивления в сосудах малого круга кровообращения, повышению нагрузки на правый желудочек, формированию острой правожелудочковой недостаточности. Однако тяжесть поражения сосудистого русла определяется не только и не столько объёмом тромбоза артерий, сколько гиперактивацией нейрогуморальных систем, повышенным выбросом серотонина, тромбоксана, гистамина, что приводит к вазоконстрикции (сужению просвета кровеносных сосудов) и резкому повышению давления в лёгочной артерии. Страдает перенос кислорода, появляется гиперкапния (увеличивается уровень содержания углекислого газа в крови). Правый желудочек дилятируется (расширяется), возникает трикуспидальная недостаточность, нарушение коронарного кровотока. Снижается сердечный выброс, что приводит к уменьшению наполнения левого желудочка с развитием его диастолической дисфункции. Развивающаяся при этом системная гипотензия (снижение артериального давления) может сопровождаться обмороком, коллапсом, кардиогенным шоком, вплоть до клинической смерти.
Возможная временная стабилизация артериального давления создает иллюзию гемодинамической стабильности пациента. Однако через 24-48 часов развивается вторая волна падения артериального давления, причиной которой являются повторные тромбоэмболии, продолжающийся тромбоз вследствие недостаточной антикоагулянтной терапии. Системная гипоксия и недостаточность коронарной перфузии (прохождения крови) обусловливают возникновение порочного круга, приводящего к прогрессированию правожелудочковой недостаточности кровообращения.
Эмболы небольшого размера не ухудшают общего состояния, могут проявляться кровохарканьем, ограниченными инфаркт-пневмониями. [5]
Классификация и стадии развития тромбоэмболии легочной артерии
Существует несколько классификаций ТЭЛА: по остроте процесса, по объёму поражённого русла и по скорости развития, но все они сложны при клиническом применении.
По объёму поражённого сосудистого русла различают следующие виды ТЭЛА:
- Массивная — эмбол локализуется в основном стволе или главных ветвях лёгочной артерии; поражается 50-75% русла. Состояние больного — крайне тяжёлое, наблюдается тахикардия и снижение артериального давления. Происходит развитие кардиогенного шока, острой правожелудочковой недостаточности, характеризуется высокой летальностью.
- Эмболия долевых или сегментарных ветвей лёгочной артерии — 25-50% поражённого русла. Имеются все симптомы заболевания, но артериальное давление не снижено.
- Эмболия мелких ветвей лёгочной артерии — до 25% пораженного русла. В большинстве случаев бывает двусторонней и, чаще всего, малосимптомной, а также повторной или рецидивирующей.
Клиническое течение ТЭЛА бывает острейшим («молниеносным»), острым, подострым (затяжным) и хроническим рецидивирующим. Как правило, скорость течения заболевания связана с объёмом тромбирования ветвей лёгочных артерий.
По степени тяжести выделяют тяжёлую (регистрируется у 16-35%), среднетяжёлую (у 45-57%) и лёгкую форму (у 15-27%) развития заболевания.
Большее значение для определения прогноза больных с ТЭЛА имеет стратификация риска по современным шкалам (PESI, sPESI), включающий 11 клинических показателей. На основании этого индекса пациент относится к одному из пяти классов (I-V), в которых 30-дневная летальность варьирует от 1 до 25%.
Осложнения тромбоэмболии легочной артерии
Острая ТЭЛА может служить причиной остановки сердца и внезапной смерти. При постепенном развитии возникает хроническая тромбоэмболическая лёгочная гипертензия, прогрессирующая правожелудочковая недостаточность кровообращения.
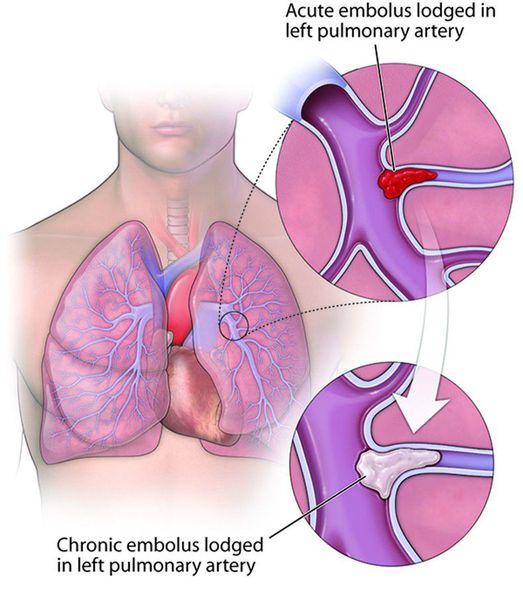
Хроническая тромбоэмболическая лёгочная гипертензия (ХТЭЛГ) — форма заболевания, при которой происходит тромботическая обструкция мелких и средних ветвей лёгочной артерии, вследствие чего повышается давление в лёгочной артерии и увеличивается нагрузка на правые отделы сердца (предсердие и желудочек).
ХТЭЛГ — уникальная форма заболевания, потому что может быть потенциально излечима хирургическими и терапевтическими методами. Диагноз устанавливается на основании данных катетеризации лёгочной артерии: повышения давления в лёгочной артерии выше 25 мм рт. ст., повышения лёгочного сосудистого сопротивления выше 2 ЕД Вуда, выявления эмболов в лёгочных артериях на фоне продолжительной антикоагулянтной терапии более 3-5 месяцев.
Тяжёлым осложнением ХТЭЛГ является прогрессирующая правожелудочковая недостаточность кровообращения. Характерным является слабость, сердцебиение, снижение переносимости нагрузок, появление отёков на нижних конечностях, накопление жидкости в брюшной полости (асцит), грудной клетке (гидроторакс), сердечной сумке (гидроперикард). При этом одышка в горизонтальном положении отсутствует, застоя крови в лёгких нет. Часто именно с такими симптомами пациент впервые попадает к кардиологу. Данные о других причинах болезни отсутствуют. Длительная декомпенсация кровообращения вызывает дистрофию внутренних органов, белковое голодание, снижение массы тела. Прогноз чаще всего неблагоприятный, возможна временная стабилизация состояния на фоне медикаментозной терапии, но резервы сердца быстро исчерпываются, отёки прогрессируют, продолжительность жизни редко превышает 2 года.
Диагностика тромбоэмболии легочной артерии
Методы диагностики, применяемые к конкретным больным, зависят прежде всего от определения вероятности ТЭЛА, тяжести состояния пациента и возможностей лечебных учреждений.
Диагностический алгоритм представлен в исследовании PIOPED II (the Prospective Investigation of Pulmonary Embolism Diagnosis) 2014 года. [1]
На первом месте по своей диагностической значимости находится электрокардиография, которая должна выполняться всем пациентам. Патологические изменения на ЭКГ — остро возникшая перегрузка правого предсердия и желудочка, сложные нарушения ритма, признаки недостаточности коронарного кровотока — позволяют заподозрить заболевание и выбрать правильную тактику, определяя тяжесть прогноза.
Оценка размеров и функции правого желудочка, степени трикуспидальной недостаточности по ЭХОКГ позволяет получить важную информацию о состоянии кровотока, давлении в лёгочной артерии, исключает другие причины тяжёлого состояния пациента, такие как тампонада перикарда, диссекцию (рассечение) аорты и другие. Однако это не всегда выполнимо в связи с узким ультразвуковым окном, ожирением пациента, невозможностью организовать круглосуточную службу УЗИ, часто с отсутствием чрезпищеводного датчика.
Метод определения D-димера доказал свою высокую значимость при подозрении на ТЭЛА. Однако тест не является абсолютно специфичным, так как повышенные результаты встречаются и при отсутствии тромбоза, например, у беременных, пожилых людей, при фибрилляции предсердий, злокачественных новообразованиях. Поэтому пациентам с высокой вероятностью заболевания это исследование не показано. Однако при низкой вероятности тест достаточно информативен для исключения тромбообразования в сосудистом русле.
Для определения тромбоза глубоких вен высокую чувствительность и специфичность имеет УЗИ вен нижних конечностей, которое для скрининга может проводиться в четырёх точках: паховых и подколенных областях с обеих сторон. Увеличение зоны исследования повышает диагностическую ценность метода.
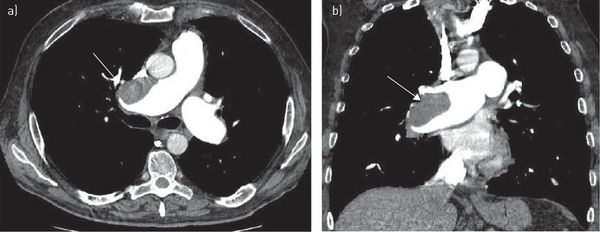
Компьютерная томография грудной клетки с контрастированием сосудов — высокодоказательный метод диагностики тромбоэмболии лёгочной артерии. Позволяет визуализировать как крупные, так и мелкие ветви лёгочной артерии.
При невозможности выполнения КТ грудной клетки (беременность, непереносимость йодсодержащих контрастных веществ и т.д.) возможно выполнение планарной вентиляционно-перфузионной (V/Q) сцинтиграфии лёгких. Этот метод может быть рекомендован многим категориям больных, однако на сегодняшний день он остаётся малодоступным.
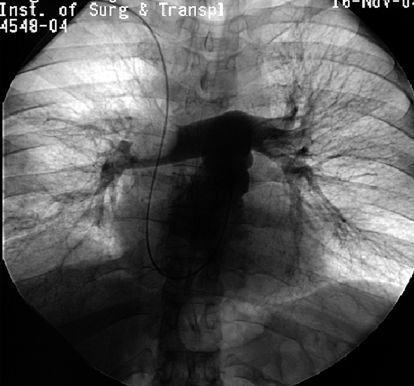
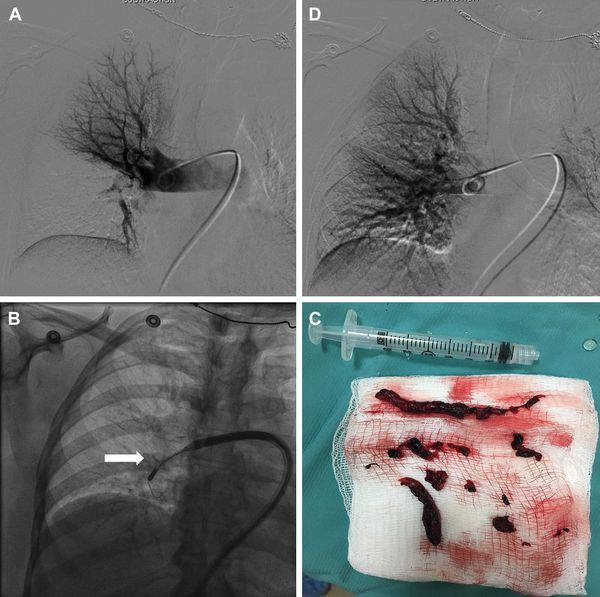
Зондирование правых отделов сердца и ангиопульмонография является наиболее информативным в настоящее время методом. С его помощью можно точно определить как факт эмболии, так и объём поражения. [6]
К сожалению, не все клиники оснащены изотопными и ангиографическими лабораториями. Но выполнение скрининговых методик при первичном обращении пациента — ЭКГ, обзорная рентгенография грудной клетки, УЗИ сердца, УЗДГ вен нижних конечностей — позволяет направить больного на МСКТ (многосрезовую спиральную компьютерную томографию) и дальнейшее обследование.
Лечение тромбоэмболии легочной артерии
Основная цель лечения при тромбоэмболии лёгочной артерии — сохранение жизни больного и профилактика формирования хронической лёгочной гипертензии. В первую очередь для этого необходимо остановить процесс тромбооразования в лёгочной артерии, который, как уже говорилось выше, происходит не одномоментно, а в течение нескольких часов или дней.
При массивном тромбозе показано восстановление проходимости закупоренных артерий — тромбэктомия, так как это приводит к нормализации гемодинамики.
Для определения стратегии лечения используют шкалы определения риска смерти в ранний период PESI, sPESI. Они позволяют выделить группы больных, которым показана амбулаторная помощь либо необходима госпитализация в стационар с выполнением МСКТ, экстренной тромботической терапии, хирургической тромбэктомии или чрезкожного внутрисосудистого вмешательства.
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК – 2014
Общая информация
Краткое описание
ТЭЛА — окклюзия ствола или основных ветвей легочной артерии частичками тромба, сформировавшимися в венах большого круга кровообращения или правых камерах сердца и занесенными в легочную артерию с током крови. [3]

17-19 октября, Алматы, "Атакент"
200 компаний-участников, семинары и мастер-классы, скидки, розыгрыш призов
Получить пригласительный билет
Классификация
| Риск ранней смертности при ТЭЛА | Маркеры риска | Стратегия лечения | |||
| Клинические (шок или гипотония) | Дисфункция правого желудочка | ||||
| Высокий | + | (+)* | (+)* | ||
| Невысокий | Промежуточный | – | + | + | Госпитализация |
| + | – | ||||
| – | + | ||||
| Низкий | – | – | – | Ранняя выписка или лечение на дому | |
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
• рентгенография органов грудной клетки (прямая и боковая проекции).
• определение количественного Д-димера в плазме крови.
Клиника ТЭЛА включает широкий диапазон состояний: от почти бессимптомного течения до внезапной смерти. В качестве классических вариантов течения заболевания в клинике ТЭЛА выделяют пять клинических синдромов.
• боль в правом подреберье.
Повышение уровня D-димера возможно также при остром инфаркте миокарда, септическом состоянии, при оперативном вмешательстве, злокачественном новообразовании и системных заболеваниях. В целях стратификации риска тяжести течения необходимо определением тропонина и proBNP.
Инструментальные исследования
Однодетекторная спиральная компьютерная томография имеет чувствительность 70 % и специфичность 90 %, а мультидетекторная спиральная компьютерная томография —чувствительность 83 % и специфичность 96 %.
С сердечно-легочной патологией в анамнезе: чувствительность — 80 %, специфичность —21 %.
Вентиляционно-перфузионная сцинтиграфия легких — точный метод исключения ТЭЛА. При внутривенном введении микросфер альбумина, меченных 99mTc, и вдыхании ксенона-133 или аэрозоля с 99mTc определяется дефект перфузии и проводится сравнение с наличием дефекта вентиляции.
Позитивный результат вентиляционно-перфузионной сцинтиграфии легких подтверждает ТЭЛА, однако требует дополнительных методов исследования при низкой клинической вероятности.
Ангиопульмонография – золотой стандарт диагностики ТЭЛА.
− Отсутствие или задержка венозной фазы контрастирования.
Рисунок 1. Алгоритм диагностики ТЭЛА невысокой степени риска смерти

КТ-картина тромбоэмболии главных лёгочных артерий при КТ-ангиопульмонографии.
Тромбоэмболи́я лёгочной арте́рии (ТЭЛА) — закупорка лёгочной артерии или её ветвей тромбами, которые образуются чаще в крупных венах нижних конечностей или таза (эмболия). В зарубежной литературе распространено более широкое понятие лёгочная эмболия, которое также включает в себя редкие воздушные, жировые эмболии, эмболии амниотической жидкостью, инородными телами, опухолевыми клетками.
Содержание
Эпидемиология [ править | править код ]
ТЭЛА — относительно распространённая сердечно-сосудистая патология (примерно 1 случай на тысячу населения в год) [2] . В США ТЭЛА наблюдают примерно у 650 000 человек, которая приводит к 350 000 смертям в год [3] . ТЭЛА чаще возникает у пожилых (В США в год венозная тромбоэмболия возникает первый раз примерно у 100 человек из 100 000 и экспоненциально растёт от менее 5 случаев на 100 000 человек у детей до 15 лет до 500 случаев на 100 000 человек в возрасте 80 лет) [4] . Данные о связи пола с ТЭЛА разнятся, однако анализ национальной базы данных США выявил, что у мужчин смертность на 20—30% выше, чем у женщин [5] . Заболеваемость венозной тромбоэмболией среди пожилых выше у мужчин, но у пациентов моложе 55 лет — выше у женщин [6] .
Причины и факторы риска [ править | править код ]
В основе заболевания лежит тромбообразование, которому способствуют три фактора (триада Вирхова): нарушение кровотока, повреждение эндотелия сосудистой стенки, гиперкоагуляция и угнетение фибринолиза.
Нарушение кровотока обусловлено варикозным расширением вен, сдавлением сосудов извне (опухолью, кистой, костными отломками, увеличенной маткой), разрушением клапанов вен после перенесённого флеботромбоза, а также иммобилизация, которая нарушает функцию мышечно-венозной помпы нижних конечностей. Полицитемия, эритроцитоз, дегидратация, диспротеинемия, повышенное содержание фибриногена повышают вязкость крови, что замедляет кровоток.
При повреждении эндотелия обнажается субэндотелиальная зона, что запускает каскад реакций свёртывания крови. Причины этого — прямое повреждение стенки сосуда при установке внутрисосудистых катетеров, фильтров, стентов, протезировании вен, травме, операции. Также к повреждению эндотелия приводят гипоксия, вирусы, эндотоксины. При системной воспалительной реакции активируются лейкоциты, которые прикрепляясь к эндотелию повреждают его.
Источником тромбов при ТЭЛА чаще служат вены нижних конечностей (тромбоз вен нижних конечностей), намного реже — вены верхних конечностей и правые отделы сердца. Вероятность венозного тромбоза повышается у беременных женщин, у женщин, длительное время принимавших пероральные контрацептивы, у больных тромбофилией.
Согласно рекомендациям Европейского общества кардиологов (англ.) русск. 2008 года больных стратифицируют на группы высокого и невысокого риска. Также последнюю подразделяют на подгруппы умеренного и низкого риска. Высокий риск — риск ранней смерти (в стационаре или в течение 30 дней после ТЭЛА) более 15%, умеренный — не более 15%, низкий — менее 1% [7] . Для его определения учитывают три группы маркеров — клинические маркеры, маркеры дисфункции правого желудочка и маркеры повреждения миокарда.
Также вероятность ТЭЛА оценивают по шкале Уэллса (Wells score, 2001) [8] .
| Показатель | Баллы |
|---|---|
| Клинические симптомы тромбоза глубоких вен нижних конечностей (объективная припухлость нижней конечности, причиняющая боль пальпация) | 3 |
| ТЭЛА более вероятна, чем другие патологии | 3 |
| Тахикардия >100 ударов/мин | 1,5 |
| Иммобилизация или хирургическое вмешательство на протяжении последних 3 дней | 1,5 |
| Тромбоз глубоких вен нижних конечностей или ТЭЛА в анамнезе | 1,5 |
| Кровохарканье | 1 |
| Онкологическая патология в настоящее время или давностью до 6 мес | 1 |
Если сумма баллов 6 баллов — высокая.
Нередко используют Женевскую шкалу (2006) [9] .
| Показатель | Баллы |
|---|---|
| Возраст >65 лет | 1 |
| Тромбоз глубоких вен нижних конечностей или ТЭЛА в анамнезе | 3 |
| Хирургическое вмешательство или перелом на протяжении последнего месяца | 2 |
| Онкологическая патология | 2 |
| Подозрение на тромбоз глубоких вен нижних конечностей (боль в одной конечности) | 3 |
| Кровохарканье | 2 |
| Тахикардия 75—94 уд/мин | 3 |
| Тахикардия ≥ 95 уд/мин | 5 |
| Боль при пальпации вены + отёк одной конечности | 4 |
Эмболизацию вызывают свободно расположенные в просвете вены тромбы, прикреплённые к её стенке лишь в зоне его основания (флотирующие тромбы). Оторвавшийся тромб с током крови через правые отделы сердца попадает в лёгочную артерию, обтурируя её просвет. Последствия этого зависят от размеров, количества эмболов, реакции лёгких и активности тромболитической системы организма.

При эмболах небольших размеров симптомы отсутствуют. Крупные эмболы ухудшают перфузию сегментов или даже целых долей лёгкого, что приводит к нарушению газообмена и развитию гипоксии. В ответ на это рефлекторно сужается просвет сосудов малого круга кровообращения, повышается давление в лёгочных артериях. Увеличивается нагрузка на правый желудочек из-за высокого лёгочного сосудистого сопротивления, вызванного обструкцией и вазоконстрикцией. Тромбоэмболия мелких ветвей лёгочной артерии не сопровождается расстройствами гемодинамики и в 10% случаев развивается инфаркт лёгкого и вторичная инфарктная пневмония.
Классификация [ править | править код ]
Клинически ТЭЛА классифицируют на следующие типы:
- массивная — поражено более 50 % объёма сосудистого русла лёгких (эмболия лёгочного ствола и/или главных лёгочных артерий) и заболевание проявляется шоком и/или системной гипотензией;
- субмассивная — поражено 30 — 50 % объёма сосудистого русла лёгких (эмболия нескольких долевых или многих сегментарных лёгочных артерий) и проявляется симптомами правожелудочковой недостаточности;
- немассивная — поражено менее 30 % объёма сосудистого русла лёгких (эмболия мелких дистальных лёгочных артерий), проявления отсутствуют либо минимальны (инфаркт лёгкого).
Клиническая картина [ править | править код ]
Эмболия мелких ветвей лёгочных артерий может протекать бессимптомно или иметь неспецифичные симптомы (незначительное повышение температуры тела, кашель).
Массивная ТЭЛА проявляется острой правожелудочковой недостаточностью с развитием шока и системной гипотензии (снижение артериального давления Диагностика [ править | править код ]
Диагностика трудна, так как симптомы ТЭЛА неспецифичны, а диагностические тесты несовершенны. Стандартные методы обследования (обычные лабораторные тесты, электрокардиография (ЭКГ), рентгенография органов грудной клетки) полезны только для исключения другой патологии (например, пневмонии, пневмоторакса, переломов рёбер, инфаркта миокарда, отёка лёгких). К чувствительным и специфичным методам диагностики ТЭЛА относят определение d-димера, эхокардиография, компьютерная томография (КТ), вентиляционно-перфузионная сцинтиграфия, ангиография сосудов лёгких, а также методы диагностики тромбоза глубоких вен нижних конечностей (ультрасонография, КТ-венография). [10]
Лабораторные методы диагностики [ править | править код ]
Определение уровня d-димеров [ править | править код ]
D-димер — продукт распада фибрина; его повышенный уровень предполагает недавнее тромбообразование. Определение уровня d-димеров — высокочувствительный (более 90 %), но не специфичный метод диагностики ТЭЛА. Это означает, что повышение уровня d-димеров происходит при большом количестве других патологических состояний (например, инфекция, воспалительные процессы, некроз, расслоение аорты). Однако нормальный уровень d-димеров ( [11] .
Инструментальные методы диагностики [ править | править код ]
Электрокардиография [ править | править код ]

Признаки ТЭЛА на электрокардиограмме неспецифичны и у большинства больных отсутствуют [12] . Часто выявляют синусовую тахикардию, высокий и заострённый зубец P (P-pulmonale, признак перегрузки правого предсердия) [13] . Примерно у 20 % пациентов могут обнаруживаться признаки острого лёгочного сердца (перегрузки правого желудочка): отклонение электрической оси сердца вправо; синдром SIQIIITIII (синдром МакГинна-Уайта [14] ) — глубокий зубец S в I отведении, выраженный зубец Q и отрицательный зубец T в III отведении; новая блокада правой ножки пучка Гиса; глубокие зубцы S в V5-6 в сочетании с отрицательными зубцами T в V1-4 [15] . Однако острое лёгочное сердце может возникать и при других острых патологиях дыхательной системы (массивная пневмония, тяжёлый приступ бронхиальной астмы) [16] .
Рентгенография органов грудной клетки [ править | править код ]
При рентгенографии органов грудной клетки обнаруживают признаки лёгочной гипертензии тромбоэмболического происхождения: высокое стояние купола диафрагмы на стороне поражения, расширение правых отделов сердца и корней лёгкого, признак Палла (расширение правой нисходящей лёгочной артерии), симптом Вестермарка (англ.) русск. (локальное обеднение сосудистого рисунка лёгкого), дисковидные ателектазы. При инфаркте лёгкого — треугольник Хамптона (англ.) русск. (уплотнение конусообразной формы с вершиной, обращённой к воротам лёгких), плевральный выпот на стороне поражения. [12]
Эхокардиография [ править | править код ]
С помощью эхокардиографии при ТЭЛА можно выявить нарушение функции правого желудочка (его расширение и гипокинез, выбухание межжелудочковой перегородки в сторону левого желудочка), признаки лёгочной гипертензии, трикуспидальную регургитацию. Иногда удаётся обнаружить тромбы в полости сердца (для этого информативнее чреспищеводная ЭхоКГ) [17] . Также с помощью данного метода исключают другую патологию сердца, могут выявить открытое овальное окно, которое может влиять на выраженность гемодинамических расстройств и быть причиной парадоксальной эмболии артерий большого круга кровообращения [10] .
Спиральная компьютерная томография [ править | править код ]
КТ-ангиопульмонография позволяет обнаружить тромбы в лёгочной артерии. При данном методе датчик вращается вокруг больного, которому предварительно вводится внутривенно контрастный препарат. В результате создаётся объёмная картина лёгких. Однако пациент должен суметь задержать дыхание во время процедуры (несколько секунд). Метод менее инвазивен и более безопасен, чем ангиография [10] . По мнению экспертов Европейского общества кардиологов у больных высокого риска достаточно однодетекторной КТ для подтверждения или исключения ТЭЛА. У больных невысокого риска рекомендуют мультидетекторную КТ, так как она позволяет более чётко выявить тромбы в ветвях лёгочной артерии [18] .
Ультразвуковое исследование глубоких вен нижней конечности [ править | править код ]
Ультразвуковое исследование (УЗИ) периферических вен позволяет выявить тромбы в венах нижних конечностей. В большинстве случаев именно они служат источником тромбоэмболий. Для этого применяют две методики. Первая — компрессионное УЗИ; при этом в B-режиме получают поперечный сечение просвета артерий и вен. Затем УЗ-датчиком надавливают на кожу в проекции сосудов. При наличии тромба в вене, её просвет не уменьшается (сдавление не происходит). Другая методика — допплеровское УЗИ; при этом с помощью эффекта Допплера определяют скорость кровотока в сосудах. Снижение скорости кровотока в венах — возможный признак закупорки их тромбом. Комбинацию компрессионного и допплеровского УЗИ называют дуплексной ультрасонографией.
Вентиляционно-перфузионная сцинтиграфия [ править | править код ]
Вентиляционно-перфузионная сцинтиграфия позволяет выявить участки лёгкого, которые вентилируются, но не кровоснабжаются (в результате обструкции тромбом). Нормальная сцинтиграмма лёгких позволяет с точностью до 90 % исключить ТЭЛА. Однако дефицит перфузии может встречаться при множестве других патологий лёгких. Обычно данный метод применяют при противопоказаниях к КТ.
Ангиография сосудов лёгких [ править | править код ]
Ангиография сосудов лёгких — самый точный метод диагностики ТЭЛА, но в то же время инвазивный и не имеет преимуществ перед КТ. Критериями достоверного диагноза считают внезапный обрыв ветви лёгочной артерии и контуры тромба, критериями вероятного диагноза — резкое сужение ветви лёгочной артерии и медленное вымывание контраста.
Лечение [ править | править код ]
Лечение больных с ТЭЛА должно осуществляться в отделениях реанимации и интенсивной терапии.
Коррекция гемодинамики и гипоксии [ править | править код ]
При остановке сердца выполняют сердечно-лёгочную реанимацию. В случае возникновения гипоксии у пациента с ТЭЛА проводят оксигенотерапию (маски, носовые катетеры); реже требуется искусственная вентиляция лёгких. Для устранения гипотензии внутривенно вводят солевые растворы или вазопрессоры (адреналин, добутамин, допамин) [7] .
Антикоагулянтная терапия [ править | править код ]
Своевременная антикоагулянтная терапия снижает риск смерти и рецидивов тромбоэмболий, поэтому её рекомендуют начинать не только при подтверждённом диагнозе, но ещё в процессе диагностики при высокой вероятности ТЭЛА. Для этого применяют нефракционированный гепарин (внутривенно), низкомолекулярный гепарин: эноксапарин, далтепарин (подкожно) или фондапаринукс (подкожно).
Дозировку нефракционированного гепарина подбирают, учитывая массу пациента и активированное частичное тромбопластиновое время (АЧТВ) [19] . Для этого готовят раствор гепарина натрия — 20 000 МЕ/кг на 500 мл физиологичесого раствора. Вначале вводят внутривенно струйно 80 МЕ/кг, а затем проводят инфузию со скоростью 18 МЕ/кг/ч. Через 6 часов после струйного введения проверяют АЧТВ и корректирую скорость введения гепарина как указано в таблице. АЧТВ определяют через 3 часа после каждого изменения скорости; при достижении желаемого уровня (46—70 с, в 1,5—2,5 раза выше контроля) этот показатель контролируют ежедневно.
| АЧТВ, с | Изменение дозировки |
|---|---|
| 90 | Прекратить введение на 1 ч, затем уменьшить на 3 МЕ/кг/ч |
В большинстве случаев применяют низкомолекулярные гепарины, так как они эффективнее, безопаснее и удобнее в применении, чем нефракционированный [20] . Однако с осторожностью их следует назначать при дисфункции почек (уменьшение клиренса креатинина (англ.) русск. (175 МЕ/кг 1 раз в сутки). У больных с онкологическими заболеваниями можно использовать дальтепарин (англ.) русск. (200 МЕ/кг 1 раз в сутки) [7] .
Для антикоагуляции возможно применение фондапаринукса — селективного ингибитора фактора Xa. Его назначают подкожно 1 раз в сутки 5 мг при массе тела 100 кг. Он высокоэффективен при ТЭЛА и не вызывает тромбоцитопению, в отличие от гепарина. Однако фондапаринукс противопоказан при тяжёлой почечной недостаточности (клиренс креатинина [7] .
Также желательно уже в первый день введения антикоагулянтов прямого действия (гепарины или фондапаринукс) назначить варфарин. При достижении уровня международного нормализованного отношения (МНО) 2—3 и удержании его на таком уровне не менее 2 суток прямые антикоагулянты отменяют (но не ранее, чем через 5 суток от начала их применения). Начальная доза варфарина — 5 или 7,5 мг 1 раз в сутки. Пациентам моложе 60 лет и без серьёзной сопутствующей патологии допустима начальная доза 10 мг. Приём варфарина продолжают не менее 3 месяцев [21] .
Реперфузионная терапия [ править | править код ]
Цель реперфузионной терапии — удаление тромба и восстановление нормального лёгочного кровотока. Чаще всего для этого применяют тромболитическую терапию. Её рекомендуют проводить больным высокого риска. Некоторые авторы допускают применение тромболизиса при умеренном риске, однако польза такой терапии в этой группе больных в настоящее время не ясна [22] . Применяют следующие препараты:
- Стрептокиназа — нагрузочная доза 250 000 МЕ в течение 30 минут, затем 100 000 МЕ в час в течение 12-24 ч или ускоренная схема 1,5 млн МЕ в течение 2 ч
- Урокиназа — нагрузочная доза 4400 МЕ/кг массы тела в течение 10 мин, затем 4400 МЕ/кг массы тела в час в течение 12—24 ч или ускоренная схема 3 млн МЕ в течение 2 ч
- Альтеплаза — 100 мг на протяжении 2 ч или ускоренная схема 0,6 мг/кг массы тела на протяжении 15 мин (максимальная доза 50 мг)
Кровотечение — основная проблема тромболитической терапии. Массивное кровотечение развивается в 13% случаев, в 1,8% — внутримозговое кровоизлияние.
Хирургические методы [ править | править код ]

Хирургическое удаление тромба (тромбэктомия) рассматривают как альтернативный метод лечения ТЭЛА высокого риска, когда тромболитическая терапия противопоказана. Больным с высоким риском рецидива и при абсолютных противопоказаниях к антикоагулянтной терапии возможна установка кава-фильтров [23] . Они представляют собой сетчатые фильтры, которые улавливают отрывающиеся от стенки тромбы и предотвращают их попадание в лёгочную артерию. Кава-фильтр вводят чрескожно, чаще через внутреннюю яремную или бедренную вену, и устанавливают ниже почечных вен (выше — при наличии тромбов в почечных венах) [21] .




