Миофасциальный синдром грушевидной мышцы – это патологическое состояние с характерным болевым спазмом в ягодичном районе. Неприятные ощущения связаны с ущемлением нервных волокон и развитием воспаления. Чтобы быстро избавиться от боли, необходимо знать, как снять спазм при первых проявлениях синдрома грушевидной мышцы.
Причины спазма и основные признаки недуга
 Факторов риска миофасцита этой области много – от неудачной спортивной тренировки до неудобной позы. Грушевидный мускул перенапрягается, что ведет к защемлению седалищного нервного волокна, дисфункциям кровотока в крупных сосудах тазово-ягодичной зоны.
Факторов риска миофасцита этой области много – от неудачной спортивной тренировки до неудобной позы. Грушевидный мускул перенапрягается, что ведет к защемлению седалищного нервного волокна, дисфункциям кровотока в крупных сосудах тазово-ягодичной зоны.
Часто болевые симптомы регистрируются у тех, кто страдает радикулитом, корешковым остеохондрозом крестцово-поясничной области.
Воспаления и застойные явления в малом тазу, нервные и сосудистые нарушения также способны негативно влиять на связочно-мускульный аппарат. Иногда спазмы возникают из-за неправильно сделанного укола, травматического повреждения либо переохлаждения.
Симптомы воспаления и спазма грушевидной мышцы:
-
болевые ощущения в районе ягодиц, тазобедренных сочленений, нарастающие при смене телесного положения, перемене погоды, стрессовых ситуациях;
- Сядьте на четвереньки и расслабьте мускулатуру позвоночника на пять секунд. Повторяйте пять раз.
- В этой же позе, выдыхая, выгните спину, чувствуя растяжение мускулов, а на вдохе прогнитесь. Повторяйте двадцать раз.
- по наружной поверхности от коленного до бедренного сустава;
- над коленом перпендикулярно первому тейпу;
- на два сантиметра выше второй ленты;
- от пояса через ягодицу до верхней трети бедра.
- иглорефлексотерапию;
- нажатие пальцами на особые точки;
- прогревание и прижигание активных участков;
- действие на них лазерными лучами и электроимпульсами;
- точечно-линейное массажирование.
- УВЧ;
- ультразвук;
- вакуумный массаж;
- парафиновые аппликации;
- воздействие низкочастотными токами;
- диадинамотерапия;
- амплипульс;
- лазерное лечение;
- фонофорез.
- Сок лопуха. Смазывают пораженный участок или делают ночные компрессы из ошпаренного листа растения.
- Дегтярно-медовый компресс. Мед и большую ложку сладкосливочного масла топят на водяной бане, перемешивают с березовым дегтем. Накладывают на больное место и накрывают хлопковым лоскутом и полиэтиленом. Оставляют на ночь. Повторяют до полного исчезновения боли.
- Целебный чай. Цветки ромашки, календулы и корень аира заливают кипятком и настаивают час. Фильтруют и пьют как чай на протяжении месяца.
- не перенапрягать пояснично-крестцовый отдел;
- избегать переохлаждения;
- исключить тренировки, провоцирующие раздражение грушевидного мускула: спуски и подъемы, быстрый набор скорости и торможение, крутые развороты.
- Дегенеративные заболевания позвоночника;
- травма позвоночника;
- воспалительные заболевания позвоночника;
- деформации позвоночника;
- онкология.
- 2007 – Военно-медицинская академия им. С.М. Кирова
- 2008 – Военно-медицинская академия им. С.М. Кирова
- 2013 – Российская медицинская академия последипломного образования
- 2012 – Участвовал в обучающем курсе по теме “Сколиоз. Традиционная хирургия и передовые технологии”, г. Адана, Турция
- 2013 – Провел обучающий цикл “Минимально-инвазивные технологии в хирургии позвоночника”, Польша г. Варшава
- 2014 – Принимал участие в обучающем курсе по использованию современного навигационного оборудования в хирургии позвоночника, Германия, Фрайбург
- 2014 – Тематическое усовершенствование по теме “Лечение травм и заболеваний позвоночника” на базе Российской медицинской академии последипломного образования
- 2015 – Курс повышения квалификации по специальности “Хирургия”
- 2008-2010 гг. – Медицинская служба в ВС РФ, врач хирург
- 2011-2015 гг. – Центральная Клиническая Больница РАН, врач травматолог-ортопед (вертебролог)
- 2015- н.в. – Нувель Клиник, вертебролог, нейрохирург, ортопед, травматолог
- физическое перенапряжение мускулатуры этого отдела;
- травмы, в том числе растяжения;
- сильное переохлаждение, особенно в течение продолжительного времени;
- долгое нахождение в некомфортной позе;
- инъекция, проведенная непрофессионально, с нарушением правил.
- боли в пораженной ягодице, носящие ноющий либо тянущий характер. Способны отдаваться в тазобедренное сочленение, в некоторых случаях затрагивается крестцово-подвздошное. Ощущения увеличиваются во время ходьбы или при долгом стоянии. В положении «полуприседа» интенсивность возрастает до почти нестерпимой;
- в сидячем состоянии болезненность остается ровной, спадает только при принятии больным лежачего положения;
- если большая ягодичная мышца расслаблена, грушевидная прощупывается без труда: она постоянно находится в напряженном состоянии;
- легкое постукивание по затронутой синдромом мышце «стреляет» болью в заднюю часть ноги. Боль может распространяться почти до голеностопа;
- синдром грушевидной мышцы влечет напряжение других мышц, из которых состоит тазовое дно.
- боль не особо сильная, тупая; ей сопутствуют другие неприятные ощущения вроде онемения мышц, жжения (как вариант – зябкости) в них;
- болезненные ощущения не носят непрерывный характер. Они появляются во время резкой смены погоды либо становятся следствием перенесенного стресса;
- ахиллов рефлекс становится менее выраженным. Он проверяется легким ударом медицинским молоточком по пяточному сухожилию. При защемлении седалищного нерва икроножная мышца сокращается слабо или вообще не реагирует на проверку.
- внутренняя часть большого бедренного вертела;
- крестцово-подвздошное сочленение;
- крестцово-остистая связка;
- тазобедренный сустав;
- грушевидная мышца.
- для обезболивания и снятия воспаления: противовоспалительные медикаменты из нестероидного ряда. Они не только блокируют очаг, предотвращая распространение воспаления на смежные ткани, убирая его с уже пораженных, но и гасят боль. Нередко рекомендуется внутримышечное введение препаратов, поскольку при таком применении они воздействуют быстрее, проникают глубже в волокна. Популярны Диклофенак и его аналоги, Кеторолак, Мелоксикам. Если боли слишком сильны, противовоспалительные средства дополняются анальгетиками;
- для снятия напряженности мышц — спазмолитики. Они устраняют спазм, если он уже наблюдается, предотвращают повторное спазмирование. По соотношению «цена – качество» предпочтение обычно отдается препаратам, в основе которых лежит дротаверин;
- если спазмолитики не дают нужного эффекта, больному может быть назначен курс миорелаксантов, которые насильственно, но быстро расслабляют мышечные спазмы. Из этого медикаментозного ряда самым распространенным считается Мидокалм.
- больной ложится на спину, сгибает ноги в коленных суставах, сводит/разводит колени. При их соприкосновении требуется толкать одно колено другим энергично и активно, сменяя по очереди объект приложения усилий. Каждое давление должно длиться несколько секунд;
- больной ложится навзничь, плечи прижимает к полу. Одну ногу он выпрямляет, вторую сгибает в колене. Противоположной к согнутой ноге ладонью он прижимает колено к полу через вторую конечность. Удерживаться в таком положении нужно как можно дольше, минимум полминуты. Затем упражнение повторяется со второй ногой;
- для растяжки грушевидной мышцы пациент, лежа на спине, сгибает ноги в коленях и держит их на весу. Пострадавшая конечность закидывается на здоровую, как будто нужно лежа сесть в позу «лотос». Руками больной обхватывает бедро опорной ноги, тянет ее на себя. При этом упражнении грушевидная мышца растягивается, становится более эластичной, менее склонной к спазмам;
- пациент должен сесть, ступни расставить пошире, согнутые колени соединить. Одной рукой он опирается на кушетку, вторую протягивает вперед и начинает подниматься. Когда локоть выпрямлен полностью, помощник (в этом упражнении без него не обойтись) за свободную руку помогает больному выпрямить тело полностью. На этом этапе колени размыкаются;
- следующее упражнение выполняется стоя. Для него нужно обзавестись эспандером либо очень плотной эластичной лентой. Один конец приспособления надежно крепится к любой жесткой опоре, второй накидывается на стопу с поврежденной стороны. Пациент становится к опоре боком и с усилием, преодолевая сопротивление эспандера, отводит ногу вбок на максимально доступное расстояние без сгибания колена. На место ногу надо возвращать медленно, сдерживая давление эспандера и получая противоположную нагрузку на нижнюю конечность.
- требуется лечь больной ягодицей вверх, постараться расслабить мышцу и помассировать ее, используя большой палец руки. Сначала выполняется общее разминание, после разогрева тканей всей области особенно пристальное внимание уделяется уплотнениям и болезненным местам;
- для растяжения мышцы, которое делает доступной для массажа большую ее часть, нога должна быть подогнута. Но не чрезмерно, чтобы не возникло мускульное напряжение – при нем массаж может даже навредить;
- если вы не уверены в своих способностях, как массажиста, используйте мячик для тенниса. В этом случае положение меняется: больной бок оказывается внизу, под мышцу подкладывается спортивный снаряд, на котором и следует кататься, помогая руками и отталкиваясь ступнями;
- направление массажа – сверху вниз, вдоль мускульных волокон. Все движения делаются плавно, не торопясь, без избыточного давления.
- флакон обычного тройного одеколона (200 мл) смешивается с половиной стопки аптечной настойки боярышника, тем же объемом настойки валерианы, двойной дозой настойки красного перца, десятью таблетками анальгина. Настаивать нужно сутки. Трижды в день состав втирается в пораженную мышцу. Снимает спазм, останавливает воспаление, устраняет боль;
- в полулитре винного спирта настаиваются 50 граммов цветковконского каштана (сырье продается в аптеках). Компресс из пропитанной составом марли 10 дней подряд прикладывается на ночь;
- в равных количествах соединяются цветки календулы, чабреца и калины. Две ложки сбора заливаются кипятком; настаивать следует час, пить по трети стакана перед едой.
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
- Травматические повреждения. Травмирование мышечных волокон происходит в результате перелома или смещения тазовых костей, в результате чего образуется фиброз и мышца укорачивается.
- Вертеброгенная патология. Рефлекторный спазм возникает вследствие наличия межпозвоночной грыжи, опухоли позвонка, поясничного остеохондроза и других заболеваний.
- Мышечная перегрузка. При длительном вынужденном положении во время сидения происходит сильное давление на грушевидную мышцу, в результате чего может образовываться данная патология.
- Воспалительные процессы. Иногда, бурситы или миозиты поражают грушевидную мышцу, в результате этого возникает сильный спазм, происходит заболевание органов малого таза.
- Онкопатология.
- Ноющая и сильная боль, которая усиливает свое течение и область поражения при физических нагрузках или повышенной активности. Болезненные ощущения могут немного притупляться, если человек принимает спокойное горизонтальное положение.
- Патология тазового дна. Если в ягодичной мышце длительное время сохраняется спазм, это может свидетельствовать о том, что поражению поддалась грушевидная мышца, которая провоцирует данные мучительные ощущения.
- Проявление боли при сгибании ноги в колене, такое проявление еще называется симптомом Бонне-Бобровниковой.
- Неприятные ощущения в области седалищной кости.
- Возникновение боли во время постукивания по задней поверхности ноги.
- Осмотр невролога. Первым делом диагностика включает осмотр невролога, который с помощью метода пальпации определяет уровень болезненности и ее локализацию. Также невролог использует пассивные методы диагностики, такие как наклоны, повороты таза больного, постукивания по бедру и другие.
- Инструментальные исследования. Далее врач принимает решение отправить пациента на электронейрографию, позволяющую определить наличие онкопатологии, тазовой асимметрии, и других повреждений. Также инструментальные исследования включают проведение магниторезонансной томографии, компьютерной томографии, рентгенографии, костей таза.
- Проба с новокаином. В толщину грушевидной мышцы вводят инъекцию новокаина, которая и определяет наличие данного заболевания. Если через несколько минут после введения препарата наблюдается резкое уменьшение боли, то можно говорить о том, что присутствует синдром грушевидной мышцы.
- Нужно принять положение лежа на спине, обхватить колено пораженной ноги и стараться подтянуть его к животу, в максимальной точке зафиксироваться на 5 секунд, затем сделать 30 секунд отдыха и повторить данное упражнение. Через несколько дней такой гимнастики можно чувствовать, что при выполнении упражнений практически не наблюдаются дискомфортные ощущения, движения происходят легче.
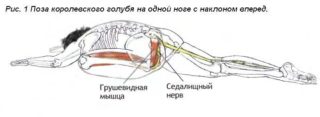
- Принимается положение сидя на краю стула, больная нога перекидывается на здоровое колено, делается небольшой наклон вперед. В это время в области поясницы и ягодиц будет наблюдаться сильное растяжение. Упражнение выполняется на выдохе, наклон делается до максимально возможного растяжения.
- Нужно стать в глубокий выпад, травмированная нога находится спереди. Задняя нога максимально отводится назад. Затем выполняется наклон к впереди стоящему колену, стараясь опуститься на него животом. В данной позиции необходимо задержаться до 50-60 секунд.
- Принимается поза на четвереньках. Больная нога сгибается в колене и приподнимается, далее поднятое бедро отводится в сторону, распрямляя конечность назад. Затем теми же пунктами происходит возвращение в исходное положение.
- Предотвращать переохлаждение поясничного отдела и ягодиц;
- Нужно обеспечить себе ежедневную активность, особенно если речь идет о нахождении в постоянном сидячем положении;
- Важно уберегаться от возникновения травм в поясничном отделе;
- После проведения тренировки обязательно стоит делать растяжку, чтобы не спровоцировать появление травм в повседневной жизни;
- Желательно 2-3 раза в год посещать массажиста;
- Нужно заниматься силовыми видами спорта, которые позволят организму активно сопротивляться перед возникновением различных травм опорно-двигательного аппарата.
Простым обезболиванием это недомогание не вылечить. Важен комплексный подход. Чтобы облегчить состояние больного, нужно сочетать несколько методик.
Фармацевтические препараты
 Справиться с болью и воспалением помогают нестероидные медикаменты: «Мовалис», «Диклофенак», «Диклоберл», «Кетарол», «Дикло-Ф», «Вольтарен», «Мелоксикам» и другие. Ускорить обезболивающий эффект можно, если использовать внутримышечные инъекции НПВП.
Справиться с болью и воспалением помогают нестероидные медикаменты: «Мовалис», «Диклофенак», «Диклоберл», «Кетарол», «Дикло-Ф», «Вольтарен», «Мелоксикам» и другие. Ускорить обезболивающий эффект можно, если использовать внутримышечные инъекции НПВП.
Для устранения неприятных ощущений используют фармсредства с анальгезирующим эффектом: «Брал», «Темпалгин» и «Баралгин». Против спазма можно выпить «Но-Шпу», «Дротаверин». К миорелаксантам, которые быстро расслабляют спазмированные мышечные волокна, прибегают, если упомянутые выше спазмолитические средства не действуют.
К консервативной терапии относят медикаментозные блокады. Они снимают спазматические синдромы мускулатуры малого таза.
По рекомендации врача можно делать примочки с «Димексидом» – стероидным анестетическим фармпрепаратом. Их накладывают на полчаса на ягодично-крестцовую зону близ больного места.
В сложных случаях проводится оперативное вмешательство – хирургическое освобождение седалищного нерва.
Оздоровительная физкультура
Врач направит пациента на занятия ЛФК. Посоветовавшись с ним, можно делать гимнастику и в домашних условиях. Комплекс, разработанный профессором Бубновским, способствует избавлению от спазмирующих ощущений.
Чтобы мускульная система нормально функционировала, следует выполнять такие упражнения:
Не следует сразу «брать рекорды», число упражнений и подходов увеличивайте постепенно.
Кинезиотерапия

Метод предполагает тейпирование специальными эластичными полосками. Эффект кинезиотейпинга идет за счет того, что фиксирующие липкие ленты – тейпы – мягко иммобилизируют и поддерживают пораженные мышцы.
Для наложения полосок предварительно требуется слегка растянуть зажатый мускул, насколько возможно вытягивая носок ступни. Колено должно быть выпрямлено. Полоски при тейпировании напряженной грушевидной мышцы наклеиваются:
Кинезиотейпирование нормализуют микроциркуляцию крови и лимфы, снимает напряжение, дает эффект релаксации и ускоряет регенерацию поврежденных тканей, если мускульные волокна были растянуты или надорваны.
Мануальная терапия
Мускульные патологии можно лечить и нетрадиционным способом. Манипуляции выполнять может только опытный врач-остеопат. Он поможет унять болевой синдром, сделать разблокировку седалищного нерва, что поспособствует восстановлению двигательных функций.
Важно найти высококлассного мануального терапевта в медучреждении с хорошей репутацией, где смогут предъявить все сертификаты и продемонстрировать варианты успешного излечения.
Массаж и самомассаж

Для массажной процедуры также можно найти специалиста либо проводить ее дома самостоятельно. В последнем случае необходимо улечься набок и массировать ягодицу большим пальцем, разминая уплотнения. Массаж эффективнее, если мускул находится в немного растянутом положении. Для этого требуется согнуть ногу в коленке. Помогает снять спастическое ощущение простой теннисный мячик: надо катать его по ягодичной зоне.
Применение аппликатора Кузнецова при синдроме грушевидной мышцы быстро снимает неприятные ощущения, позволяет проводить профилактику обострения.
Для расслабления напряженной мускулатуры в медицинских учреждениях используют мягкотканые массажные техники, позволяющие глубоко проработать пораженную зону. Также помогает ректальное массажирование. Это эффективная процедура, дающая возможность быстро успокоить проявления ишемии мускульных волокон и нерва седалища.
Рефлексотерапия
Включает в себя несколько различных методов:
Метод подбирается индивидуально, на основе ярко выраженных признаков и этапа заболевания. По отзывам, при данном болевом синдроме особенно эффективно иглоукалывание.
Физиопроцедуры
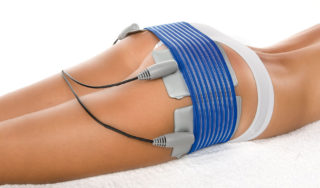
Устраняют мышечный спазм и болевой синдром следующие процедуры:
Физиотерапия снимает болезненность в пораженной зоне и помогает справиться с воспалительным процессом. Улучшается кровообращение, что ускоряет процесс регенерации. В домашних условиях можно использовать физиотерапевтический аппарат «Витафон».
Народные средства

Среди рецептов русской народной медицины есть много средств, направленных на снятие болевых ощущений в мускулатуре бедер и ягодиц. Лекари рекомендуют использовать настойку окопника внутрь, спиртовой настой на мухоморе и черном перце для натирания или прикладывать к больному месту грелку.
Далеко не всегда такие советы безопасны: разогрев может усилить воспаление, а целебные травы вызвать аллергию или навредить при беременности. Перед применением народных снадобий следует посоветоваться с врачом.
Щадящие рецепты, которые можно использовать всем:
Средства на основе меда не стоит использовать тем, у кого есть аллергия на продукты пчеловодства.
Профилактические рекомендации
Помимо регулярных профилактических обследований, превентивные меры предполагают:
При сидячей работе важно периодически менять позицию, вставать, прогуливаться и делать легкую гимнастику.
Даже при однократном спазмирующем ощущении в зоне ягодиц стоит показаться врачу. Само по себе защемление не пройдет, болевой синдром повторится или усугубится.
”

Тарасов Андрей
Врач-травматолог- ортопед, вертебролог первой категории
Специализируется на травмах позвоночник, таза, онкологии.






Образование:
Повышение квалификации:
Опыт работы:
Синдром грушевидной мышцы – это совокупность довольно болезненных и назойливых ощущений, затрагивающих ягодичную область. Боль может транспортироваться также в зону паха, отдавать в бедро и даже в голень, но начинается синдром всегда именно с ягодиц.
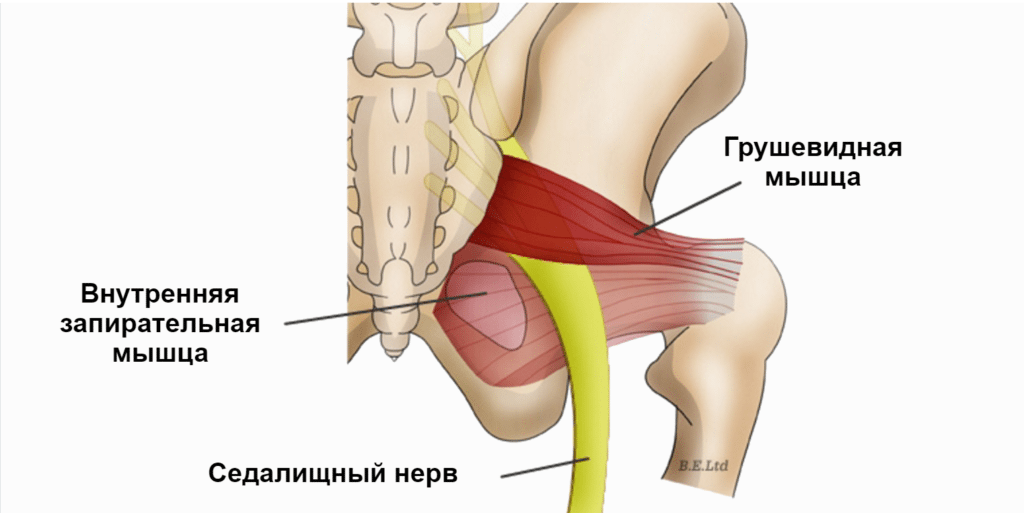
Причины развития
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует. ” Читать далее.
Синдром грушевидной мышцы и корешковый синдром могут быть спровоцированы целым рядом разнообразных факторов — первичных и вторичных. К первой категории относятся:
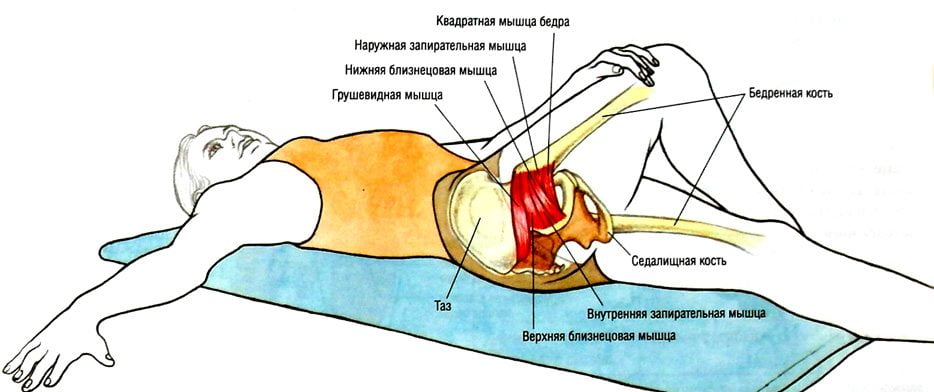
Вызвать развитие первичной формы синдрома грушевидной мышцы могут и другие воздействия, мы перечислили только наиболее распространенные.
При вторичной форме синдрома он появляется, как следствие других заболеваний, чаще всего – затронувших один из органов, расположенных в малом тазу, или крестец позвоночника. Наиболее вероятно развитие синдрома у больных с диагнозом «пояснично-крестцовый радикулит со смещением дисков». Синдром грушевидной мышцы наблюдается у 50% этой группы пациентов. Нередко он становится следствием защемления седалищного нерва.
Симптоматика синдрома
Основные симптомы синдрома грушевидной мышцы:
Последний симптом не обязателен, но встречается настолько часто, что упомянуть о нем стоит.
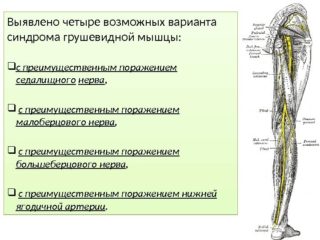
Ущемление седалищного нерва проявляет себя другими признаками:
Иногда, если ущемлены лишь волокна, из которых сформирован большеберцовый нерв, боль локализована в мускулатуре голени, сзади.
Если у пациента сдавлена ягодичная артерия, симптоматичная картина выглядит иначе: кожа на пораженной ноге заметно бледнеет, сосуды резко спазмируются, из-за чего развивается хромота. Продолжить движение можно только после расслабления конечности, для чего требуется присесть, а лучше – прилечь. У большинства больных такие приступы время от времени повторяются.
Диагностика
Синдром грушевидной мышцы, симптомы и лечение которой мы рассматриваем, имеет довольно яркие проявления. Неспециалист с легкостью может перепутать эти признаки с симптоматикой других заболеваний. Поэтому требуется консультация профессионала-медика. Для подтверждения диагноза используется пальпация – прощупывание болезненной области и связанных с ней зон.
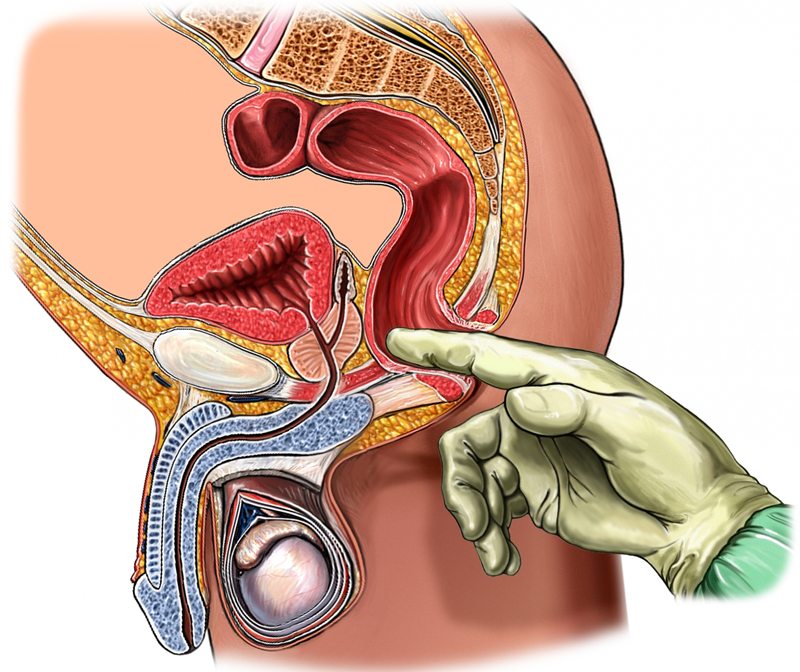
Одним из наиболее точных диагностических методов считается трансректальная пальпация: в напряженном состоянии проблемная мышца набирает упругость, которая при таком диагностировании не оставляет никаких сомнений.
Иногда пациенту предлагается метод исключения: в грушевидную мышцу вводится обезболивающий укол (препарат подбирается с учетом состояния здоровья и хронических патологий больного), по динамике обнаруженных сдвигов врач делает вывод о природе беспокоящих пациента ощущений.
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Если синдром грушевидной мышцы обусловлен травматическими воздействиями, обследование на этом обычно прекращается, назначается курс лечения. Однако если природа его развития неясна, потребуются дополнительные исследования. Пациенту может быть рекомендованы рентгенография, томография – компьютерная или магниторезонансная, биохимический анализ крови.
Терапевтические рекомендации
Если диагностирован синдром грушевидной мышцы, лечение зависит от того, чем он вызван. Сам по себе синдром самостоятельным заболеванием не является, поэтому медикаментозное воздействие – чисто симптоматическое, направленное на снятие болей, воспаления (если оно успело начаться), напряжения мышц. Для решения этой задачи назначаются медикаменты нескольких групп:
Иногда, если пациент испытывает сильные боли, врачи проводят новокаиновую или лидокаиновую блокаду, обкалывая пораженную мышцу растворами препаратов.
Однако только медикаменты не способны победить синдром грушевидной мышцы. Лечение на острой стадии обязательно включает в себя физиотерапевтические методики. Наиболее эффективны вакуумная терапия, лазерная или фармацевтическая акупунктура, иглорефлексотерапия, некоторые другие. Обязателен также массаж, снимающий спазмы, стабилизирующий кровоток. Нередко пациентам рекомендуется ректальный массаж – он считается самым действенным при синдроме грушевидной мышцы.
Помимо устранения симптоматики синдрома, врач должен назначить курс, направленный на терапию вызвавшей его причины. Без этого шага лечение становится бессмысленным: синдром будет постоянно возвращаться, причем временные разрывы между рецидивами станут неуклонно сокращаться.
Лечебная физкультура
Основной прием, которым может быть побежден синдром грушевидной мышцы – упражнения, выполняемые регулярно. Гимнастика направлена на расслабление спазмированной мускулатуры, активизацию всех мышц вокруг грушевидной и связанных с ней. Обязательное условие: выполнять заданные движения строго в перечисленном порядке:
Специалисты по лечебной физкультуре больным с синдромом грушевидной мышцы рекомендуют делать упражнения трижды в сутки. До выздоровления советуют отказаться от любых других тренировок или снизить их интенсивность.
Помогаем себе сами
Если у вас диагностирован синдром грушевидной мышцы, лечение в домашних условиях в сочетании с усилиями наблюдающего врача способно быстрее вернуть вам легкость в ходьбе и безболезненность существования. Все меры согласовываются с врачом.
Самомассаж
Он снимает с мышцы спазмированность, нормализует кровообращение, помогает мускулатуре быстрее вернуться к штатному функционированию, вполне доступен для самостоятельного исполнения.
Один сеанс занимает примерно треть часа. В целом курс должен включать в себя не меньше 12 процедур, через месяц его требуется повторить. Никаких приспособлений для самомассажа не требуется, разве что коврик, на котором нужно располагаться. Диван или кровать для проведения процедуры не подходят – нужна жесткая и твердая поверхность:
Если у вас в разгаре воспалительный процесс, а массаж доставляет болезненные ощущения, можно ограничиться мягкими круговыми разминаниями на месте поражения. Желательно заниматься самомассажем каждые четыре часа.
Народная медицина
Методики альтернативной медицины в основном направлены на снятие болей и воспаления. Они требуют времени, но нередко усиливают эффект традиционного лечения. При синдроме грушевидной мышцы можно попробовать следующие рецепты для домашнего лечения:
Все ваши домашние действия должны быть скорректированы доктором. И если он не рекомендует пока использовать народные способы лечения, воздержитесь от них. Не используйте одну и ту же методику дольше месяца: организм привыкает к рецепту и перестает на него реагировать.

Чтобы не столкнуться с неприятными симптомами и необходимостью от них избавляться, достаточно разумной бытовой осторожности. Если у вас нет проблем с позвоночником, органами малого таза, синдром вам не грозит – при условии, что вы избегаете переохлаждений и непосильных нагрузок, не сохраняете часами одну и ту же позу. А для стопроцентной уверенности в своей безопасности не ленитесь при малейших намеках на радикулит обращаться в соответствующее медучреждение.
Синдром грушевидной мышцы теоретически не относится к опасным заболеваниям. Однако качество жизни он ухудшает заметно. Да и осложнениями без соответствующего лечения он вас может обеспечить. К ним смело можно отнести нарушения в функциональности мышц, деградацию суставов и связок, не получающих достаточной нагрузки или нагружаемых чрезмерно – вы инстинктивно пытаетесь избежать болезненности, переносите основной вес на здоровую ногу. Органы малого таза тоже начинают испытывать проблемы.
Если своевременно не уточнить, какой причиной спровоцировано развитие синдрома грушевидной мышцы, вы можете пропустить возникновение более серьезной патологии.
Как забыть о болях в суставах?
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
 Синдром грушевидной мышцы – это онемение ягодиц, которое сопровождается сильными болевыми ощущениями, и локализируется при обострении в верхнюю часть бедра и пазовую область. Во время появления таких неприятных ощущений, человек сталкивается с ограничением подвижности, резкими и тянущимися болями, которые устранить можно только с помощью обезболивающих средств. Чаще всего синдром грушевидной мышцы возникает вследствие получения травмы в виде растяжения на тренировке, реже – в бытовом режиме.
Синдром грушевидной мышцы – это онемение ягодиц, которое сопровождается сильными болевыми ощущениями, и локализируется при обострении в верхнюю часть бедра и пазовую область. Во время появления таких неприятных ощущений, человек сталкивается с ограничением подвижности, резкими и тянущимися болями, которые устранить можно только с помощью обезболивающих средств. Чаще всего синдром грушевидной мышцы возникает вследствие получения травмы в виде растяжения на тренировке, реже – в бытовом режиме.
Причины развития
Воспаление грушевидной мышцы может возникать по многим причинам, для этого не обязательно заниматься физической активностью, при которой можно столкнуться с данной травмой. Спазм грушевидной мышцы провоцируют и другие причины, а именно:
Причин, почему возникает боль в ягодице справа или слева, много, и определить точную причину синдрома грушевидной мышцы сможет только врач после обследования и проведения соответствующей диагностики. Именно благодаря ей и подбирается нужное лечение, позволяющие за минимальные сроки облегчить самочувствие больного, устранить резкие болевые ощущения и убрать данный синдром.

Симптоматика синдрома
Боль в ягодичной мышце – это основной и первый симптом, проявляющийся при наличии заболевания. Но, боль может возникать и при ряде других патологий, поэтому важно понимать, какие изменения происходят в организме. Определить, что присутствует синдром грушевидной мышцы можно только с помощью симптомов, если их нет, течение заболевания распознать невозможно.
Признаками синдрома грушевидной мышцы являются:
Все эти симптомы говорят о наличии синдрома грушевидной мышцы, но точное определение заболевания возможно только после прохождения полного осмотра у специалиста. С помощью пальпации определить течение и характер заболевания сложно, для этого врач подбирает соответствующие методы диагностики, которые позволят определить все особенности протекания заболевания и подобрать нужное лечение.
Диагностика
В медицине иногда возникают трудности в определении растяжения ягодичной мышцы, поэтому симптомы данного заболевания имеют сходства с симптоматикой седалищной нейропатией. Именно поэтому врачи проводят комплекс диагностических мер, общие результаты которых позволяют определить, как снять боль в ягодичной мышце с помощью тех или иных методов лечения.
Помимо данных методов, понять, как снять боль и определить синдром грушевидной мышцы сможет еще уролог, гинеколог, вертебролог, онколог и другие врачи при необходимости. Только комплексный подход к проведению диагностики позволит с точностью ответить на все вопросы, определить наличие или отсутствие данной патологии.
Упражнения” при синдроме грушевидной мышцы
Все травмы и повреждения опорно-двигательного аппарата на восстановительном процессе требуют выполнения двигательной активности. Упражнения для грушевидной мышцы направлены на проработку ягодичных мышц, устранение в них болевых ощущений при активности и в сидячем положении.
Постизометрическая релаксация включает следующие мероприятия:
Такая растяжка грушевидной мышцы позволит вернуть все нарушенные функции в прежнее состояние, восстановить активность и амплитуду. Упражнения выполняются не только на больную конечность, для общего укрепления все действия выполняются на обе ноги.

Профилактика
Профилактические мероприятия нужно всегда учитывать, чтобы не сталкиваться с образованием травм опорно-двигательного аппарата. Профилактика заключается в следующем:
Синдром грушевидной мышцы – это неприятное и болезненное заболевание, которое нужно лечить с помощью медикаментозных обезболивающих средств и активных физических упражнений. Только активный образ жизни, избегание переохлаждения позволят не столкнуться с таким заболеваниям, и наслаждаться допустимой активностью в любом возрасте.
>




