Ревматоидный фактор — важный критерий при постановке диагноза и контроле за терапией множества заболеваний. Любые суставные боли требуют к себе внимания, а ревмопробы считаются золотым стандартом подобной диагностики. Не только подозрение на ревматизм, ревматоидный артрит, артроз становится причиной назначения анализа крови на РФ. Аутоиммунные заболевания, хронические воспаления и инфекции тоже могут протекать с повышением данного показателя.

Подготовка и проведение анализа
Иммунная система чутко реагирует на любые агрессивные факторы, влияющие на организм извне, но иногда ее атаки могут быть направлены против клеток самого хозяина. При ревматических заболеваниях вырабатываются аномальные антитела к собственным иммуноглобулинам (Ig) человека, эти белки и являются маркерами ревматоидных комплексов. Причины возникновения таких реакций еще не до конца исследованы, но определить наличие в крови специфических антител может практически любая медицинская лаборатория.
При постановке диагноза специалист опирается на множество данных. Чтобы полученные результаты анализа были достоверными и помогли внести ясность в картину обследования, следует соблюдать несколько условий и ограничений.
Правильная подготовка к анализу:
- курение и прием алкоголя исключить за 24 часа до исследования;
- последний прием пищи должен произойти за 8 часов до любых ревмопроб;
- ограничить жирную пищу в рационе, перед анализом пить только воду без газа;
- проинформировать врача о приеме медикаментов (включая контрацептивы), недавно перенесенных инфекционных заболеваниях.

Лучше сдавать анализы в первой половине дня, когда выполнение данных правил не вызывает затруднений. Кровь для определения ревматоидных антител забирают из вены и в дальнейшем могут исследовать несколькими методами. При качественном анализе определяется только присутствие специфического белка или его отсутствие. Количественный тест дает более развернутую картину для расшифровки.
Виды лабораторных исследований на ревмофактор:

- Латекс–тест реагирует на РФ класса М (IgM) как на самый распространенный маркер ревматических и воспалительных заболеваний.
- Реакция Ваалера–Роуза применяется редко, требует наличия реагентов животного происхождения.
- Нефелометрия — количественный анализ комплексов антиген-антитело в крови.
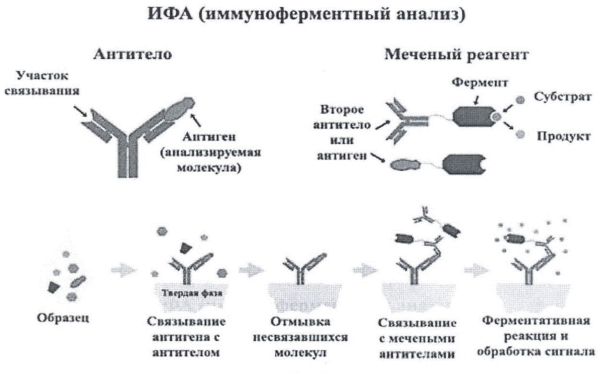
- ИФА. Позволяет наряду с аутоантителами IgM определять IgG, IgA, IgE, выявляемые гораздо реже.
Первые два вида исследований — качественные, а значит, количество патологических иммунных комплексов в крови по ним не определяют. Они часто дают ложноотрицательные результаты, которые требуют подтверждения другими методами. Иммуноферментное исследование (ИФА) — более современный и развернутый анализ на РФ. Количественное соотношение иммуноглобулинов разных классов позволяет точно поставить диагноз и вовремя начать терапию.
Расшифровка результатов
Отрицательный результат анализа на специфические ревматоидные соединения еще не гарантирует отсутствия заболевания. При серонегативной форме патологий (у каждого четвертого больного) результаты тестов отрицательны, а клинические проявления все равно сигнализируют о болезни. Так же и завышенные показатели в результатах анализов не всегда оборачиваются диагнозом и могут иметь физиологические причины.
 Причины отклонений:
Причины отклонений:
- с возрастом ревмофактор растет, у большинства 50–летних людей он уже вдвое превышает норму;
- у детей и подростков повышенный РФ часто связан с чрезмерной активизацией иммунитета от перенесенных инфекций при отсутствии ревматизма, аутоиммунных нарушений или суставных синдромов;
- повышенный РФ проявляется при множестве системных заболеваний и воспалительных процессов, не связанных напрямую с ревматизмом.
Следует помнить, что тесты чувствительны и неспецифичны. В 25% случаев обнаруживается ложноположительная реакция на РФ.
Норма у взрослых
В норме ревмофактор в результатах анализов отрицателен, это показывают качественные тесты. В количественных исследованиях граничные показатели варьируются в зависимости от типа реагента, способа его разведения. В лабораториях на бланках с результатами должны быть указаны предельные значения РФ.
Существуют общепринятые нормы определения специфических антител, выраженные в стандартных единицах — Ед/мл. У взрослых этот показатель не должен превышать:
- 14 — для женщин;
- 17 — для мужчин;
- 50 — допустимая цифра для пациентов старше 60 лет.

Показатели до 25 единиц у здоровых людей без суставных симптомов могут считаться нормой. При наличии любых тревожащих признаков (сыпь, боли, признаки воспаления) потребуются дополнительные тесты и обследования.
Норма у детей
Если для взрослых завышенный показатель анализа на ревмофактор в 80% случаев говорит о ревматической патологии, то для детей такой анализ не является информативным. Только около 10% случаев ювенильного (детского) ревматоидного артрита сопровождается ростом РФ. И наоборот — повышенные значения в результатах исследований чаще сигнализируют о воспалительных процессах, не связанных с ревматизмом и суставными нарушениями.
Тем не менее существуют нормы для ревмопроб и у детей. До 12 лет нормальные значения РФ не должны превышать 12,5 Ед/мл. Повышение концентрации иммуноглобулинов разных классов наблюдается при вирусных инфекциях, гельминтозах, краснухе, герпесе и других заболеваниях, сопровождающихся воспалением тканей и интоксикациями.
Причины отклонений
Более половины случаев повышения РФ у взрослых в дальнейшем диагностируются как ревматоидный артрит. Чаще всего им страдают женщины после 40 лет, что обусловлено возрастными изменениями гормонального фона. Замечено, что при поражении позвоночника и артрозах крупных сочленений такой результат исследований отмечается намного реже, чем при заболевании мелких суставов рук и ног.

Небольшие отклонения в значениях могут происходить спонтанно, как ответ организма на вторжение вируса, паразитов или нервное перенапряжение. Иммунитет каждого человека реагирует индивидуально, и временное повышение титра антител может не проявиться при повторном анализе.
Высокий показатель теста на ревмофактор в пределах 50 Ед/мл может сигнализировать о начале аутоиммунного процесса, развитии суставной патологии или тяжелой инфекции. Результат выше 100 единиц предупреждает о стремительном прогрессе заболевания, появлении внесуставных поражений и предвещает негативный прогноз.
Возможные заболевания
Отклонения в значениях ревмофактора могут сопровождать ряд хронических и системных заболеваний, а также любые аутоиммунные процессы в организме. Основные выявляемые патологии:
- коллагенозы: чаще всего — синдром Шегрена и ревматоидный артрит, реже — другие аутоиммунные нарушения, например системная красная волчанка (СКВ);
- заболевания дыхательной системы, протекающие в хронической форме (включая туберкулез, бронхиальную астму, злокачественные образования);
- бактериальные и вирусные инфекции острого течения (грипп, мононуклеоз, сифилис, эндокардит, гепатит, корь, краснуха);
- хронические патологии с воспалением почек или печени;
- суставные, костно-мышечные нарушения (в том числе травмы, оперативные вмешательства или дегенеративные изменения в тканях);
- саркоидоз, склеродермия, дерматомиозит;
- онкология различной локализации.
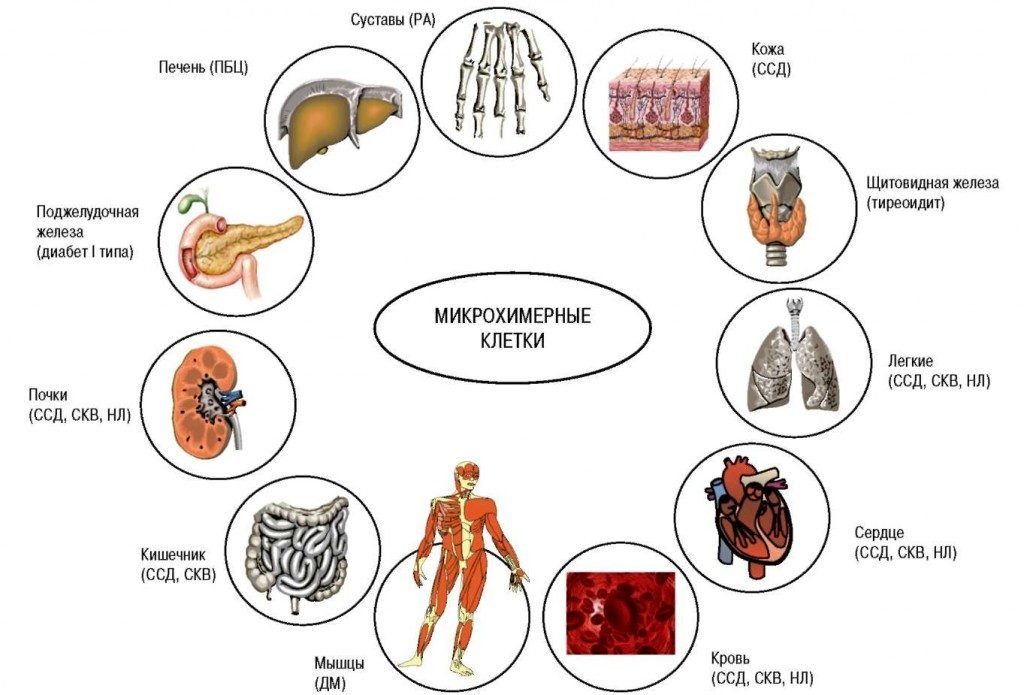
Список далеко не полон. Поэтому самостоятельно поставить точный диагноз не представляется возможным. Правильная расшифровка результатов анализов и постановка диагноза производятся специалистом с учетом всех симптомов, на основании детального обследования.
Как снизить ревмофактор
Патологий с повышенным ревмофактором существует множество. При правильной терапии с затуханием воспалительного процесса снизится и показатель РФ в крови. Контролируя количество ревматоидных агентов на протяжении лечения, врач оценивает эффективность терапии, вовремя заменяет лекарства, корректирует их дозировки.
 Снижению ревмофактора в процессе выздоровления можно помочь собственными усилиями, изменив некоторые привычки и усвоив новые. Влияние на показатели РФ в крови имеют следующие факторы:
Снижению ревмофактора в процессе выздоровления можно помочь собственными усилиями, изменив некоторые привычки и усвоив новые. Влияние на показатели РФ в крови имеют следующие факторы:
- Диета: требуется исключение жареных блюд и снижение калорийности рациона (жирная пища и у здорового человека повышает уровень РФ).
- Вредные привычки. Отказ от курения и алкоголя резко сокращает количество рецидивов и обострений.
- Желательно избегать стрессов и учиться расслаблять нервную систему. Психологический дисбаланс не позволяет нормально работать иммунитету.
- Умеренные занятия физическими упражнениями (по указанию специалиста).
Для эффективного снижения показателей ревмопроб необходимо следовать предписаниям врача и не заниматься самолечением. Любые народные методы должны дополнять лечение, а не заменять его.
Заключение
К симптомам ревматических заболеваний следует относиться внимательно. Незначительные боли, ограничения в работе сустава, которые можно потерпеть, бывают сигналом неблагополучия в организме. Обратившись к врачу, так же скрупулезно следует подойти и к обследованию. Правила сдачи анализов при их соблюдении позволят сэкономить драгоценное время и избежать промедлений при постановке диагноза.
Группа заболеваний, при которой требуется анализ на РФ, особенно чувствительна к фактору времени. Так, каждая неделя промедления при ревматоидном артрите может стоить нескольких лет полноценной жизни. Ранняя диагностика и правильное лечение улучшают прогноз течения болезни и часто помогают предотвратить инвалидность.

Если ваши суставы опухают и болят по ночам, врач-ревматолог предложит вам проверить ревматологический профиль. Это обследование поможет поставить точный диагноз, проследить динамику заболевания и назначить правильное лечение.
При подозрении на ревматическую болезнь используют следующие исследования:
- анализ крови на уровень мочевой кислоты;
- анализ крови на антинуклеарные антитела;
- исследование крови на ревматоидный фактор;
- исследование крови на АЦЦП (антитела к циклическому цитруллин-содержащему пептиду);
- анализ крови на С-реактивный белок.
Анализ крови на уровень мочевой кислоты
Мочевая кислота – это окончательный продукт распада пуринов. Ежедневно человек получает пурины вместе с продуктами питания, преимущественно с мясными продуктами. Затем с помощью определенных ферментов, пурины перерабатываются с образованием мочевой кислоты.
В нормальных физиологических количествах мочевая кислота нужна организму, она связывает свободные радикалы и защищает здоровые клетки от окисления. Кроме того, она так же, как и кофеин, стимулирует клетки головного мозга. Однако повышенное содержание мочевой кислоты имеет вредные последствия, в частности может приводить к подагре и некоторым другим заболеваниям.
Исследование уровня мочевой кислоты дает возможность диагностировать нарушение обмена мочевой кислоты и связанные с этим заболевания.
Когда нужно провести обследование:
- при впервые возникшей атаке острого артрита в суставах нижних конечностей, возникшей без очевидных причин;
- при рецидивирующих атаках острого артрита в суставах нижних конечностей;
- если у вас в роду есть родственники страдающие подагрой;
- при сахарном диабете, метаболическом синдроме;
- при мочекаменной болезни;
- после проведения химиотерапии и/или лучевой терапии злокачественных опухолей (и особенно лейкозов);
- при почечной недостаточности (почки выводят мочевую кислоту);
- в рамках общего ревматологического обследования, необходимого для выяснения причины воспаления сустава;
- при продолжительном голодании, посте;
- при склонности к чрезмерному употреблению спиртных напитков.
Уровень мочевой кислоты
Уровень мочевой кислоты определяют в крови и в моче.
Мочевая кислота в крови называется урекемия, в моче – урикозурия. Повышенное содержание мочевой кислоты – гиперурикемия, пониженный уровень мочевой кислоты – гипоурикемия. Патологическое значение имеет только гиперурикемия и гиперурикозурия.
Концентрация мочевой кислоты в крови зависит от следующих факторов:
- количества пуринов, поступающих в организм с едой;
- синтеза пуринов клетками организма;
- образования пуринов вследствие распада клеток организма из-за болезни;
- функции почек, выводящих мочевую кислоту вместе с мочой.
В обычном состоянии наш организм поддерживает уровень мочевой кислоты в норме. Увеличение ее концентрации так или иначе связано с обменными нарушениями.
Нормы содержания мочевой кислоты в крови
У мужчин и женщин может наблюдаться различная концентрация мочевой кислоты в крови. Норма может зависеть не только от пола, но и возраста человека:
- у новорожденных и детей до 15 лет – 140-340 мкмоль/л;
- у мужчин до 65 лет – 220-420 мкмоль/л;
- у женщин до 65 лет – 40- 340 мкмоль/л;
- у женщин старше 65 лет – до 500 мкмоль/л.
Если превышение нормы происходит в течение длительного времени, то кристаллы соли мочевой кислоты (ураты) откладываются в суставах и тканях, вызывая различные болезни.
Гиперурикемия имеет свои признаки, но может протекать и бессимптомно.
Причины повышения содержания мочевой кислоты:
- прием некоторых лекарственных препаратов, например мочегонных;
- беременность;
- интенсивные нагрузки у спортсменов и людей, занимающихся тяжелым физическим трудом;
- длительное голодание или употребление продуктов, содержащих большое количество пуринов;
- некоторые болезни (например, эндокринные), последствия химиотерапии и облучения;
- нарушенный обмен мочевой кислоты в организме из-за дефицита некоторых ферментов;
- недостаточное выделение мочевой кислоты почками.
Как снизить концентрацию мочевой кислоты
Те, кто болен подагрой, знают, сколько неприятностей может доставить повышенная концентрация мочевой кислоты. Лечение этого недуга должно быть комплексным и обязательно включать прием препаратов, снижающих концентрацию мочевой кислоты в крови (ингибиторы ксантиноксидазы). Рекомендуется употребление большего количества жидкости и снижение потребления продуктов богатых пуринами.
Важно также постепенно избавиться от лишнего веса, поскольку ожирение обычно ассоциируется с повышением мочевой кислоты. Диета должна быть составлена так, чтобы количество продуктов, богатых пуринами было ограничено (красное мясо, печень, морепродукты, бобовые). Очень важно отказаться от алкоголя. Необходимо ограничить употребление винограда, томатов, репы, редьки, баклажанов, щавеля – они повышают уровень мочевой кислоты в крови. Зато арбуз, наоборот, выводит мочевую кислоту из организма. Полезно употреблять продукты, ощелачивающие мочу (лимон, щелочные минеральные воды).
Антинуклеарные антитела (АНА)
С помощью АНА теста можно определить наличие в крови антинуклеарных антител (антител к ядерным антигенам).
АНА – это группа специфических аутоантител, которые производит иммунная система нашего организма в случае аутоиммунных нарушений. Антитела оказывают повреждающее действие на клетки организма. При этом человек испытывает различные болезненные симптомы, например боль в мышцах и суставах, общую слабость и др.
Обнаружение в сыворотке крови антител принадлежащих к группе АНА (например, антител к двуспиральной ДНК) помогает выявить аутоимунное заболевание, контролировать течение болезни и эффективность его лечения.
Когда необходим анализ крови на антинуклеарные антитела
Выявление антинуклеарных антител может быть признаком следующих аутоиммунных заболеваний:
Как выполняется тест на антинуклеарные антитела
Кровь на антинуклеарные антитела берется из вены на локтевом сгибе, натощак. Перед исследованием можно не придерживаться никакой диеты.
В некоторых случаях, для того чтобы дифференцировать различные аутоиммунные заболевания, могут потребоваться дополнительные уточняющие тесты на аутоантитела из группы антинуклеарных антител, так называемый иммуноблот АНА.
Что обозначают данные теста
Антинуклеарные антитела (другое название – антинуклеарный фактор) указывают на наличие какого-то аутоиммунного нарушения, однако не указывают точно на болезнь, вызвавшую его, поскольку тест на АНА является скрининговым исследованием. Цель любого скрининга – выявить людей с повышенным риском того или иного заболевания.
У здорового человека с нормальным иммунитетом антинуклеарных антител в крови быть не должно или их уровень не должен превышать установленные референсные значения.
Нормальное значение АНА подразумевает титр антител, не превышающий значение 1: 160. Ниже этого значения анализ считается отрицательным.
Положительный анализ на антинуклеарные антитела (1:320 и более) указывает на повышение антинуклеарных антител, и наличие у человека заболевания аутоиммунной природы.
В настоящее время для выявления антинуклеарных антитела используются две методики: непрямую реакцию иммунофлюоресценции с использованием так называемой клеточной линии Нер2 и иммуноферментный анализ. Оба теста дополняют друг друга, в связи с чем их рекомендуют выполнять одновременно.
Можно выделить следующие виды антинуклеарных тел АНА в реакции непрямой иммунофлюоресненции:
- гомогенная окраска – может быть при любом аутоиммунном заболевании;
- пятнистая или крапчатая окраска может быть при системной красной волчанки, склеродермии, синдроме Шегрена, ревматоидном артрите, полимиозите и смешанном заболевании соединительной ткани;
- периферическая окраска – характерна для системной красной волчанки;
При положительном анализе на антинуклеарные антитела необходимо провести иммуноблот антинуклеарных антител для уточнения типа аутоиммунного заболевания и постановки диагноза.
Ревматоидный фактор
Исследование крови на ревматоидный фактор направлено на выявление специфических антител класса IgM к антителам класса IgG.
Лабораторный тест на ревматоидный фактор является скрининговым исследованием, направленным на выявление аутоиммунных нарушений. Главная задача исследования на ревматоидный фактор – выявление ревматоидного артрита, болезни и синдрома Шегрена и ряда других аутоиммунных болезней.
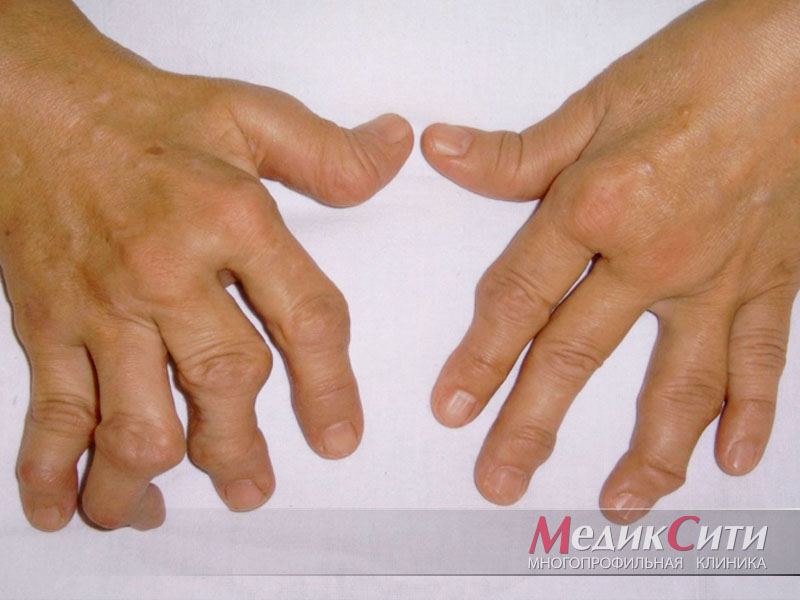
Анализ на ревматоидный фактор может потребоваться при следующих симптомах:
- боли и отечность в суставах;
- ограничение подвижности в суставах;
- чувство сухости в глазах и во рту;
- кожные высыпания по типу кровоизлияний;
- слабость, упадок сил.
 |
 |
 |
Нормы ревматоидного фактора в крови
Теоретически в здоровом организме ревматоидного фактора быть не должно. Но все же в крови у некоторых даже здоровых людей этот фактор присутствует в небольшом титре. В зависимости от лаборатории верхняя граница нормы ревматодного фактора варьирует от 10 до 25 международных единиц (МЕ) на 1 миллилитр крови.
Ревматоидный фактор одинаковый у женщин и мужчин. У людей пожилого возраста показатель ревматоидного фактора будет несколько выше.
Ревматоидный фактор у ребенка должен составлять в норме 12,5 МЕ на миллилитр.
Анализ на ревматоидный фактор используется для диагностики следующих заболеваний:
Другие причины повышения ревматоидного фактора
Дополнительные причины повышения ревматоидного фактора могут быть следующими:
Если причина повышенного ревматоидного фактора – инфекционные заболевания, например, инфекционный мононуклеоз, то титр ревматоидного фактора обычно меньше, чем при ревматоидном артрите.
Тем не менее, анализ на ревматоидный фактор прежде всего помогает распознать ревматоидный артрит. Однако следует подчеркнуть, что ставить диагноз лишь на его основании нельзя. Поскольку ревматоидный фактор может быть повышенным при многих других патологических состояниях аутоиммунной и не аутоиммунной природы. Кроме этого, примерно у 30% больных ревматоидным артритом анализ крови на ревматоидный фактор может оказаться отрицательным (серонегативный вариант ревматоидного артрита).
Анализ крови на ревматоидный фактор проводят утром натощак (с последнего приема пищи должно пройти от 8 до 12 часов).
Анализ крови на АЦЦП заключается в определении титра антител к циклическому цитруллинированному пептиду и является одним из точных методов для подтверждения диагноза ревматоидного артрита. С его помощью болезнь можно обнаружить за несколько лет до возникновения симптомов.
Что показывает анализ АЦЦП
Цитруллин – это аминокислота, которая является продуктом биохимической трансформации другой аминокислоты – аргинина. У здорового человека цитруллин не принимает участия в синтезе белка и полностью выводится из организма.
Но при ревматоидном артрите цитруллин начинает встраиваться в аминокислотную пептидную цепочку белков синовиальной оболочки и хрящевой ткани суставов. «Новый» видоизмененный белок, имеющий в своем составе цитруллин, воспринимается иммунной системой как «чужой» и в организме начинают производиться антитела к цитруллин-содержащему пептиду (АЦЦП).
АЦЦП – это специфический маркер ревматоидного артрита, своеобразный предвестник заболевания на ранней стадии, обладающий высокой специфичностью.
Антитела к циклическому цитруллинированному пептиду обнаруживаются задолго до первых клинических признаков ревматоидного артрита и остаются в течение всей болезни.
Методика анализа и его значение
Для выявления АЦЦП используют иммунноферментный анализ. Анализ крови на АЦЦП проводят по принципу «инвитро» (в переводе с латинского – в пробирке), исследуется сыворотка из венозной крови. АЦЦП анализ крови может быть готов уже через сутки (зависит от вида лаборатории).
Выявление АЦЦП при ревматоидном артрите может указывать на более агрессивную, так называемую эрозивную форму заболевания, которая ассоциируется с более быстрым разрешением суставов и развитием характерных суставных деформаций.
Если результат анализа на АЦЦП оказывается положительным, то прогноз ревматоидного АЦЦП артрита считается менее благоприятным.
АЦЦП. Референсные значения
Диапазон нормальных значений для анализа на АЦЦП составляет приблизительно 0-5 ед/мл. Так называемая «АЦЦП норма» может колебаться в зависимости от лаборатории. Значения «АЦЦП нормы» у женщин и у мужчин одинаковые.
Так называемый «Повышенный АЦЦП», например, АЦЦП 7 ед/мл и более, указывает на высокую вероятность заболевания ревматоидным артритом. Результат анализа расцененный как «АЦЦП отрицательный» снижает вероятность заболевания ревматоидным артритом, хотя полностью его не исключает. Оценивать значения АЦЦП и проводить их интерпретацию должен всегда врач-ревматолог, имеющий опыт диагностики и лечения ревматоидного артрита, только ревматолог может учесть все нюансы.
Чтобы сдать анализ на АЦЦП, вам необходимо прийти на обследование натощак.
Показания к назначению анализа:
- ревматоидный артрит;
- ранний синовит;
- остеоартрит;
- ревматическая полимиалгия;
- псориатический артрит;
- болезнь Рейно;
- реактивный артрит;
- саркоидоз;
- склеродерма;
- синдром Шегрена;
- СКВ;
- васкулит;
- ювенильный РА.
Если вы хотите узнать стоимость анализа крови на АЦЦП, позвоните по телефону: +7 (495) 604-12-12.
Специалисты контакт-центра сообщат вам цену АЦЦП и объяснят, как готовиться к исследованию.
Анализ на С-реактивный белок
С-реактивный белок (СРБ) – очень чувствительный элемент анализа крови, который быстро реагирует даже на мельчайшее повреждение ткани организма. Присутствие С-реактивного белка в крови является предвестником воспаления, травмы, проникновения в организм бактерий, грибков, паразитов.
СРБ точнее показывает воспалительный процесс в организме, чем СОЭ (скорость оседания эритроцитов). В то же время С-реактивный белок быстро появляется и исчезает – быстрее, чем изменяется СОЭ.
За способность С-реактивного белка в крови появляться в самый пик заболевания его еще называют «белком острой фазы».
При переходе болезни в хроническую фазу С-реактивный белок снижается в крови, а при обострении процесса повышается вновь.
С-реактивный белок норма
С-реактивный белок производится клетками печени и в сыворотке крови содержится в минимальном количестве. Содержание СРБ в сыворотке крови не зависит от гормонов, беременности, пола, возраста.
Норма С-реактивного белка у взрослых и детей одинаковая – меньше 5 мг/ л (или 0,5 мг/ дл).
Анализ крови на С-реактивный белок берется из вены утром, натощак.
Причины повышения С-реактивного белка
С-реактивный белок может быть повышен при наличии следующих заболеваний:
- ревматизм;
- острые бактериальные, грибковые, паразитарные и вирусные инфекции;
- желудочно-кишечные заболевания;
- очаговые инфекции (например, хронический тонзиллит);
- сепсис;
- ожоги;
- послеоперационные осложнения;
- инфаркт миокарда;
- бронхиальная астма с воспалением органов дыхания;
- осложненный острый панкреатит;
- менингит;
- туберкулез;
- опухоли с метастазами;
- некоторые аутоиммунные заболевания (ревматоидный артрит, системный васкулит и др.).
При малейшем воспалении в первые же 6-8 часов концентрация С-реактивного белка в крови повышается в десятки раз. Имеется прямая зависимость между тяжестью заболевания и изменением уровня СРБ. Т.е. чем выше концентрация С-реактивного белка, тем сильнее развивается воспалительный процесс.
Поэтому изменение концентрации С-реактивного белка используется для мониторинга и контроля эффективности лечения бактериальных и вирусных инфекций.
Разные причины приводят к разному повышению уровня С-реактивного белка:
- Наличие бактериальных инфекций хронического характера и некоторых системных ревматических заболеваний повышает С-реактивный белок до 10-30 мг/л. При вирусной инфекции (если нет травмы) уровень СРБ повышается незначительно. Поэтому высокие его значения указывают на наличие бактериальной инфекции.
- При подозрении на сепсис новорожденных уровень СРБ 12 мг/л и более говорит о необходимости срочной противомикробной терапии.
- При острых бактериальных инфекциях, обострении некоторых хронических заболеваний, остром инфаркте миокарда и после хирургических операциях самый высокий уровень СРБ – от 40 до 100 мг/л. При правильном лечении концентрация С-реактивного белка снижается уже в ближайшие дни, а если этого не произошло, необходимо обсудить другое антибактериальное лечение. Если за 4-6 дней лечения значение СРБ не уменьшилось, а осталось прежним и даже увеличилось, это указывает на появление осложнений (пневмония, тромбофлебит, раневой абсцесс и др.). После операции СРБ будет тем выше, чем тяжелее была операция.
- При инфаркте миокарда белок повышается через 18-36 часов после начала заболевания, через 18-20 дней снижается и к 30-40 дню приходит к норме. При стенокардии он остается в норме.
- При различных опухолях повышение уровня С-реактивного белка может служить тестом для оценки прогрессирования опухолей и рецидива заболевания.
- Тяжелые общие инфекции, ожоги, сепсис повышают С-реактивный белок до огромнейших значений: до 300 мг/л и более.
- При правильном лечении уровень С-реактивного белка снижается уже на 6-10 день.
Подготовка к ревматологическим анализам
Чтобы анализы показывали объективную информацию, необходимо придерживаться некоторых правил. Сдавать кровь нужно в утренние часы, натощак. Между взятием анализов и приемом пищи должно пройти приблизительно 12 часов. Если мучает жажда, выпейте немного воды, но не сок, чай или кофе. Необходимо исключить интенсивные физические упражнения, стрессы. Нельзя курить и употреблять спиртное.
Многопрофильная клиника «МедикСити» – это диагностика высочайшего уровня, опытные квалифицированные врачи-ревматологи и специалисты более чем 30 специальностей. У нас проводится лечение артрита, артроза, васкулита, красной волчанки, остеопороза, подагры, ревматизма и многих других ревматологических заболеваний. Не откладывайте визит к врачу, обращайтесь при малейших симптомах. Качественная диагностика – это 90% успешного лечения!
Если у Вас возникли вопросы, звоните нам по телефону:
+7 (495) 604-12-12
Операторы контакт-центра предоставят Вам необходимую информацию по всем интересующим Вас вопросам.
Также Вы можете воспользоваться представленными ниже формами для того, чтобы задать вопрос нашему специалисту, записаться на прием в клинику или заказать обратный звонок. Задайте вопрос или укажите проблему, с которой Вы хотели бы к нам обратиться, и в самое ближайшее время мы свяжемся с Вами для уточнения информации.
Термин «ревматоидный фактор» появился в середине прошлого века. Норвежский врач Эрик Ваалер, занимаясь исследованиями особенностей ревматоидного артрита, обнаружил новое явление. Экспериментируя на сыворотке, взятой у больного ревматоидным артритом, он заметил, что смешивание сыворотки с обработанными иммуноглобулином эритроцитами вызывает реакцию агглютинации.
Агглютинацией называется процесс склеивания и выпадения в осадок содержащих антигены частиц (эритроцитов) под действием агглютининов (ревматоидный фактор).
На основании наблюдений учёный сделал вывод, что причиной агглютинации был иммуноглобулин, присутствовавший в крови больного ревматоидным артритом. Так 1940 год стал годом открытия ревматоидного фактора. Аналогичными изысканиями занимался и американский учёный Роуз (1948 год).
Реакцию агглютинации назвали реакцией Ваалера-Роуза и стали широко применять в качестве лабораторного теста для идентификации заболевания. Долгое время анализ был единственным и основным специфическим тестом, используемым для распознавании ревматоидного артрита. Сейчас реакция Ваалера-Роуза устарела, уступив место новым, усовершенствованным методикам. Дальнейшие исследования установили неоднородность РФ. Кроме иммуноглобулинов M, он содержит другие разновидности иммуноглобулинов (A, G).
Ревматоидный фактор, что это такое?
Ревматоидный фактор представляет собой аутоантитела, взаимодействующие с собственными иммуноглобулинами, изменившимися под влиянием какого-либо раздражающего агента, например, инфекционного. Качественный состав аутоантител неоднороден: 90% из них относится к иммуноглобулинам класса M (их обнаружили первыми), остальные 10% представлены иммуноглобулинами A, E и G.
Место образования аутоантител находится в синовиальной оболочке суставов. Почему образование происходит именно здесь? Хотя патогенез заболевания на данный момент полностью не изучен, имеющиеся результаты исследований позволяют предположить, что причиной являются особенности строения и состава тканей суставной оболочки. Синовиальная оболочка обильно пронизана капиллярами и мелкими сосудами. Благодаря активному кровоснабжению она содержит большое количество лимфоцитов и фагоцитов, являющихся активными участниками происходящих в организме иммунных реакций. Обилие данных клеток придаёт суставной оболочке сходство с ретикулярно-эндотелиальной системой. Эта похожесть объясняет идентичные реакции на раздражители, синовиальная оболочка обладает повышенной чувствительностью к антигенам и реагирует на присутствие раздражителей образованием ревматоидного фактора.
Синтезируясь клетками синовиальной оболочки, ревматоидный фактор выделяется в полость сустава, где контактирует с иммуноглобулином G, присоединяясь к его короткому FC- фрагменту или к основной части молекулы ig.
Результатом слияния антигена с иммуноглобулином становится образование иммунных комплексов. Первое время аутоиммунная реакция носит ограниченный характер, не выходя за пределы суставной полости. Присутствующие в синовиальной жидкости нейтрофильные лейкоциты поглощают аутоантитела. Внутри нейтрофилов аутоантитела подвергаются деструкции, а образовавшиеся при распаде свободные радикалы кислорода, а также медиаторы воспаления (гистамин, простагландин Е) снова возвращаются в околосуставную жидкость. Усиливая воспаление эти вещества повреждают ткани сустава.
Помимо описанной реакции, имеет место и второй вариант аутоиммунного процесса, при котором образуются белковые иммунные комплексы более солидных размеров. Нейтрофилы не могут поглотить крупные частицы, в результате происходит постепенное отложение иммунных комплексов в околососудистом межклеточном пространстве. Реакцией организма на отложения данного типа является развитие васкулита.
Отсутствии своевременного лечения приводит к утрате локального характера аутоиммунного процесса. Аутоантитела из суставной полости попадают в общий кровоток. Избыточное содержание антител легко обнаружить с помощью одного из анализов на ревматоидный фактор.
Как измеряют РФ?
Существуют две разновидности ревматоидных проб:
- Количественные: реакция Ваалера-Роуза и латекс-тест. Они позволяют лишь зафиксировать наличие или отсутствие ревматоидного фактора. Недостаток данного метода — большая вероятность ложноположительных результатов (до 25% при использовании латекс-теста). Основной сферой применения экспресс-методов являются скриннинговые обследования.
- Качественные методы: нефелометрия, турбидиметрическое исследование и иммуноферментный анализ ( ИФА ). Эти виды диагностики более точные, к ним прибегают, если необходимо оценить концентрацию РФ в крови. А иммуноферментный анализ показывает процентное соотношение иммуноглобулинов типа M, A и G.
В каких случаях считают, что ревматоидный фактор повышен?
Прежде чем ответить на вопрос, давайте определимся, какой уровень ревматоидного фактора считается нормальным.
Согласно популяционным стандартам, нормальная концентрация ревматоидного фактора варьирует от 0 до 20 МЕ/мл, независимо от пола обследуемого. Нормальное содержание ревматоидного фактора у женщин и мужчин абсолютно идентично. Предельно допустимая величина — 25 МЕ/мл. Однако, оценивая уровень РФ, необходимо принимать во внимание возраст обследуемого. У 15% пожилых здоровых людей старше 65 лет результаты ревматоидных проб превышают верхнюю границу нормы, достигая 50-60 МЕ/мл. Высокая концентрация объясняется возрастными изменениями и не имеет отношения к аутоиммунным реакциям.
Концентрация выше 50 МЕ/мл называется умеренно-повышенной. Повышение ревматоидного фактора служит для врачей сигналом, указывающим на присутствие в организме аутоиммунного воспаления или иного хронического процесса. Прежде всего необходимо удостовериться, что повышенные показатели РФ являются истинными, а не лабораторной ошибкой. Для уточнения используются методики качественной оценки содержания ревматоидного фактора (нефелометрический анализ или ИФА ).
Кроме повторного обследования на РФ нередко делают пробу на с-реактивный белок ( срб ), который также считается маркером аутоиммунного воспаления. Результаты лабораторного обследования сами по себе не являются достаточным поводом для постановки диагноза, поэтому врач сочетает их с другими диагностическими методами (опросом больного, визуальным осмотром, рентгенографией и прочими требующимися для конкретного случая методиками).
Концентрация РФ, превышающая 100 МЕ/мл, оценивается как высокая. Значительно повышенный уровень является признаком активного аутоиммунного процесса. Уровень РФ выше 100 ME/мл сигнализирует о прогрессировании заболевания и неблагоприятном прогнозе. Наиболее вероятной причиной высоких цифр является ревматоидный артрит, однако это не единственное заболевание, имеющее такой симптом..
Состояния, сопровождающиеся повышением ревматоидного фактора
Высокие показатели РФ могут ассоциироваться с целым перечнем нарушений:
Первая группа патологий — системные заболевания соединительной ткани. Другое их название — коллагенозы. К коллагенозам причисляют:
- Ревматоидный артрит;
- Ревматизм;
- Синдром Шегрена;
- Системную красную волчанку;
- Склеродермию;
- Дерматомиозиты;
- Полимиозит;
- Синдром Рейтера .
Группа васкулитов : системный васкулит, гиперсенсибилизирующие васкулиты .
Гематологические нарушения: смешанная криоглобулинемия, болезнь Вальденстрема, хронический лейкоз.
Системные аутоиммунные процессы отличаются медленным, тяжёлым течением. Заболевания характеризуются хроническим течением, их сложно лечить. Неясная, недостаточно изученная этиология заболеваний является причиной трудности их лечения. Врачи не имеют возможности полностью искоренить болезнь, но широкий арсенал современных методов, позволяет держать патологический процесс под надёжным контролем, не позволяя заболеванию прогрессировать.
Инфекционные и паразитарные процессы разнообразного происхождения. К ним относятся:
- сальмонеллёз;
- бруцеллёз;
- туберкулёз;
- сифилис;
- краснуха;
- эпидемический паротит;
- грипп;
- хронические гепатиты;
- глистные инвазии;
- боррелиоз;
- малярия.
Воспаление инфекционной природы нередко сопровождается ростом уровня РФ. Это объясняется активной продукцией организмом антител к чужеродным вирусным протеинам. Инфекциям с острым течением (грипп, краснуха) свойственны более высокие значения ревматоидного фактора, при хронических ( туберкулёз, сифилис) уровень РФ обычно ниже.
Иные причины повышенного РФ:
- Болезни лёгких (саркоидоз, силикоз, асбестоз, интерстициальный фиброз);
- Опухоли (рак прямой кишки);
- Первичный билиарный цирроз печени.
Когда надо обследовать кровь на ревматоидный фактор?
Во многих случаях концентрации ревматоидного фактора постепенно растёт несколько лет до появления явных признаков тех или иных заболеваний. Жалобы отсутствуют или очень незначительны. Поскольку старт ревматоидного артрита часто происходит после 35 лет, людям данной возрастной группы рекомендуется держать показатель РФ под контролем. Профилактические ревматоидные скриннинговые пробы помогают обнаружить заболевание в самом зачатке и приступить к лечению на ранних стадиях.
Не будет ошибкой проверить кровь на РФ при наличии следующих жалоб:
- утреннее ощущение скованности;
- длительное повышение температуры порядка 37-38 градусов, без явных признаков болезни;
- непонятные мышечные боли, болезненность живота, поясничного отдела;
- неаллергическая сыпь на коже;
- точечные кровоизлияния на коже;
- слишком сухая кожа и сухость глаз;
- чрезмерное огрубение кожи;
- апатия, слабость, беспричинная потеря веса.
Ревматоидный фактор у детей
Иммунная система детского организма имеет свои особенности. Детский иммунитет находится в процессе становления, что обуславливает различие иммунного ответа взрослых и детей на идентичные заболевания. Свойства детского иммунитета меняются по мере взросления ребёнка.
Так, у маленьких детей различные разновидности иммуноглобулинов вырабатываются в меньшем объёме по сравнению с организмом взрослого. Это объясняет факт, что у детей даже при значительном воспалении в суставах может не наблюдаться высокого уровня РФ, особенно у маленьких. При ювенильном ревматоидном артрите, характерного для детей младше 16 лет, положительная проба на РФ имеет место лишь у 5-20% заболевших детей. У остальных пробы регистрируют нормальный или отрицательный ревматоидный фактор. Это значит, что данный критерий не может применяться для объективной оценки остроты воспалительного процесса в суставах или эффективности проводимого лечения.
Дети младшего возраста гораздо чаще взрослых страдают глистными заболеваниями, которые могут оказаться одной из причин роста концентрации иммуноглобулина М и ревматоидного фактора. Дети часто заражаются гриппом, респираторными инфекциями, влияющими на уровень РФ. У подверженных инфекциям, постоянно болеющих детей нередко регистрируют повышение РФ.
Как понизить РФ?
Стоит ли волноваться, если результат анализа на РФ показал положительный результат?
Прежде всего необходимо убедиться, что результат правильный. Экспресс-тесты, используемые при диспансеризации, дают лишь приблизительный результат. Четверть всех положительных результатов является ложными.
Предрасполагающие факторы, вызывающие ложноположительный результат:
- Обострение аллергии;
- Избыток в крови с-реактивного белка, образующегося при остром воспалении;
- Неадекватная реакция комплемента;
- Избыток липидов в крови обследуемого;
- Повышенное содержание в сыворотке криоглобулинов;
- Некорректная техника взятия крови для пробы.
Чтобы убедиться в правильности результата, анализ крови на РФ надо повторить.
Перед исследованием больному рекомендуют на несколько дней исключить из рациона пищу, богатую жирами. Кровь сдают на пустой желудок, 8-12 часов спустя последнего приёма пищи. Для повторного анализа используют другие, более точные методики, включающие иммуноферментный анализ, турбидиметрическое исследование или нефелометрию.
Уровень ревматоидного фактора является важным критерием, который нельзя оставлять без внимания. Однако он не является специфическим признаком, достаточным для окончательной постановки диагноза. Так, у части больных ревматоидным артритом анализы регистрируют отрицательный РФ или обнаруженная концентрация находится в пределах нормы. Этот вариант артрита называют серонегативным. Такой тип артрита часто наблюдается у пожилых женщин. Ревматоидный артрит в детском и юношеском возрасте также протекает без повышения уровня РФ.
Анализ на РФ является лишь составной частью проводимого всестороннего обследования.
Параллельно с лабораторной диагностикой доктор проводит опрос, выявление жалоб, визуальный осмотр, которые помогают оценить характер нарушений у больного и выбрать для конкретного случая дополнительные методы обследования.
Определившись с диагнозом, врач приступает к лечению. Методы индивидуального лечения выбираются с учётом стандартов, разработанных для каждого конкретного заболевания. Как правило, благодаря всесторонней терапии происходит снижение ревматоидного фактора. Снижение показателя ревматоидной пробы служит критерием оценки успешного лечения. Назначая лечение, врач не ставит самоцелью снижение показателей ревматоидных проб. Он последовательно занимается комплексным лечением болезни. По мере выздоровления симптомы заболевания становятся менее выраженными, параллельно с ними постепенно сходит на нет и ревматоидный фактор.




