Достаточно густой сетью сосудов покрыт пищевод. Здесь сложная система кровотока. Поэтому часто у человека возникает варикозное расширение вен пищевода (ВРВП).
Варикозное расширение вен пищевода провоцируют нарушения тока крови в сосудах. Заболевание появляется с возрастом, поражает взрослых, чаще пожилых людей после 50 лет.
Мужчины болеют в 2 раза чаще, чем женщины. Есть наследственная форма ВРВП, в медицинской практике встречается намного реже. Дети, которые рождаются с таким заболеванием, также страдают от других болезней.
ВРВП развивается вследствие болезней печени, чаще цирроза. Поэтому у больных наблюдаются изменения цвета кожи и белков глаз, они становятся желтоватыми. Человек теряет аппетит, у него резко падает масса тела, болит живот и часто тошнит.
Данное заболевание сопровождается обычными или малыми внутренними кровотечениями.
Около 30% всех кровотечений из верхних пищевых путей возникает в следствие ВРВП.
Причины возникновения варикоза пищевода
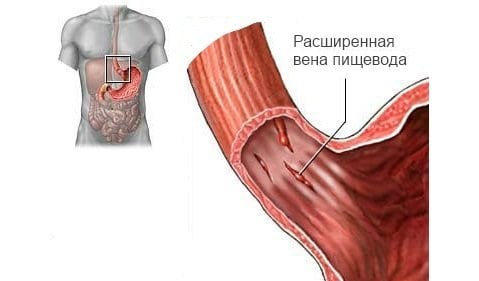
Варикоз пищевода возникает в нижнем отделе, из-за регулярных застоев крови в воротной вене печени, такие нарушения возникают вследствие образования тромбов и циррозов органа.
В верхнем отделе причиной развития ВРВП является зоб злокачественного характера.
Вследствие изменений, пищевод давит на стенки вен, поэтому в них кровоток затрудняется. Также и когда происходят нарушения работы сердца и селезенки, возникает расширение вены пищевода.
Портальная гипертензия также влияет на развитие ВРВП.
Основные причины и факторы риска варикоза заболевания:
- болезни печени и появившиеся вследствие этого нарушение кровотока;
- заболевания сердечно-сосудистой системы;
- тромбоз;
- когда происходит сбой в кровотоке, который возник из-за опухолевых образований.
Кровотечения появляется не из-за высокого давления, а вследствие резких его скачков. Риск намного выше у пациентов с болезнями сосудов.
Данные причины ВРВП нужно вовремя лечить, чтобы не возникало осложнений.
Для этого необходимо знать, как они проявляются, следить за своим организмом и отмечать малейшие изменения.
Если ВРВП находиться на ранней стадии развития, симптоматику достаточно сложно заметить, так как она не проявляется или схожа с другими болезнями. Поэтому диагностировать раннюю стадию может только врач.
Симптомы варикозного расширения вен пищевода

Первоначально проявляются такие признаки:
- одышка;
- боли в области грудной клетки;
- ощущение тяжести в грудине;
- постоянная изжога, если ее раньше не было;
- тяжело глотать, или при этом чувствуется дискомфорт.
Достаточно часто при ВРВП отмечают такое явление, как «голова медузы». При этом наблюдается определенный рисунок на животе и грудине, его образуют сосуды, которые расширились и выступают из-под кожи.
Когда происходит разрыв вены, возникает сильное кровотечение, оно провоцирует появление определенных симптомов:
Если кровотечение не сильное человек чувствует слабость, резкое недомогание, ярко проявляются симптомы анемии.
Классификация ВРВП
За всю историю исследования ВРВП, классификация менялась несколько раз. Сейчас врачи пользуются той, которую составили специалисты в 1997 году. Они выдели такие степени:
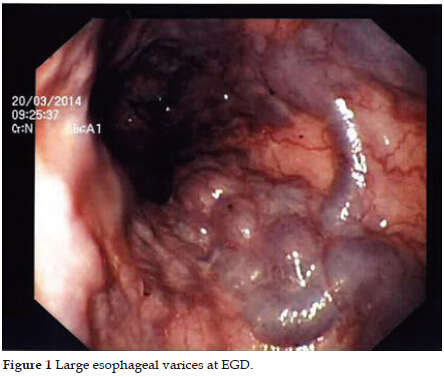
- 1 степень. Диаметр вен не превышает 3 – 5 мм, они вытянутые, просветы не заполненные. Практически отсутствуют симптомы, жалоб нет. Врач ставит диагноз только после эндоскопического обследования. На этой степени, варикозное расширение вен пищевода необходимо заняться лечением немедленно.
- 2 степень. Сосуды значительно извитые, расширяются около 10 мм в диаметре, есть узелки, которые достигают 3 мм. На слизистой пищевода повреждений не наблюдается. Во время диагностики врач отмечает значительное выпячивание сосудов. На этой степени лечение нужно проводить вовремя, таким образом, удастся убрать симптомы и замедлить течение болезни. Кровотечение на этом этапе не возникают.
- 3 степень. Вены сильно расширены, превышают 10 мм, стенки находятся в напряжении, тонкие, на коже видны красные пятна. Вены значительно набухшие, четко видно узлы, они постоянно расширены, слизистая органа истончена. Ярко выражена симптоматика. Лечение проводят оперативным путем.
- 4 степень. Такую степень врачи ставят, когда узлы выпячиваются в просвет пищевода, их много. Они не спадают, стенки тонкие. Слизистая покрыта эрозиями. Кроме основных симптомов больные отмечают солоноватый привкус во рту. На этой степени кровотечения возникают спонтанно.
Если варикозное расширение вен пищевода стало причиной внутреннего кровотечения, выживает только половина пациентов. Половина тех, кому удалось выжить, через несколько лет сталкиваются с рецидивом и вновь лечат ВРВП.
Диагностика заболевания
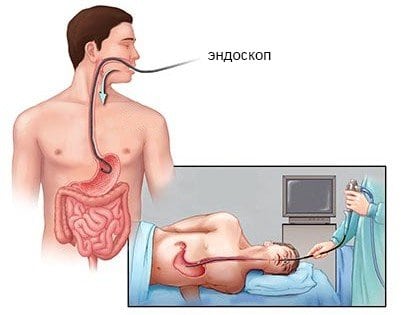
Врач для диагностики использует аппаратные методы, без этого невозможно качественно и точно поставить диагноз ведь характерные признаки варикоза в желудке отсутствует.
Врач в первую очередь обращает внимание на такие факторы:
- жалобы пациента и симптоматика;
- данные, собранные в ходе ЭФГДС, ультразвуковой диагностики органов брюшной полости, исследование состояния пищевода с помощью рентгена;
- визуальная оценка состояния пациента. Специалист обращает внимание на кожу, ее цвет, бледность, есть ли отечность лица, тела или конечностей. Есть ли на коже покраснения, сосудистые звездочки или признаки подкожного кровоизлияния. Увеличился ли живот, селезенка или печень. Отмечают признаки расширения вен на коже брюшной полости;
- результаты лабораторных исследований, анализ крови, обязательно общий и биохимический, свертывание крови;
- исследование истории болезни пациента, длительность проявления симптомов, как он чувствовал себя в этот период времени, что изменилось. Какие болезни есть у него, и чем он переболел ранее.
Также пациенту назначают различные печеночные тесты для исследования коагуляции, и фиброэзофагоскопию в ходе которой выясняют причину кровотечения и ее точную локализацию.
В зависимости от симптоматики и особенностей течения ВРВП и наличия сопутствующих заболеваний, специалисты могут назначить ряд дополнительных анализов или процедур для получения точных данных.
После сбора всей нужной информации, врач занимается формированием диагноза. Он учитывает первоначальные симптомы и причину обращения в больницу и результаты обследования.
Как лечат варикозное расширение вен пищевода
Лечению это заболевание не поддается. Поэтому все мероприятия направлены на устранение симптоматики, замедление развития болезни и предупреждение или остановка кровотечения.
В целях лечения, врачи рекомендуют больным ВРВП:
- подкорректировать стиль жизни. Уменьшить физические нагрузки, больше времени отдыхать;
- диагностировать первоначальную причину варикоза;
- кушать систематически, придерживаться диеты, если ее назначает доктор;
- постоянный прием препаратов, которые также назначает врач;
- повысить запас витаминов в организме;
- назначают переливание крови, и других компонентов, если началось кровотечение. В таком случае назначают препараты, которые останавливают кровь, зондом исследуют место разрыва стенки, на поврежденный участок наносят тромбин или другие средства;
- хирургическое лечение подразумевает кардинальный метод или паллиативный;
- применяя кардинальный метод, специалисты соединяют поврежденные сосуды. Также, в зависимости от состояния селезенки решают сохранять или удалять данный орган;
- паллиативным методом пережимают артерии селезенки, извлекают поврежденные сосуды, и часть пищевода, которая повреждена.
В случае внезапного кровотечения нужно обратиться в скорую помощь, делать это необходимо быстро. После того, как врачи проведут все манипуляции и остановят кровь, необходимо проконсультироваться с врачами узкой специализации.
Медикаментозное лечение назначают только тем больным, у которых варикозное расширение вен пищевода лишь на первой стадии. Остальные стадии (2,3,4) хирургическое лечение.
Терапевтическое лечение ВРВП направлено на укрепление организма, путем приема витаминов, вяжущих средств, также назначают таблетки для понижения кислотности желудка.
В случае кровотечений, назначают переливание крови, плазмы или эритроцитов, водят золь. Пациент должен принимать препараты, которые восстанавливают кровь и способствуют сужению сосудов.
Если эти методы оказались бессильными, и кровотечение остановить не удалось или есть риск рецидива, назначают немедленную операцию. Используют такие методы:
- Шунтирование – врачи создают дополнительный путь тока крови, таким образом, облегчают нагрузку на поврежденный участок.
- Деваскуляризация – пораженный участок вырезают, на его место устанавливают протез.
- Обшивка вен – укрепление их стенок.
- Анастозом – соединение участков поврежденного сосуда.
При выборе метода врачи учитывают сложность поражения и пожелания пациента.
Достаточно распространен еще один метод хирургического лечения ВРВП баллонная тампонада. Врачи используют зонд Блэйкмора. С его помощью удается быстро остановить кровотечение в 90% случаях, результат зависит от правильности установки зонда.
Это метод имеет один значительный недостаток. Когда зонд извлекают, кровотечение может открыться снова. Зонд может находиться в организме около суток, ни в коем случае не больше.
Сейчас врачи, используя малоинвазивные эндоскопические процедуры, могут останавливать кровотечения. Есть два способа склерозирования вен пищевода при ВРВП:
- Интравизальный – введение необходимых препаратов через носовую полость.
- Паравазальный – введение лекарства непосредственно в поврежденный сосуд.
Диета для больных ВРВП

Когда ставят диагноз варикоз пищевода, пациенту сразу же знакомят с особенностями питания. Ведь диета, это залог беззаботной жизни больного ВРВП.
Если ее придерживаться сохраниться не только здоровье человека, но и пищеварительная система. В этом случае, правильное питание подразумевает 4-6 разовый прием пищи в день.
Больному также необходимо помнить, что ужин должен состояться не позже чем за 3 часа до сна .
Особое предпочтение следует отдать таким продуктам:
- богатым на витамин Е. К таким относят лук зеленый, растительное масло, куриный желток;
- содержащие много витамина С;
- биофлавоноды полезны для клеток организма;
- рутинно содержащие, орехи смородина;
- стимулирующие выработку эластина, морепродукты;
- богатым на растительную клетчатку.
Вся пища должна быть нормальной температуры, она не должна быть слишком холодная или горячая.
Нельзя чтобы кислота из желудка попадала в пищевод. Для этого нужно лежать в правильной позиции, поэтому изголовье кровати для больного ВРВП приподнимают на 10 см и даже больше.
Нельзя заниматься посторонними вещами, например, смотреть любимый фильма или чтитать книги во время еды. Это негативно влияет на процесс усваивания пищи, что нежелательно в таком случае.
Здоровое питание играет не последнюю роль в лечении ВРВП, человек может помочь своему организму, укрепить его. Питание благоприятно влияет на состояние варикозно расширенных сосудов и их стенок, на количество жидкости в организме.
Если к диете добавить несколько несложных упражнений для тренировки сосудов, это положительно повлияет на состояние организма, риск возникновения тромбов или накопления излишнего жира в венах будет намного меньшим.
Когда у пациента варикоз пищевода, ему необходимо на протяжении дня употреблять много жидкости, около двух литров, воды должно быть не меньше литра.
Важно избегать вредных продуктов, чтобы не усугубить свое состояние. К ним относя:
- крепко заваренный чай и кофе;
- алкогольные напитки;
- специи и различные добавки;
- содержащие сахар продукты.
Существует специальная цветная диета, для пациентов, у которых варикоз пищевода. Она подразумевает употребление и готовка продуктов выбранных по цветовой гамме. Можно кушать оранжевые, красные, синие, зеленые, желтые овощи и фрукты.
Нельзя есть продукты молочного происхождения, соленные блюда. От мясного лучше отказаться. Также полезно будет лечебное голодание и разгрузочный день примерно раз в неделю.
Видеозаписи по теме

Варикозное расширение вен пищевода развивается из-за нарушения оттока крови в воротной и верхней полой венах. Наблюдается такая патология в дистальном отделе пищевода или проксимальном отделе желудка. По характеру появления может быть врожденной и приобретенной. Последняя, причем, зависит не от возраста больного, а от возникающего состояния и препятствий к нормальному кровотоку в системе воротной вены.
Варикозным расширением пищеводных вен сопровождается портальная гипертензия различного происхождения. При этом выделяют:
- внутрипеченочную портальную блокаду кровотока;
- внепеченочную блокаду;
- смешанную форму блокады.
Варикозные поражения вен пищевода в молодом возрасте чаще бывают вызваны внепеченочной блокадой, у взрослых – внутрипеченочной.
Причины варикозного расширения вен пищевода
Причины заболевания вызваны анатомическим соединением вен пищевода с системой воротной вены, вен органов брюшной полости, в особенности, селезенки. При внутрипеченочной форме блокады кровотока патология охватывает нижние отделы пищевода, причинами этого являются застойные процессы в воротной вене печени, которые возникают при:
 циррозах;
циррозах;- тромбозах;
- гепатитах;
- опухолях;
- ангиомах;
- спленомегалии;
- перитонитах.
Внепеченочная блокада кровотока объясняется тромбозами воротной вены, сдавливанием ее опухолями, лимфоузлами, кистами или камнями в желчных протоках. Варикозное расширение вен в верхних отделах бывает также при злокачественном зобе или ангиоме пищевода, а также сосудистых изменениях при болезни Рандю-Ослера.
Более редко заболевание развивается при повышении давления в системном кровотоке, что отмечается в случае хронической сердечно-сосудистой недостаточности. Типичным признаком является то, что сосудистые узлы при печеночных заболеваниях в 2-3 раза крупнее.
Существуют также врожденная форма варикозного поражения пищевода, причины которой не выяснены.
Симптомы варикозного расширения вен пищевода
При затрудненном оттоке крови из вен пищевода в них начинают развиваться расширение, извилистость и удлинение. Стенки сосудов при этом истончаются и могут разорваться, что влечет за собой развитие кровотечения. Просветы венозных сосудов не сбалансированно увеличиваются, образуются локальные расширения в виде узлов.

Эволюция болезни может быть стремительной, а может протекать чрезвычайно медленно. Очень часто появившееся заболевание в течение нескольких лет может никак не проявлять себя. Больного беспокоят лишь некоторые неопределенные жалобы, среди них:
- тяжесть в груди;
- отрыжка;
- изжога;
- явления эзофагита.
Примерный возраст больных составляет около 50 лет, мужчин среди больных в два раза больше, чем женщин.
Осложнения
Развитие кровотечения является наиболее грозным осложнением варикозного расширения вен пищевода. Оно может проходить незаметно для больного, а может представлять угрозу для его жизни. Основным признаком является рвота алой кровью. Даже не опасные с виду, незаметно протекающие, но регулярные кровопотери могут стать причиной возникновения железодефицитной анемии.
Причиной развития подобного кровотечения могут стать:
- натуживание;
- подъем артериального давления;
- поднятие тяжестей;
- лихорадочные состояния.
Иногда такое кровотечение может возникнуть внезапно среди полного здоровья и, приняв обильный характер, привести к смерти. Предвестниками его являются легкое щекотание в горле, характерный солоноватый привкус во рту. Вскоре после их появления неожиданно возникает рвота алой либо напоминающей кофейную гущу кровью. Иногда к кровотечениям приводит выполнение фиброэзофагоскопии, что говорит о необходимости как можно более ранней диагностики заболевания.
Варикоз пищевода и цирроз печени
Варикозное расширение вен пищевода можно наблюдать у 70% больных циррозом печени. Такое явление объясняется тем, что при циррозе в печени происходит образование рубцовых тканей, вытесняющих здоровые клетки. Это замедляет движение крови и вызывает застойные явления, которые служат причиной развития данной патологии в нижних отделах пищевода. Варикозные кровотечения являются причиной смерти страдающих циррозом в 10-15% случаев. Наиболее грозным диагностическим признаком являются ранние рецидивы.
По этой причине больные циррозами печени должны подвергаться регулярным эндоскопическим обследованиям на предмет выявления варикозных вен. При отсутствии расширения пищеводных вен частота таких осмотров должна составлять один раз в 2 года, в случае наличия – один или 2 раза в год. Частота и степень обнаруживаемого расширения вен обычно бывает пропорциональна тяжести цирроза.
В лечении таких больных большое значение придается профилактике повторных кровотечений. Она основана на применении лекарственных средств, понижающих портальное давление, эндоскопической склеротерапии и хирургических приемов. Следует отметить, что профилактика рецидивов имеет более худшие результаты, чем профилактика первого эпизода кровотечения.
Диагностика
Для постановки диагноза применяются следующие виды исследований:
- лабораторные анализы;
- УЗИ печени;
- эзофагоскопия;
- рентгенологические исследования.
Основным здесь является выполнение фиброэзофагоскопии, которая дает возможность установить причины кровотечения, определить состояние венозных стенок и степень дилатации вен, а также спрогнозировать разрыв очередной аневризмы. Если кровотечение уже началось, его причину бывает трудно установить из-за сложностей в проведении эффективной эзофагоскопии.

Часть сведений о состоянии пищевода и характере варикозного расширения вен можно получить на основании рентгенографии пищевода, выполняемой с контрастированием.
Так как состояние варикозных вен обычно связано с тяжелыми заболеваниями печени, важно оценить степень возможной коагулопатии. Для этого выполняют общие анализы крови с определением тромбоцитов и протромбинового индекса, а также печеночные пробы. При наличии кровотечения должны быть определены группа крови, резус-фактор и перекрестная проба на совместимость эритроцитарной массы.
При дифференциальной диагностике нужно исключать возможность многих других заболеваний, таких как:
- язвенная болезнь;
- рак;
- полипоз;
- грыжи;
- заболевания сердца;
- геморрагический диатез.
Лечение варикозного расширения вен пищевода
Лечение варикозного расширения вен пищевода нацелено на устранение заболеваний, которые привели к повышению давления в системе воротной и полой вен, а также на устранение угрозы возможного кровотечения. К таким мерам также относятся профилактика эзофагита, щадящий образ жизни, прием медикаментозных средств – антацидов, витаминов, слабительных.
При возникновении кровотечения принимаются следующие меры:
- введение сосудосуживающих препаратов;
- сдавливание сосудов пищевода тампонирующими приспособлениями;
- применение специального зонда для криовоздействия;
- электрокоагуляция.
Для компенсации потерь крови больным выполняют ее переливание, вливание эритроцитарной массы или плазмозамещающих растворов.
При массивных кровотечениях бывает необходимо более серьезное хирургическое вмешательство, что позволяет существенно снизить смертность. Замечено, что при консервативном лечении летальность в 3 раза выше по сравнению с хирургическим. Выделяют паллиативные и радикальные хирургические операции для устранения пищеводного кровотечения.
Эндоскопические методы лечения
В настоящее время существует значительный опыт использования малоинвазивных эндоскопических вмешательств для устранения кровотечений из расширенных пищеводных вен.
Эндоскопическое склерозирование впервые было описано в 1939 году. Лишь в 70-х годах прошлого века в связи с развитием и усовершенствованием эндоскопических установок было начато интенсивное внедрение метода в практику. В ходе него применяются склерозанты с различным механизмом действия. Существуют 2 способа проведения эндоскопического склерозирования пищевода:
Интравазальный способ введения склерозанта предусматривает развитие соединительной ткани по месту локализации тромбированного варикозного узла. В последние годы большинство исследователей отказываются от его проведения, поскольку он обладает значительным числом тяжелых осложнений. Среди них перфорация пищевода, некротический и гнойный тромбофлебит.
При паравазальном способе, когда склерозант вводят в субмукозный слой, происходит рубцевание паравазальной клетчатки и последующее сдавливание расширенных вен пищевода. Такой способ считается более щадящим и имеет меньшее количество осложнений.
Улучшить результаты склеротерапии помогает применение баллонной тампонады.
Хороших результатов позволяет достичь метод эндоскопического легирования, который был предложен в 1985 году. Соответственно ему прекращение кровотока в расширенных венах пищевода выполняется при помощи легирующих колец. Рецидивы после такого вмешательства наблюдались лишь у 17% пациентов, что почти вдвое меньше, чем после склерозирования.
Баллонная тампонада
Этот метод помогает остановить кровотечение путем сдавливания кровоточащего узла. Он является достаточно опасным и должен выполняться только опытным специалистом. Основным инструментом является специальный зонд, снабженный баллоном. Остановка кровотечения достигается при помощи раздувания желудочного баллона и вытяжением без разд

увания пищеводного баллона. Благодаря этому производится тампонада варикозно-расширенных вен и уменьшается интенсивность кровотечения из венозного сплетения. Раздувание пищеводного баллона выполняется очень редко, что объясняется риском возможных осложнений.
Эффективность использования баллонной тампонады составляет 90%.
Хирургические методы лечения
Для лечения данного заболевания применяют следующие хирургические методы:
- трансъюгулярного внутрипеченочного портосистемного шунтирования (TIPS);
- шунтирования;
- деваскуляризации.
Методика TIPS состоит в создании внутрипеченочного искусственного канала между печеночной и воротной венами и установке в его протоках металлического стента. Благодаря ей практически всегда удается остановить кровотечение, в том числе не поддающееся другим видам терапии. Основной недостаток методики состоит в ее высокой сложности и обязательном последующем развитии печеночной энцефалопатии.
Эффективность шунтирования приближена к эффективности TIPS при гораздо большей травматичности. Возникновение печеночной энцефалопатии также представляет собой серьезную проблему.
Деваскуляризирующие операции состоят в пересечении пищевода и последующем наложении анастамоза. Разновидностью являются пересечение пищевода со спленэктомией и перевязкой периэзофагиальных и перигастральных вен. Такого рода операции эффективно помогают остановить кровотечение, не устраняя причин портальной гипертензии, что приводит к быстрым рецидивам развития данной патологии.
Прогноз

Прогноз определяется тяжестью основного заболевания печени. В целом варикозное расширение вен характеризуется высокой смертностью, которая превышает 50%. Летальность определяется не тяжестью кровотечения, а характером заболеваний печени, приведших к нему.
Хотя у 80% пациентов кровотечения останавливаются самостоятельно, выздоравливают при этом преимущественно больные, которых отличает хорошее функциональное состояние печени, но для пациентов с тяжелой гепатоцеллюлярной недостаточностью оно часто оказывается фатальным.
У выживших после кровотечения больных в 75% случаев в течение ближайших 1-2 лет наблюдается рецидив. Снижает риск этого регулярное медикаментозное и эндоскопическое лечение варикозного расширения вен.
В целом прогноз долговременной выживаемости больных при этом заболевании остается низким, чему, главным образом, служит виной основное тяжелое заболевание печени.
Варикозное расширение вен пищевода – патология эзофагеальных вен, характеризующаяся их извитостью и мешотчатым расширением за счет формирования флебоэктазов. Причиной данного заболевания может служить поражение печени, сердца и других органов. Чаще всего варикоз пищевода никак не проявляется до возникновения самого грозного осложнения – кровотечения. Основной метод диагностики варикоза – ЭГДС, в процессе которой производится лечебный гемостаз. Также лечение включает в себя консервативные мероприятия: терапию основного заболевания, медикаментозную остановку кровотечения. При неэффективности терапевтических мероприятий проводится шунтирующая операция.
МКБ-10
Общие сведения
Варикозное расширение вен пищевода (ВРВ пищевода) – патология его венозной системы, развивающаяся вследствие повышения давления в системе воротной или полой вены. Сосуды пищевода тесно связаны с венозной системой органов брюшной полости и, в первую очередь, с системой воротной вены. Повышение давления в портальной вене приводит к нарушению оттока и застою крови в эзофагеальных венах, провоцируя развитие варикоза. В последние годы частота выявления портальной гипертензии значительно возросла, что связано с широкой распространенностью вирусных гепатитов, других заболеваний печени, алкоголизма. Опасность данной патологии заключается в том, что примерно половина больных погибает уже при первом кровотечении. Риск повторных геморрагий очень высок, а смертность доходит до 80%. Заболевание неизлечимо, увеличить продолжительность жизни возможно только при регулярном обследовании и проведении мероприятий по предупреждению кровотечений. При появлении первых признаков заболевания последующая выживаемость составляет обычно не более нескольких лет.
Причины ВРВ пищевода
Причины варикоза пищевода зачастую связаны с повышением давления в системе портальной вены, гораздо реже флебоэктазии развиваются на фоне системной гипертензии (гипертонической болезни) или врожденной патологии. Чаще всего давление в v.portae повышается при циррозе или другой тяжелой печеночной патологии, опухолях печени или поджелудочной железы, которые сдавливают воротную вену, портальном тромбозе или аномалиях развития. При этом кровь сбрасывается из системы воротной вены по коллатералям через сосуды желудка в вены пищевода, вследствие чего давление в них значительно повышается. Так как пищеводные вены расположены в рыхлой клетчатке, а стенки их очень тонкие, при перегрузке объемом крови они растягиваются с образованием варикоза. При поражении печени варикозные узлы чаще всего располагаются в нижнем отделе пищевода и при входе в желудок, в то время как при системной гипертензии узлы более мелкие и расположены обычно по всей длине органа. Также варикоз может сформироваться при сдавлении верхней полой вены, при тяжелом поражении щитовидной железы, синдроме Киари. Более подвержены ВРВ пищевода мужчины после 50 лет.
Симптомы ВРВ пищевода
Первым симптомом болезни зачастую бывает кровотечение из флебоэктазов пищевода Изредка больные могут отмечать появление чувства давления и тяжести за грудиной за несколько дней до начала геморрагических осложнений. Иногда кровотечению предшествует эзофагит – из-за близости сосудистой стенки слизистая становится рыхлой, легко повреждается твердой пищей, воспаляется. При этом пациента может беспокоить чувство жжения, изжога и отрыжка кислым, затруднения при глотании плотной пищи.
Нормальное давление в пищеводных венах обычно не превышает 15 мм.рт.ст., при варикозе оно может значительно повышаться. Достижение уровня 25 мм.рт.ст. является критичным. При этом значение имеет не столько цифра давления, сколько выраженные колебания этого показателя. Кровотечение может быть незначительным, но примерно у 60% больных оно массивное, приводит к значительному ухудшению состояния или смерти. Чаще всего геморрагические проявления возникают на фоне колебаний давления – после физической нагрузки, переедания, часто во сне. Постоянные незначительные кровопотери могут не проявляться выраженной симптоматикой, но приводить к истощению и железодефицитной анемии. Такие кровотечения сопровождаются рвотой с прожилками крови, тошнотой, слабостью, меленой (черный стул из-за примеси свернувшейся крови), снижением веса. Если же кровотечение массивное, у пациента возникает обильная кровавая рвота, сильная слабость, нарушения сознания, потливость, давление понижается одновременно с повышением частоты сердечных сокращений.
Диагностика ВРВ пищевода
Обследование по поводу заболеваний печени позволяет обнаружить снижение уровня гемоглобина на фоне кровотечения. УЗИ органов брюшной полости, МРТ печени помогают выявить фоновое заболевание, которое привело к формированию варикозного расширения вен пищевода. Рентгенография пищевода с введением контрастного вещества дает возможность определить его сужение и деформацию стенок, вызванную выпячиванием варикозных узлов в просвет пищеводной трубки.
Наиболее информативным методом диагностики варикоза пищевода является эзофагогастродуоденоскопия – при осмотре просвета органа через эндоскоп видны синеватые узловые выпячивания вен. При обследовании на фоне профузного кровотечения определить его источник бывает затруднительно. ЭГДС позволяет выставить правильный диагноз, определить степень варикоза и опасность разрыва флебоэктаза, провести лечебные мероприятия. Следует помнить и о том, что кровотечение на фоне флебоэктазии пищевода может развиваться из других отделов ЖКТ (например, желудочно-кишечное кровотечение) и из-за других причин: опухолей ЖКТ, язвенной болезни, патологии свертывающей системы крови (тромбоцитопений, болезни Виллебранда, гемофилии, тромбоцитопенической пурпуры), синдрома Меллори-Вейса и др.
Лечение ВРВ пищевода
В зависимости от симптомов заболевания пациент может находиться под наблюдением в отделении гастроэнтерологии или хирургии. Задачей гастроэнтеролога является лечение основного заболевания и предупреждение развития кровотечения. Для этого пациент получает гемостатические препараты, антациды, витамины. В обязательном порядке осуществляют профилактику пищеводного рефлюкса. Рекомендуют строгое соблюдение правильного режима питания, отдыха и физических нагрузок.
При развитии кровотечения проводят гемостатическую терапию – назначают препараты кальция, витамин К, свежезамороженную плазму. Производят экстренную эзофагоскопию для установления источника геморрагии и эндоскопического клипирования кровоточащей вены, нанесение клеевой пленки и тромбина, электрокоагуляцию сосуда. Для остановки кровотечения применяют введение зонда Блэкмора – он имеет специальные баллоны, которые при надувании перекрывают просвет пищевода и сдавливают сосуды. Однако даже после этих манипуляций в 40-60% случаев положительный эффект не достигается.
После остановки кровотечения и стабилизации состояния применяют хирургические методы лечения – их эффективность намного выше, чем у консервативных методов. Обычно оперативное лечение заключается в наложении шунтов между портальной веной и системным кровотоком, благодаря которым давление в воротной вене снижается и вероятность кровотечения становится минимальной. Наиболее безопасным и популярным методом является эндоваскулярный трансъюгулярный метод наложения шунта (доступ через яремную вену), также накладывают портокавальные и спленоренальные анастомозы, практикуют удаление селезенки, перевязку непарной и воротной вен, селезеночной артерии и прошивание или удаление вен пищевода.
Прогноз и профилактика ВРВ пищевода
Прогноз заболевания неблагоприятный – варикоз пищевода неизлечим, при появлении этого заболевания должны предприниматься все меры для предотвращения прогрессирования патологии и фатальных кровотечений. Даже впервые возникшее кровотечение существенно отягощает прогноз, сокращая продолжительность жизни до 3-5 лет.
Единственным методом профилактики варикозного расширения пищеводных вен является предупреждение и своевременное лечение заболеваний, провоцирующих данную патологию. Если в анамнезе имеется заболевание печени, которое может приводить к циррозу и повышению давления в портальной вене, пациент должен регулярно проходить обследование у гастроэнтеролога для своевременного выявления расширения сосудов пищевода.
При сформировавшемся варикозе следует соблюдать строгую диету: пища должна быть приготовлена на пару или сварена, желательно протирать еду и не употреблять плотные продукты в виде больших кусков. Не следует принимать блюда слишком холодными или горячими, грубую и твердую пищу для предотвращения травматизации слизистой пищевода. Для профилактики рефлюкса содержимого желудка в пищевод изголовье кровати приподнимают во время сна. Чтобы избежать кровотечений, рекомендуют исключить тяжелые физические нагрузки и подъем тяжестей.




