Нижние конечности принимают на себя вес всего тела, поэтому страдают от травм, различных нарушений они чаще прочих участков опорно-двигательного аппарата. Особенно это актуально для стоп, ежедневно получающих ударную нагрузку при ходьбе: они уязвимы, а потому появляющиеся в них болевые ощущения могут говорить о целом перечне заболеваний или патологий. Какие суставы страдают чаще остальных и как им помочь?
Строение стопы
Кости в этой зоне человеческого тела протянуты от пятки до самых кончиков пальцев и их насчитывается 52 шт., что составляет ровно 25% от всего количества костей скелета человека. Традиционно стопу делят на 2 отдела: передний, состоящий из зон плюсны и пальцев (включая фаланги скелета стопы), и задний, сформированный костями предплюсны. По форме передний отдел стопы похож на пясти (трубчатые кости кисти) и фаланги пальцев рук, но он менее подвижен. Общая же схема выглядит так:
- Фаланги – набор из 14-ти трубчатых коротких костей, 2 из которых относятся к большому пальцу. Остальные собраны по 3 шт. для каждого из пальцев.
- Плюсна – короткие трубчатые кости в количестве 5-ти шт., которые находятся между фалангами и предплюсной.
- Предплюсна – оставшиеся 7 костей, из которых самой крупной является пяточная. Остальные (таранная, ладьевидная, кубовидная, клиновидные промежуточная, латеральная, медиальная) значительно меньше.
Что такое суставы стопы
Подвижные сочленения – соединенная пара звеньев, обеспечивающих движение костей скелета, которые разделены щелью, на поверхности имеют синовиальную оболочку и заключены в капсулу или сумку: такое определение дают суставам в официальной медицине. Благодаря им стопа человека подвижна, поскольку они располагаются на участках сгибания и разгибания, вращения, отведения, супинации (вращения кнаружи). Движения совершаются при помощи скрепляющих эти сочленения мышц.
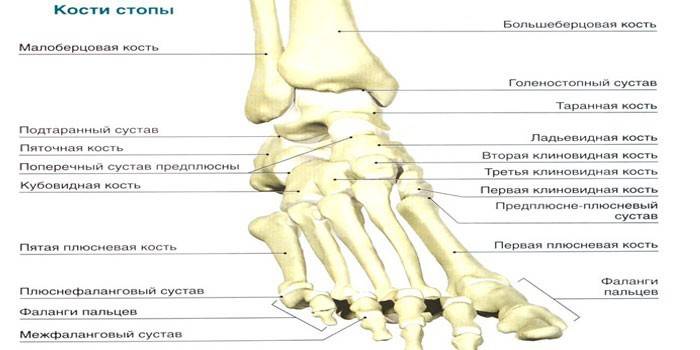
Особенности суставов
Фаланги, составляющие сегменты пальцев стопы, имеют межфаланговые сочленения, которые связывают между собой проксимальные (ближние) с промежуточными, а промежуточные – с дистальными (дальние). Капсула межфаланговых суставов очень тонкая, имеет нижнее укрепление (подошвенные связки) и боковое (коллатеральные). В отделах плюсны стопы насчитывается еще 3 вида суставов:
- Таранно-пяточный (подтаранный) – представляет собой сочленение из таранной и пяточной костей, характеризуется формой цилиндра и слабым натяжением капсулы. Каждая кость, формирующая таранно-пяточный сустав, облачена в гиалиновый хрящ. Укрепление осуществляется 4-мя связками: латеральной, межкостной, медиальной, таранно-пяточной.
- Таранно-пяточно-ладьевидный – имеет шаровидную форму, собран из суставных поверхностей 3-х костей: таранной, пяточной и ладьевидной, находится перед подтаранным сочленением. Головку сочленения формирует таранная кость, а остальные присоединяются к ней впадинами. Фиксируют его 2 связки: подошвенная пяточно-ладьевидная и таранно-ладьевидная.
- Пяточно-кубовидный – формируется задней поверхностью кубовидной кости и кубовидной поверхностью пяточной кости. Функционирует как одноосный (хотя имеет седловидную форму), обладает тугим натяжением капсулы и изолированной суставной полостью, укреплен 2-мя видами связок: длинной подошвенной и пяточно-кубовидной подошвенной. Играет роль в увеличении амплитуды движений отмеченных выше сочленений.
- Поперечный сустав предплюсны – является сочленением пяточно-кубовидного и таранно-пяточно-ладьевидного суставов, имеющим S-образную линию и общую поперечную связку (благодаря которой и происходит их объединение).
Если же рассматривать зону плюсны, здесь кроме уже упомянутых межфаланговых сочленений присутствуют межплюсневые. Они тоже очень маленькие, необходимые для соединения оснований плюсневых костей. Каждое из них зафиксировано 3-мя видами связок: межкостными и подошвенными плюсневыми и тыльными. Кроме них в зоне предплюсны имеются такие сочленения:
- Плюсне-предплюсневые – представляют собой 3 сустава, которые служат связующим элементом между костями зон плюсны и предплюсны. Расположены они между медиальной клиновидной костью и 1-ой плюсневой (седловидное сочленение), между промежуточной с латеральной клиновидными и 2-ой с 3-ей плюсневой, между кубовидной и 4-ой с 5-ой плюсневой (плоские сочленения). Каждая из суставных капсул фиксируется к гиалиновому хрящу, а укрепляется 4-мя видами связок: предплюснево-плюсневыми тыльной и подошвенной, а межкостными клиноплюсневыми и плюсневыми.
- Плюснефаланговые – шаровидной формы, состоят из основы проксимальных фаланг пальцев стопы и 5-ти головок плюсневых костей, у каждого сочленения имеется собственная капсула, фиксирующаяся к краям хряща. Ее натяжение слабое, укрепление с тыльной стороны отсутствует, с нижней обеспечивается подошвенными связками, а с боковых сторон фиксацию дают коллатеральные. Дополнительно стабилизацию дает поперечная плюсневая связка, проходящая между головок одноименных костей.
Заболевания суставов стопы ног
Нижние конечности подвергаются нагрузкам ежедневно, даже если человек ведет не самый активный образ жизни, поэтому травматизация суставов ног (в особенности стоп, принимающих вес тела) происходит с особой частотой. Сопровождается она деформацией и воспалением, приводит к ограничению двигательной активности, увеличивающейся по мере прогрессирования заболевания. Определить, почему болят суставы стопы, способен только врач на основании проведенной диагностики (рентген, МРТ, КТ), но самыми частыми являются:
- Растяжение – травмирование не суставов, а связок, которое происходит ввиду повышенной нагрузки на них. Преимущественно от этой проблемы страдают спортсмены. Боль в стопе наблюдается у голеностопного сустава, усиливается во время ходьбы, ограничение движения среднее. При слабом растяжении присутствует только дискомфорт с болезненностью при попытках переноса веса на ногу. Поврежденная зона может отечь, нередко на ней наблюдается обширная гематома.
- Вывих – нарушение конфигурации сустава посредством выхода содержимого суставной капсулы наружу. Болевой синдром острый, препятствует движению полностью. Управлять суставом невозможно, стопа остается зафиксирована в том положении, которое получила на момент повреждения. Без помощи специалиста проблему не решить.
- Перелом – нарушение целостности кости, преимущественно ввиду воздействия на нее ударной силы. Боль острая, резкая, приводит к полной невозможности движения. Стопа деформируется, отекает. Могут наблюдаться гематомы, покраснение кожи (гиперемия). Определить перелом и его характер (открытый, закрытый, со смещением) можно только посредством рентгена.
- Артроз – дегенеративный процесс в хрящевой ткани суставов, постепенно затрагивающий соседние мягкие ткани и кости. На фоне постепенного уплотнения капсулы сочленения происходит уменьшение амплитуды движения сустава. Боль при артрозе стоп ноющая, в состоянии покоя ослабевает. При ходьбе ощущается хруст суставов.
- Артрит – воспалительный процесс суставов, который не поддается полной остановке. Спровоцировать артрит могут травмы, инфекции, диабет, подагра, сифилис. Не исключена аллергическая природа. Болевой синдром присутствует только в периоды обострения, но проявляет себя с такой силой, что человек неспособен двигаться.
- Бурсит – воспаление суставов стопы в области околосуставных сумок, преимущественно возникающее ввиду избыточных нагрузок на ноги (с высокой частотой диагностируется у спортсменов). Затрагивает преимущественно голеностоп, при вращении которого боль усиливается.
- Лигаментит – воспалительный процесс в связках стопы, который спровоцирован травмой (может развиться на фоне перелома, вывиха или растяжения), либо инфекционным заболеванием.
- Лигаментоз – редкая (относительно перечисленных выше проблем) патология, затрагивающая связочный аппарат стоп и носящая дегенеративно-дистрофический характер. Характеризуется разрастанием волокнистой хрящевой ткани, из которой состоят связки, и последующим ее кальцифицированием.
- Остеопороз – распространенная системная патология, затрагивающая весь опорно-двигательный аппарат. Характеризуется повышением ломкости костей за счет изменений в костной ткани, частым травмированием суставов (вплоть до переломов от минимальной нагрузки).
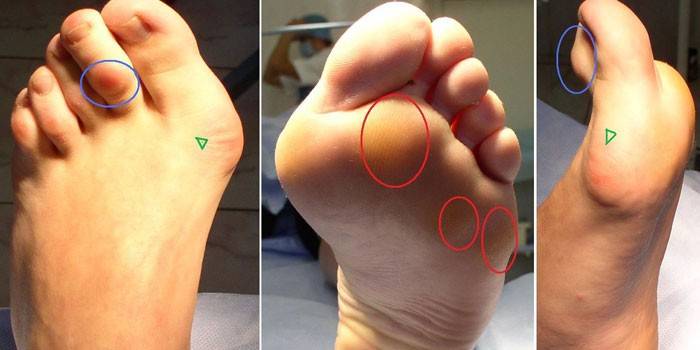
Боль в суставе ноги у стопы могут вызывать не только приобретенные заболевания, но и некоторые патологии, подразумевающие деформацию ступни. Сюда относят плоскостопие, развивающееся на фоне ношения неправильно подобранной обуви, ожирения или остеопороза, полую стопу, косолапость, являющуюся преимущественно врожденной проблемой. Последняя характеризуется укорочением ступни и подвывихом в области голеностопа.
Симптомы
Основным признаком проблем с сочленениями стопы является болевой синдром, но он может свидетельствовать буквально о любом состоянии или патологии, от травмы до врожденных нарушений. По этой причине важно правильно оценить характер боли и увидеть дополнительные признаки, по которым удастся точнее предположить, с каким заболеванием столкнулся человек.
Бурсит
По силе боли в области воспаленных зон бурсит сложно сравнить с остальными заболеваниями, поскольку она интенсивная и острая, особенно в момент вращения голеностопа. Если проводить пальпацию пораженного участка, болевой синдром тоже обостряется. Дополнительными симптомами бурсита являются:
- локальная гиперемия кожного покрова;
- ограничение объема движений и снижение их амплитуды;
- гипертонус мышц пораженной конечности;
- локальный отек ноги.
Остеопороз
На фоне увеличения ломкости костей, обусловленной снижением массы костной ткани и изменениями ее химического состава, главным симптомом остеопороза становится повышенная уязвимость сочленений и нижних конечностей в целом. Характер боли приступообразный, острый, усиление ее происходит при пальпации. Дополнительно присутствуют:
- перманентная боль ноющего характера;
- быстро наступающая усталость при нагрузке;
- затруднения при выполнении привычной двигательной активности.
Артрит
Воспалительный процесс затрагивает все сочленения, находящиеся в стопе, и он может носить первичный или вторичный характер. При наличии дополнительных заболеваний, на фоне которых развился артрит, симптоматика будет шире. Примерный перечень признаков, по которым можно определить эту болезнь, следующий:
- отек зоны пораженного сочленения или больной стопы полностью;
- гиперемия кожных покровов в области воспаления;
- боль постоянная, имеет ноющий характер, накатывает приступами до полной блокировки движения;
- деформация стопы на поздних стадиях болезни;
- утрата функций пораженных суставов;
- общее недомогание – повышение температуры, головные боли, нарушения сна.
Артроз
Медленное течение дегенеративных процессов в хрящевой ткани на начальной стадии человеком почти не замечается: болевые ощущения слабые, ноющие, вызывают только легкий дискомфорт. По мере усиления разрушения тканей и увеличения области поражения (с вовлечением костной ткани) появляются следующие симптомы:
- хруст в суставах при их активности;
- острая боль при физических нагрузках, стихающая в состоянии покоя;
- деформация пораженного участка;
- увеличение сочленения на фоне отека мягких тканей.
Лигаментит
При воспалительном процессе, протекающем в связочном аппарате, болевые ощущения умеренные, преимущественно обостряются при переносе веса на поврежденную ногу и движении. Заболевание выявляется исключительно при проведении УЗИ или МРТ, поскольку по симптоматике лигаментит схож с травматическим повреждением связок. Признаки такие:
- ограничение двигательной активности стопы;
- появление отека в области поражения;
- ощущение онемения пальцев пораженной ноги;
- повышение чувствительности (при прикосновениях) области воспаления;
- невозможность полностью согнуть или разогнуть конечность в больном суставе (контрактура).
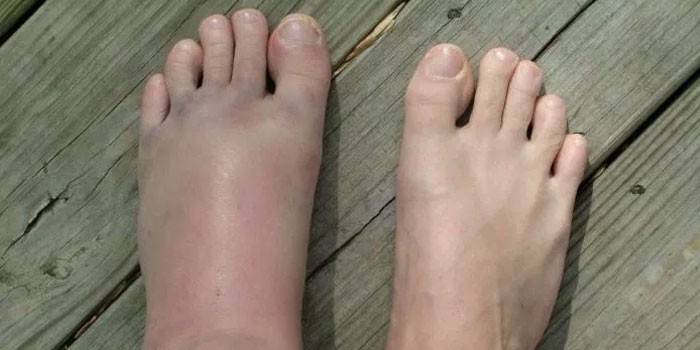
Лечение
Единой терапевтической схемы для всех причин болевого синдрома в стопах не существует: некоторые ситуации требуют немедленной госпитализации или обращения в травмопункт, а с рядом проблем можно справиться амбулаторно (на дому). Главной врачебной рекомендацией является обеспечение покоя пострадавшему участку, максимальное снижение нагрузки на него и уменьшение двигательной активности. Остальные моменты решаются согласно конкретной проблеме:
- В случае остеопороза важно укрепить костную ткань, для чего в рацион питания вводятся источники фосфора и кальция (не исключен дополнительный прием минеральных комплексов), витамина Д. Дополнительно могут назначаться кальцитонин (замедляет резорбцию – разрушение костей), соматотропин (активатор костеобразования).
- При травмировании (перелом, вывих, растяжение) обязательна иммобилизация сочленения эластичным бинтом – преимущественно ее выполняют на голеностоп. При переломе после по необходимости хирург возвращает кости на место, а после применяется наложение гипсовой ленты.
- При наличии гематом, отеков (растяжения, ушибы) местно используют нестероидные противовоспалительные препараты (Диклофенак, Найз, Кетонал), прикладывают охлаждающие компрессы.
- Вывихнутый сустав на место вправляет травматолог или хирург (под анестезией), после пациентам преклонного возраста назначают функциональное лечение: ЛФК, массаж.
- При сильном воспалении с денегеративно-дистрофическими процессами (свойственно артриту, артрозу, остеопорозу) врач назначает анальгетики местно инъекционно, нестероидные противовоспалительные препараты наружно и внутрь, миорелаксанты.
- При артрозе на последней стадии, когда движение становится заблокировано, единственным выходом является установка эндопротеза, поскольку денегеративные нарушения необратимы.
Отдельной разновидностью терапевтического воздействия являются физиопроцедуры: ударно-волновая терапия, электрофорез, УФО-терапия, аппликации парафином. Данные методики назначаются на ранних стадиях артроза, при лигаментозе, лигаментите, бурсите, могут применяться по отношению к травматическим поражениям, но, в любой ситуации, это только дополнение к основной схеме лечения.

Стопа – это дистальный отдел нижней конечности человека и представляет собой сложное сочленение мелких костей, которые образуют своеобразный и крепкий свод и служат опорой во время передвижения или стояния. Нижняя часть стопы, которая непосредственно соприкасается с землей, называется подошвой (или ступней), противоположная сторона носит название тыльной стороны стопы. По строению скелета стопы ее можно разделить на 3 части:
Благодаря множеству сочленений и сводчатой конструкции стопа обладает удивительной прочностью, но одновременно гибкостью и эластичностью. Основная функция стопы – удерживать тело человека в вертикальном положении и обеспечивать его движение в пространстве.
Скелет стопы
Чтобы разобраться в строении суставов стопы, необходимо иметь представление об анатомии ее костей. Каждая стопа состоит из 26 отдельных костей, которые разделены на 3 части.
- таранная кость,
- пяточная,
- ладьевидная,
- латеральная, промежуточная и медиальная клиновидные,
- кубовидная.
Плюсна , которая состоит из 5 коротких трубчатых косточек, расположенных между предплюсной и проксимальными фалангами пальцев ног.
Фаланги пальцев – это короткие трубчатые кости, которые образуют сегменты пальцев ног (проксимальная, промежуточная и дистальная фаланги). Все пальцы, кроме первого, состоят из 3 фаланг. Большой палец в своем составе имеет только 2 фаланги, как и на руках.
Особенности суставов стопы
Межпредплюсневые
Кости плюсны образуют между собой целую группу сочленений. Рассмотрим их подробнее.
Подтаранный
В его образовании принимают участие пяточная и таранная кости. Сочленение имеет цилиндрическую форму. Суставная капсула плохо натянута. Поверхности костей, которые образуют сустав, покрыты гладким гиалиновым хрящом, по краю которого и крепится капсула сочленения. Снаружи сочленение дополнительно укреплено несколькими связками: межкостной, латеральной и медиальной, таранно-пяточными.
Таранно-пяточно-ладьевидный
Как понятно из названия, сочленение образовано суставными поверхностями таранной, пяточной и ладьевидной костей. Располагается впереди от подтаранного. Таранная кость образует головку сустава, а остальные две – суставную впадину для нее. По форме сустав относится к шаровидным, но движения в нем возможны только вокруг одной сагиттальной оси. Капсула сочленения крепится по краям гиалинового хряща, который покрывает суставные поверхности. Укреплен сустав такими связками: таранно-ладьевидная, пяточно-ладьевидная подошвенная.
Пяточно-кубовидный
Располагается между суставными поверхностями пяточной и кубовидной костей. По форме сочленение седловидное, но движения возможны только вокруг одной оси. Капсула туго натянута и крепится по краям суставных хрящей. Сочленение участвует в движениях двух предыдущих суставов, увеличивая амплитуду движений. Укрепляют его такие связки: длинная подошвенная, пяточно-кубовидная подошвенная.
Данное сочленение вместе с таранно-пяточно-ладьевидным принято выделять в один сустав, который называется поперечный сустав предплюсны. Линия сочленения имеет S-образную форму. Оба сочленения разделены между собой, но имеют одну общую связку – раздвоенную.
Клиноладьевидный
Это сложное сочленение, в построении которого принимают участие ладьевидная, кубовидная и три клиновидные кости предплюсны. Все отдельные суставы заключены в одну суставную капсулу, которая крепится по краям суставных хрящей. Укреплено сочленение такими связками и является малоподвижным:
- тыльные и подошвенные клиноладьевидные,
- тыльная и подошвенная кубовидно-ладьевидная,
- тыльная и подошвенная клинокубовидная,
- тыльные и подошвенные межклиновидные.
Предплюсне-плюсневые
Данная группа сочленений соединяет между собой кости предплюсны и плюсны. Всего существует три таких сустава:
- между медиальной клиновидной косточкой и 1 плюсневой;
- между латеральной, промежуточной клиновидными и 2-3 плюсневыми костями;
- между кубовидной и 4-5 плюсневыми костями.
Первый сустав по форме седловидный, остальные – плоские. Линия этих сочленений неровная. Каждое сочленение имеет отдельную капсулу, которая крепится по краям суставных гиалиновых хрящей. Укреплены сочленения такими связками: тыльные и подошвенные предплюсне-плюсневые, межкостные плюсневые и клиноплюсневые.
Межплюсневые
Это маленькие сочленения, которые соединяют между собой основания отдельных плюсневых костей. Каждый такой сустав укреплен связками: межкостными плюсневыми, тыльными и подошвенными плюсневыми. Пространство между трубчатыми костями плюсны называются межкостными плюсневыми промежутками.
Плюснефаланговые
В построении этих сочленений принимают участие головки 5 плюсневых костей и основы проксимальных фаланг пальцев. Каждое сочленение имеет свою капсулу, которая крепится по краям хряща сочленения, она плохо натянута. По форме все эти суставы шаровидные.
С тыльной стороны капсула ничем не укреплена, с боков присутствуют коллатеральные связки, а с подошвенной стороны – подошвенные. Кроме того, между головками всех плюсневых косточек проходит глубокая поперечная плюсневая связка.
Межфаланговые суставы стопы
Данная группа суставов соединяет проксимальные фаланги пальцев с промежуточными, а промежуточные с дистальными. По форме они относятся к блоковидным. Суставная капсула тоненькая, снизу укреплена подошвенными связками, а по сторонам – коллатеральными.
Частые болезни
Ежедневно суставы стопы подвергаются колоссальным нагрузкам, выдерживая вес всего тела. Это приводит к частой травматизации отдельных компонентов сочленений, что может сопровождаться воспалением и деформацией. Как правило, основным симптомом болезней суставов стопы является боль, но сразу установить ее причину сложно, так как существует много патологий, поражающих данные сочленения. Рассмотрим детальнее самые частые из них.
Артроз
Деформирующий остеоартроз суставов стоп – это довольно частая патология, особенно среди женщин. Как правило, начинается болезнь в возрасте 40-50 лет, хотя встречаются и более ранние случаи патологии. Чаще всего страдает плюснефаланговый сустав большого пальца.
Данное заболевание часто ошибочно называют подагрой из-за схожести в локализации патологического процесса, хотя ничего общего между данными недугами нет. Также многие связывают заболевание с мифическим отложением солей, нездоровым питанием, что также не соответствует реальности.
На самом деле образование шишки на суставе большого пальца и деформация прочих структурных компонентов стопы связана с негативным влияние следующих факторов и, как правило, развивается у генетически склонных к этому людей:
- травматические повреждения скелета стопы в прошлом (ушибы, переломы, вывихи);
- некоторые особенности строения стопы, например, у лиц с широкой ступней;
- наличие врожденных или приобретенных видов деформаций, например, плоскостопие;
- ношение неудобной и модельной обуви, не подходящей по размеру, туфель на высоких каблуках;
- избыточный вес и ожирение;
- постоянные перегрузки суставов стопы (деятельность, которая связана с длительным стоянием, хождением, бегом, прыжками);
- наличие артрита в анамнезе;
- эндокринные и обменные заболевания;
- врожденные или приобретенные деформации суставов ног (тазобедренных, коленных, голеностопных), что приводит к неправильному распределению нагрузки на стопы и их постоянному микротравмированию.
Болезнь характеризируется 3 стадиями и медленным, но неуклонным прогрессированием:
- 1 стадия : пациент жалуется на боль в стопах, которая возникает после длительных перегрузок или в конце рабочего дня, быстро проходит спустя несколько часов отдыха самостоятельно. Деформации, как таковой еще нет, но внимательные к себе лица могут заметить минимальное отклонение большого пальца наружу. Также часто появляется хруст при движениях в суставах.
- 2 стадия : теперь боль появляется даже после обычных нагрузок и часто для ее устранения пациентам приходится прибегать к лечению обезболивающими и противовоспалительными средствами. Деформация пальца становится заметной, у всех пациентов увеличивается размер обуви, ее становится трудно подобрать, учитывая выпирающую косточку и отклонение большого пальца в сторону.
- 3 стадия : боль становится постоянной и не снимается полностью анальгетиками. Палец и вся стопа сильно деформированы, частично утрачивается опорная функция стопы.
Лечить болезнь нужно начинать на начальных этапах. Только в таком случае можно замедлить ее прогрессирование. Основные лечебные мероприятия – это устранение всех факторов риска и возможных причин развития артроза. В дополнение могут применяться лекарственные методики терапии, различные народные средства, физиопроцедуры и лечебная физкультура. В случае, когда патологический процесс зашел далеко, поможет только операция. Хирургическое вмешательство может быть щадящим (артродез, резекция экзостозов, артропластика) или радикальным (эндопротезирование).
Артрит
Воспаляться могут абсолютно все сочленения стопы. В зависимости от причин выделяют первичные и вторичные артриты. В первом случае повреждается непосредственно сустав, во втором его воспаление является следствием основной болезни.
Самые частые причины артритов стопы:
- системные заболевания соединительной ткани – ревматоидный артрит, ревматический артрит, воспаление суставов при системной красной волчанке, дерматомиозите, склеродермии, синдроме Шарпа;
- инфекции (гнойные грибковые, паразитарные артриты, реактивные воспаления суставов, вызванные инфекцией мочеполовой системы, кишечными возбудителями);
- аллергические реакции организма с развитием аллергического артрита (особенно часто встречается у детей раннего возраста);
- посттравматические вследствие ушибов, вывихов, гемартрозов, синовитов;
- обменные нарушения, например, при подагре, когда в капсуле сустава откладываются соли мочевой кислоты;
- специфические артриты при сифилисе, туберкулезе, бруцеллезе.
Независимо от причины симптомы артрита более или менее схожи между собой. Пациенты жалуются на:
- боль в пораженных суставах, характер которой и интенсивность зависят от этиологии воспаления;
- отек пораженного сочленения или целой стопы;
- покраснение кожи над воспаленным участком;
- в некоторых случаях появляются признаки общего недомогания: повышение температуры, общая слабость, усталость, боли в мышцах тела, нарушение сна и аппетита, сыпь на коже;
- нарушение функции сочленения из-за боли и отека;
- в случае хронического артрита – постепенная деформация стопы и частичная или полная утеря ее функций.
Лечение артрита в первую очередь должно быть направлено на устранение его первопричины. Поэтому заниматься терапией должен только специалист после постановки правильного диагноза. Неверное лечение – это прямой путь к развитию хронической формы воспаления и деформации суставов стопы.
Деформации стопы
Деформации стоп могут быть как врожденными, так и приобретенными. Они обусловлены изменением формы или длины костей, укорочением сухожилий, патологией мышц, суставного и связочного аппарата стопы.
Плоскостопие
При развитии этой патологии происходит уплощение всех сводов стопы, из-за чего нарушаются ее амортизационные способности. Плоскостопие может быть врожденным, а может возникать в процессе жизнедеятельности человека вследствие чрезмерных нагрузок на нижние конечности, перенесенного рахита, развития остеопороза, различных травм, ожирения, ношения неподходящей обуви, поражений нервных окончаний ног.
Косолапость
Это достаточно распространенный вид деформации стопы, как правило, носит врожденный характер. Характеризируется укорочением стопы и ее положением по типу супинации, что вызвано подвывихом в голеностопе. Приобретенная форма деформации развивается из-за парезов или параличей, травматических повреждений мягких тканей или скелета нижних конечностей.
Среди других видов деформации стоп (менее встречаемых) следует назвать конскую, пяточную и полую стопу.
Существует еще много заболеваний, способных поражать суставы стоп, например, травматические повреждения или опухоли. Но, как правило, все они проявляются достаточно схожей симптоматикой. Поэтому в случае развития боли, усталости, отека, деформации структур стопы в обязательном порядке обратитесь за специализированной помощью, так как от этого может зависеть не только ваше здоровье и активность, но и жизнь.

Голеностоп – это опора человеческого скелета в нижней его части. Именно на него мы опираемся, когда ходим, бегаем или занимаемся спортом. На стопу падает нагрузка весовая, а не движущаяся, как на колени. Поэтому требуется понимать строение стопы человека, представляя схему ее с обозначением связок и костей.
Анатомия стопы

Данная область тела считается дистальной сферой ноги – конечности, расположенной снизу. Это сложное сочленение из мельчайших косточек, образующих прочный свод и служащих опорой, когда мы двигаемся или стоим. Анатомия ступни, структура ее станут понятнее, если знать схему ее строения.
Соприкасающуюся с землей нижнюю сторону стопы обычно называют подошвой, ступней. Обратную ее сторону называют тыльной. Делится она на три составляющие:
Сводчатость конструкции и обилие сочленений придают ступне потрясающую надежность и крепость, более того эластичность с гибкостью.
Связки стопы

Связочный аппарат стопы, голени держит меж собой все костные структуры, охраняя сустав и ограничивая его перемещения. Анатомически данные структуры разделяют на три множества.
В первое из них входят волокна, соединяющие друг с другом голенные кости. Межкостная – это расположенная снизу область мембраны, натянутой меж голенными костями во всю ее длину. Задняя нижняя призвана препятствовать внутренним движениям костей. Передняя малоберцовая нижняя идет к лодыжке, расположенной снаружи, от косточки большеберцовой, сдерживая от поворота кнаружи щиколотку. Поперечная же связка фиксирует стопу против движения вовнутрь. Указанные волокна крепят малую берцевую кость к большеберцовой.
Наружные связки представлены передней и задней таранными малоберцовыми, а также пяточно-малоберцовой. Они идут от внешней области малоберцовой кости, разбегаясь во всевозможные стороны к частям предплюсны. Поэтому их называют «дельтовидной связкой». Они призваны укреплять внешний край данной области.
К следующей группе относятся внутренние связки, идущие сбоку сустава. Сюда внесли большеберцовую ладьевидную, большеберцовую связку пятки, заднюю с передней большеберцовые таранные. Они стартуют на лодыжке изнутри. Призваны сдерживать предплюсневые кости от смещения. Самая мощная связка здесь не выделяется – все они достаточно сильные.
Кости стопы
Стопные связки всегда прикреплены к костям. С тыла предплюсны размещаются пяточная с таранной, спереди – тройка клиновидных, кубовидная и ладьевидная. Косточка таранная расположена между пяточной и дистальным окончанием голенных косточек, соединяя стопу с голенью. У нее есть головка с телом, между ними, в свою очередь — сужение, шейка.
Сверху на этом теле размещается область суставная, блок, служащий соединением с голенными косточками. Аналогичная поверхность присутствует и на головке, в передней ее части. Она сочленяет ее с ладьевидной костью.
Любопытно, что на теле, снаружи и изнутри, обнаруживаются суставные элементы, которые сочленяются с лодыжками. В нижней области также есть глубокая борозда. Она разделяет суставные элементы, сочленяющие ее с пяточной косточкой.
Пяточная кость относится к задненижней части предплюсны. Форма ее несколько удлинена и сплюснута по бокам. Она считается наиболее большой в этой области. В ней выделяют тело и бугор. Последний хорошо прощупывается.

На кости существуют суставные составляющие. Они сочленяют ее с косточками:
- с таранной – наверху;
- с кубовидной – спереди.
Изнутри на пяточной кости существует выступ, служащий базой для кости таранной.
Ладьевидная кость расположена вблизи внутреннего окончания ступни. Размещается она перед таранной, снутри кубовидных и за клиновидными косточками. На внутренней ее области обнаружена бугристость, смотрящая вниз.
Неплохо прощупываясь под кожным покровом, она является точкой-опознавателем, позволяющей определять высоту внутренней области стопного продольного свода. Кпереди она выпуклая. Здесь также существуют суставные области. Они сочленяются с находящимися поблизости косточками.
Кость кубовидная располагается у внешней части стопы, сочленяясь:
- спереди – с 5-ой и 4-ой плюсневыми;
- сзади – с пяточной;
- изнутри – с внешней клиновидной и ладьевидной.
С нижней стороны по ней идет борозда. Здесь располагается сухожилие малоберцовой длинной мышцы.
В предплюсне передневнутреннее отделение включает в себя клиновидные косточки:
Располагаются они перед ладьевидной, за 1-ой тройкой плюсневых и снутри относительно кубовидной косточки.

В пятерке плюсневых косточек каждая трубчатог вида. На всех выделяются:
Любая представительница этой группы телом напоминает внешне 3-гранную призму. Длиннейшая в ней – вторая, первая же – наиболее толстая и короткая. На основах плюсневых косточек располагаются суставные области, сочленяющие их с другими косточками – ближайшими плюсневыми, а также предплюсневыми.
На головках существуют области суставов, сочленяющие их с размещенными в пальчиках проксимальными фалангами. Любая из плюсневых косточек элементарно прощупывается с тыльной стороны. Мягкие ткани покрывают их относительно небольшим слоем. Все они располагаются в различных плоскостях, создавая свод в направлении поперек.
В стопе пальцы делятся на фаланги. Подобно кисти, у первого пальца имеется пара фаланг, у остальных – по тройке. Зачастую в пятом пальце пара фаланг срастается в единое целое и в конечном итоге в его скелете их остается не тройка, а пара. Фаланги делят на дистальную, среднюю и проксимальную. Основополагающее их различие на ногах заключается в том, что они короче, чем на руках (дистальные, в особенности).
Так же как и кисть, стопа обладает костями сесамовидными – причем гораздо более выраженными. Больше всего их наблюдается в районе, где 5-ая и 4-ая плюсневые косточки связываются с проксимальными фалангами. Сесамовидные косточки усиливают в передней части плюсны поперечную сводчатость.
Мышцы стопы

Строганов Василий Врач травматолог-ортопед с 8-ми летним стажем.
“>




