Если болит верхняя часть стопы, это может указывать либо на патологическое состояние конечности, либо на развитие в данной области серьезного заболевания. В первом случае можно говорить об усталости стоп, устранив которую, можно избавиться и от боли. Второй случай требует более тщательного подхода и диагностики.
Стопы человека выдерживают самые тяжелые нагрузки, выполняя при этом опорную функцию. Именно поэтому боль в области стопы – неестественное явление, которое необходимо своевременно устранять.
Почему может болеть стопа вверху?
Почему болит верхняя часть стопы? Причин для развития такого симптома довольно много. Так, если болит подъем стопы, это может быть сигналом о развитии аутоиммунного заболевания, включая системное заболевание соединительной ткани. Данные причины основываются на неадекватной реакции иммунитета человека, причем он воспринимает собственные ткани как чужеродные и начинает уничтожать их.

Одно из самых распространенных аутоиммунных заболеваний – ревматоидный артрит, который сопровождается поражением суставов. Принимая во внимание то, что наиболее часто заболевание вовлекает в поражение мелкие суставы кистей, все же в некоторых случаях может поражаться чуть ли не весь опорно — двигательный аппарат, включая стопы. Среди иных аутоиммунных заболеваний, которые сопровождаются болью в верхней части стопы, можно назвать ревматизм, красную волчанку, подагру, артрит.
Ревматоидный артрит стопы
Почему возникает ревматоидный артрит, до сегодняшнего дня неизвестно. Но можно назвать провоцирующие факторы, которые влияют на его развитие: генетические предпосылки; перенесенное инфицирование организма (корь, герпетическая инфекция, гепатит, паротит); воздействие факторов внешней среды (переохлаждение, химические вещества); беременность; стресс; климакс.
Первыми признаками ревматоидного артрита выступают: слабость мышц, резкое похудение, боль в мышцах, недомогание, скачки температуры, усиление потливости. При дальнейшем развитии болезни возникает боль в подъеме стопы и в области внутреннего свода стопы, наблюдается утренняя скованность суставов, припухлость, ограничение подвижности суставов.
Лечение заключается в приеме лекарств: нестероидных противовоспалительных; базисных препаратов; гормональных веществ; биологических агентов.

Благодаря таким препаратам, можно уменьшить проявления болезни, предотвратить разрушение тканей суставов, достигнуть улучшение состояния человека, увеличить срок жизни, улучшить качественные показатели. Также активно используют физиотерапию, лечебное питание, санаторно — курортное лечение.
Артрит стопы
Поражение суставов стопы вследствие артрита может произойти по таким причинам:
- отложение солей мочевой кислоты в суставе;
- систематическая нагрузка на конечности;
- неправильный рацион питания;
- генетические предпосылки к возникновению артрита;
- травмы стоп;
- плоскостопие.
Один из специфических видов артрита — реактивный артрит голеностопного сустава. Реактивный артрит сопровождается сильной болью и внезапным развитием. Можно обнаружить, что стопа опухла сверху и болит, а также может болеть лодыжка конечности. Пальпация пораженной конечности при этом невозможна.

Острая форма артрита характеризуется такими симптомами, как краснота кожи над пораженными суставами, отечность, повышение местной температуры. Хроническая же форма болезни не сопровождается такими выраженными симптомами, но с течением времени наблюдается усиление боли, что приводит к ограничению подвижности конечностей.
Для облегчения боли пораженную конечность рекомендовано иммобилизовать. В этом случае поможет фиксирующая повязка, а при ходьбе – трость. Также врач назначает ношение ортопедической обуви, которая производит фиксацию больного сустава.
В домашних условиях принимают антибиотики и противовоспалительные средства, которые должен назначить врач на основании результатов анализов и других методов диагностики. Также используют болеутоляющие препараты.
Немедикаментозные методы лечения включают соблюдение диеты, ограничение нагрузок на пораженную конечность, а также целебный холод и народные средства.
Ревматизм
Все ревматические заболевания сопровождаются накоплением в суставах большого объема ферментов, которые повреждают хрящ, а точнее, его поверхность.

Как итог — разрушение хряща. Болезнь возникает вследствие воздействия на организм стрептококковой инфекции, вызывая ангину, скарлатину, тонзиллит. Ревматизм конечностей выступает осложнением данных заболеваний.
Вначале ревматизм поражает синовиальную сумку сустава, после – связки и сухожилия, вызывая дегенеративные изменения и ограничение подвижности. Ревматизм конечностей не возникает в качестве единичного осложнения. С поражением суставов происходит и поражение сердца, вызывая ревмокардит. Симптомами заболевания ревматизм можно назвать: боль в области стопы сверху; боль в зоне стопы при ходьбе усиливается; ступня отекает; кожа в области пораженного сустава краснеет, повышается местная температура; повышение температуры тела; нарушение функционирования сердца, учащение пульса; ухудшение общего состояния.
Начальный этап лечения предусматривает помещение человека в стационарные условия на 2 месяца. В это время он наблюдается врачами и проходит терапию, которая заключается в постельном режиме, приеме медикаментов и проведении физкультуры.

После прохождения такого лечения человека отпускают домой. В это время рекомендовано пройти санаторно-курортное лечение, причем необходимо наблюдаться у врача — ревматолога.
Лечение медикаментами предполагает использование антибиотиков, но если у человека на них естественная переносимость. Также назначают прием нестероидных препаратов, иммунодепрессантов, глюкокортикоидов.
При стойкости процесса воспаления прием противовоспалительных средств осуществляют внутрисуставно путем инъекций. Если же имеется острая фаза болезни, дополнением к лечению будет массаж, который способствует улучшению кровообращения в конечностях, ускорению процесса снятия воспаления.
В том случае, если болезнь невозможно устранить консервативными методами, проводят плазмаферез – очищение крови от токсинов, которые являются продуктом производства бактерий, и от антител, наносящих вред здоровым тканям.
Системная красная волчанка
Болезнь Лимбана – Сакса, или системная красная волчанка, – болезнь соединительной ткани, которая вызывает поражение сосудов, мышц, суставов и органов человека. Внешне можно выявить специфическую сыпь в области щек и носа.

Основная роль в развитии волчанки отводится вирусным инфекциям, которые живут в организме человека в латентном состоянии. Не менее важную роль играют генетические предпосылки к развитию аутоиммунных процессов. Факторами развития болезни выступают существующие в организме патологии, такие как туберкулез, кариес, гайморит.
Начальная стадия течения волчанки сопровождается головной болью, выраженной лихорадкой, нарушением сна, прочими психическими расстройствами. Также присутствует озноб, который сменяется усилением потливости. С течением времени развития проявляются высыпания на коже – волчаночный дерматит.
Область поражения дерматитом – переносица и скулы, где выступают эритематозные пятна красного цвета, похожие по виду на бабочек. Также могут выступать пятна и на груди, шее или руках.
В поражение вовлечены и суставы, в том числе и конечностей. В некоторых случаях поражение суставов является первоначальным проявлением болезни. Синдром боли может охватывать один или более суставов и быть непродолжительным. С течением развития болезни боль похожа на проявление артрита: ощущается в подъеме стопы вверху и на стопе в подошвенной ее части, усиливается при ходьбе и другой нагрузке на конечности.

Стопа может опухнуть, вследствие чего возникает хромота. Также на поверхности стопы появляется покраснение кожи, повышается ее температура.
Диагностировать болезнь можно с помощью лабораторных методов (анализы крови и мочи), иммунологических методов (тест на антитела и ревматоидный фактор), УЗИ, рентгена, МРТ и КТ и других назначенных врачом методов диагностики.
Острая форма болезни устраняется путем применения:
- глюкокортикоидов;
- препаратов, которые включают гормональные и витаминные компоненты;
- нестероидных препаратов;
- витаминных комплексов;
- цитостатиков;
- мазей.
Если пренебрегать лечением умеренной формы волчанки, она может перейти в тяжелую форму, которая может закончиться летальным исходом. В этом случае человек живет не более 3 лет по причине развития гломерулонефрита, поражения ЦНС и мозга.

Подагра
Подагра – заболевание, которое сопровождается отложением кристаллов солей мочевой кислоты в суставах. В поражение вовлекаются любые суставы туловища, включая и суставы ступней. Возникнуть такое заболевание может при сахарном диабете, гипертонии, нарушении режима питания. Дать толчок к развитию болезни может обычное переедание, увлечение жирной пищей, алкоголем, специями.
Симптомы подагры ступней явно выражены. Так, возникает боль в верхней части стопы, в области внутреннего свода стопы, а также она может охватывать большой палец, его основание. Можно обнаружить, что стопа опухла, а кожа в области поражения приобрела красный оттенок. Боль на поверхности и подошве стопы усиливается при пальпации.
Лечение подагры должно быть комплексным, с соблюдением правильного рациона питания. Рекомендовано ограничить потребление тех продуктов, которые содержат мочекислые соединения и пурины. К таковым можно отнести печень, почки, язык. Также запрещено включать в пищу соль. Лечение медикаментами предусматривает применение противовоспалительных средств, которые помогут устранить боль.

Если болят стопы у ребенка
Дети не реже страдают болями в области стоп. В этом случае можно говорить о таких причинах, как: травма (ушиб, растяжение, перелом); наличие ортопедической болезни; артрит и артроз; если боль в стопе может быть одним из симптомов патологии сердечно — сосудистой системы; недостаточное содержание в организме витаминов и минералов; интоксикация на фоне вирусного заболевания; если боль возникает и в результате систематического стресса, сильных эмоций, переутомления.
Как предотвратить развитие патологий стоп?
Профилактика – лучшее средство, которое поможет предотвратить появление любой патологии как в области стоп, так и в другой зоне туловища.
К средствам профилактики можно отнести:
- Соблюдение гигиены конечностей и всего тела.
- Соблюдение оптимальных нагрузок на конечности.
- Выполнение физкультуры.
- Ношение правильно подобранной обуви.
- Ограничение ходьбы в обуви на высоком каблуке.
- Выполнение разминки для конечностей при длительном нахождении в однообразном положении и перед осуществлением физических упражнений.
- Очень полезна ходьба босиком по неровной поверхности.
И самое главное правило профилактики — не нужно тянуть с походом к врачу, если возникли первые симптомы заболевания. В противном случае можно вызвать осложнения, вплоть до летального исхода.
Если болит нога в области стопы сверху, что делать, скажет врач после осмотра пациента. Синдром боли в данной части ноги проявляется при различных заболеваниях (остеопороз, варикоз, артроз).
Симптоматика болезней
Боль в подъеме бывает разная по характеру, отличается из-за первопричины симптома. Если боль острая, тогда пациент ощущает дискомфорт на протяжении короткого промежутка времени. Чаще встречаются хронические болевые ощущения, которые беспокоят больного длительное время. Боль распространяется в любую часть стопы. По статистике, около 10% случаев синдрома сопровождаются чесоткой, жжением, неприятными ощущениями. Возможно ощущение онемения, отека. Периодически пациенты наблюдают изменения на коже: пятна, покраснения, высыпания и др.

Возникающая боль в ступне может быть связана не только с заболеваниями нижней части конечности или всей ноги, но и с болезнями всего организма. Диагностика болезни проводится узкопрофильными специалистами. Лечение назначается на основании особенностей течения заболевания.
Терапия остеопороза
Для остеопороза характерны болевые ощущения в области стопы, которые сопровождаются рядом других симптомов. Возникновение боли происходит в моменты спокойствия, но при малейших физических нагрузках они усиливаются. При надавливании на ступню в месте расположения кости пациент ощущает ужасную боль.

Причиной остеопороза является вымывание микроэлементов (кальция, фосфатных веществ) из состава костей. Диагностировать недуг возможно во время проведения ряда исследований. Специалисты склоняются к МРТ (магнитно-резонансной томографии) и КТ (компьютерной томографии) ноги. Также можно использовать рентген, но он является менее эффективным. Перед лечением нужно не только поставить диагноз, но и учесть все особенности организма, сделать анализы, необходимые для выявления аллергических реакций на действующие вещества эффективных лекарственных препаратов.
Остеопороз — серьезный недуг, который нужно лечить в несколько этапов. При обнаружении запущенной стадии болезни, которая сопровождается сильными болями в области ступни, специалисты назначают прием анальгетиков. Данная группа препаратов облегчает болевые ощущения.
Пациентам прописано соблюдать постоянный покой, отказавшись от ходьбы. Подобные меры предосторожности сводят нагрузку ног и стоп до минимума. Во время лечения нагрузка должна практически отсутствовать, так как возможен риск переломов, вывихов и других травм. Врачи рекомендуют принимать витамины группы D, медикаменты с содержанием кальция. Специальное питание рекомендовано для насыщения организма данной группой витаминов.
Терапия остеопороза включает восстановительную гимнастику, физиотерапию (основывается на прогревании костей и их электростимуляции). Подобные манипуляции проводятся при обнаружении острого проявления недуга. Такое лечение несет определенные риски, поэтому его назначают только после полного осмотра пациента специалистом, диагностики, лабораторных исследований.
Варикозное расширение вен
Варикозная болезнь нижних конечностей возникает во время застоя крови в ногах. Это приводит к тому, что вены сильно растягиваются, обуславливая развитие различных патологий. Ранние стадии заболевания характеризуются легкой тяжестью и тянущими ощущениями в ступнях и голенях. В вечернее время пациенты отмечают припухлость в ногах.
Расширение вен и припухлость видно через кожу. Стопы отекают и болят на последних стадиях недуга. Кожа на ногах в эти периоды болезни имеет свойство испытывать кислородное голодание. Это приводит к тому, что возникает темный окрас кожи, появляются патологические пятна, трофические язвы. Лечение варикоза затягивается надолго, так как проблема является достаточно серьезной. Прямое воздействие на вены невозможно, поэтому терапия не оказывает быстрого действия.

При варикозном расширении вен на ногах принимают следующие препараты:
- Мазь, гель, эмульсия — обеспечивают непрямое, местное воздействие на область с расширенными венами. Обладают ярко выраженным терапевтическим эффектом: снимают тяжесть и ощущение усталости в области ног, успокаивают и мягко утоляют боль. Быстро избавиться от заболевания невозможно, так как через кожу действующие вещества проходят только в маленьком количестве. Влияют мази на близлежащие вены и сосуды. При использовании данного вида медикаментов на ранних стадиях можно полностью вылечиться от недуга.
- Венотоники — препараты, принимаемые под контролем врача. Устраняют признаки венозной недостаточности. Данная группа препаратов улучшает состояние стенок сосудов и кровоток, поэтому их принимают, если опухла стопа. Венотоники в комбинации с мазями и гелями — прекрасное средство против ухудшения состояния пациента, так как достигается максимальный эффект от лечения.
- Эндовазальная лазерная коагуляция (ЭВЛК) — один из самых распространенных и эффективных способов терапии при проявлении на коже ног сосудистых сеточек и «звездочек». Данные проявления диагностируют перед возникновением варикоза. Для устранения проблемы достаточно одного воздействия лазером на пораженную область. Для безболезненности процедуры принимают местные обезболивающие средства. На протяжении нескольких недель все следы «звездочек» исчезнут с кожного покрова.
- Склеротерапия — это специальная процедура для введения в больную вену веществ — склерозантов. Под действием таких препаратов происходит склеивание вены изнутри, что приводит к прекращению ее работы. Таким образом, кровь течет только по здоровым венам, что приводит к восстановлению правильного кровотока. Подобное влияние на кровоток подходит не всем больным варикозным расширением вен. Данная процедура проводится только при маленьких узлах.
- Озонотерапия — терапия «звездочек» и сосудистой сетки, появляющихся при варикозе. Проведение процедуры: просвет сосуда наполняется озоном, что вызывает его склеивание. Введение озона производится тонкой иглой с применением местного наркоза. Видимый эффект наступает не сразу, а после проведения 3-4 процедур. Лечение проводится до полного излечения стопы.
- Флебэктомия — считается наиболее действенным методом лечения варикозного расширения вен. Заключается в хирургическом вырезании вены. Ходить после операционного вмешательства можно уже на следующий день. Врачи прописывают постоянную ходьбу в компрессионных колготках для улучшения кровотока в ступне. При проведении операции производится ряд проколов в ноге, которые через 1 год становятся незаметными.
Облитерирующий эндартериит
Это заболевание развивается на протяжении длительного периода жизни человека. По статистике, чаще всего болеют люди в возрасте от 30 до 40 лет. Им очень больно ходить. Врачи диагностируют и другие симптомы:
- болит стопа сверху;
- онемение в области стопы;
- более сильное ощущение холода, при переохлаждении наблюдается жжение в подъеме стопы;
- на кожном покрове проявляются язвенные высыпания, которые являются признаком плохого кровообращения в конечностях;
- слабость и усталость в области стоп;
- хромота;
- опухла стопа.

Лечение данной болезни длительное и неприятное. Это обусловлено недостатком информации и способов терапии облитерирующего эндартериита. Методов терапии недостаточно для полного излечения заболевания, так как используемые способы не могут добиться обратного восстановления соединительной ткани в организме человека. Медикаментозные препараты способны только замедлить развитие облитерирующего эндартериита, облегчив общее самочувствие больного.
Лечение эндартериита основывается на отказе от курения и распивания спиртосодержащих напитков, так как данные процессы оказывают негативное влияние на сосуды человека (вызывают спазмы), что усугубляет состояние пациента. Диету специалисты не назначают, но рекомендуют не переедать. При появлении лишнего веса усиливается влияние и нагрузка на ноги. В таком случае рекомендуется похудеть.
Лечение включает в себя активный образ жизни. Показана ежедневная ходьба (на протяжении 1-2 часов). Даже если больного преследует хромота, все равно нужно ходить минимум 1 час в день. Если появилась сильная боль, тогда нужно остановиться и подождать, пока болевые ощущения не утихнут. Езда на велосипеде и плавание в бассейне — оптимальные виды спорта для восстановления кровообращения в нижних конечностях больного.

При неэффективности вышеописанных методов терапии врачи прибегают к хирургическому вмешательству:
- симпатэктомия — приводит к улучшению кровообращения и снабжению клеток нижних конечностей питательными элементами;
- шунтирование — считается наиболее эффективным методом устранения проблемы;
- тромбинтимэктомия — удаление тромба при перекрытии кровотока;
- ампутация конечности — крайняя мера, производится на последних, запущенных стадиях недуга (при проявлении гангрены, некроза мышечной ткани и других признаков отмирания ноги).
Диабетическая болезнь ног
Диабетическая стопа — это одно из осложнений сахарного диабета, которое не поддается лечению. Диабетической стопой называют изменения в области ступни, если во время сахарного диабета нарушается кровоснабжение конечностей. Заболевание по симптоматике схоже с облитерирующим эндартериитом. Симптомы:
- боль в стопе сверху;
- отеки и припухлости ног;
- хромота при ходьбе;
- язвенные высыпания на кожном покрове;
- онемение ступней;
- слабость и усталость в мышцах.

Вышеописанные признаки — это проявление нарушения кровотока в нижних конечностях. Лечение средней тяжести недуга направлено на устранение первопричины возникновения болезни, избежание нарушений строения стопы. При тяжелой форме заболевания применяют те методы терапии, которые направлены на устранение и лечение симптоматики болезни.
Фасциит в области подошвы
Фасция на подошве — это пластинка, состоящая из соединительной ткани, которая соединяет пяточную кость и головки плюсневых. Данное соединение проходит по всей поверхности подошвы стопы человека. Благодаря фасции происходит укрепление стопы, которое приводит к возможности переносить большие и тяжелые нагрузки.
При длительных нагрузках на фасцию происходит ее перерастяжение. Стопа травмируется и воспаляется. Главным симптомом являются болевые ощущения в ступне при ходьбе. Стопа также сверху и болит. Лечение имеет только консервативный характер:
- Важно максимально ослабить нагрузку на ступни, исключается небольшая и тяжелая физическая нагрузка. При ходьбе нужно останавливаться и отдыхать каждые 15-30 минут.
- Ежедневно нужно проводить массаж с чем-то холодным: льдом, мокрым холодным полотенцем. Такие манипуляции снимают раздражение и воспаление.
- Больному рекомендовано носить специальную обувь, назначенную ортопедом.
- 2 раза в день нужно мазать ступню мазью или гелем, снимающим болевые ощущения.
Профилактика боли в стопе включает в себя соблюдение режима дня, правильного питания, активного образа жизни.
Причина боли – ишиас
Боль в верхней части ступни и припухлость ноги может быть вызвана различными причинами, в том числе инфекционными.

Аутоиммунные заболевания
Одна из самых частых причин, из-за которой появляется небольшая припухлость сверху ступни и очень больно ходить, – это аутоиммунные заболевания, в том числе системные заболевания соединительной ткани.
В основе этих болезней лежит неадекватная активация иммунной системы, вследствие чего она начинает воспринимать собственные ткани организма как чужеродные и уничтожает их.
Наиболее часто встречающимся аутоиммунным заболеваниям является ревматоидный артрит, при котором поражение суставов выходит на первый план. Хотя для этой болезни более характерно вовлечение в патологический процесс мелких суставов кистей, в некоторых случаях наблюдается поражение чуть ли не всего опорно-двигательного аппарата, включая верхние отделы стопы.
Опухает нижняя часть ноги, появляется боль и ощущение скованности, которая наиболее выражена в утренние часы.
Среди других заболеваний, при которых появляется небольшая припухлость сверху стопы и становится очень больно ходить, нужно отметить ревматизм, системную красную волчанку, подагру и саркоидоз.
Травмы стопы и голеностопного сустава
Изменения гормонального баланса и процессов обмена веществ в организме могут приводить к широкому спектру самых различных последствий. Среди обменных и эндокринных нарушений, к появлению жалоб на то, что очень больно ходить и опухают ноги, могут приводить определенные заболевания:
Если стопа болит только во время ходьбы или иной нагрузки, но не дает других поводов для беспокойства, то это может оказаться проявлением недостатка в организме кальция (так называемой остеопатии) и связанных с этим патологий в виде рахита, остеомаляции (размягчения костей) и старческого остеопороза.
Кстати, боль в стопе при легком надавливании на кость является в этих случаях характерным признаком описываемой патологии.
В состоянии покоя боли в ступнях ног бывают особенно сильными при остеопорозе, который вызывается как травмами, так и распространяющимися от голеностопа до стопы воспалительными процессами в суставах, костях и мягких тканях. Они могут привести даже к полной потере опорной функции ног.
Остеоартрит известен также как дегенеративное изменение хрящевых тканей или болезнь их «износа». Он является проблемой для многих людей, достигших среднего возраста, когда способность хряща к самовосстановлению сильно снижается.
На протяжении многих лет гладкая, скользкая поверхность на концах кости (хрящ) изнашивается и теряет свои качества, что обычно приводит к появлению отеков и боли в пальцах стопы или других суставах.
Боли в стопе могут оказаться также симптомами повреждения мягких тканей, например, врастания ногтя, которое сопровождается воспалением и покраснением пораженных мест.
Чаще всего это происходит на больших пальцах ног. Если не обратить на эту проблему внимание вовремя, то место врастания может загноиться и сильно опухнуть.
Весьма болезненным для стопы может оказаться и бурсит. Это заболевание вызывается ушибами или хроническими микротравмами, которые приводят к воспалению синовиальной сумки и накоплению в ней экссудата.
Кроме болезненных ощущений, бурсит, как правило, сопровождается появлением четко ограниченных образований, горячих на ощупь.
Лечится он наложением гипсовой лонгеты и приемом противовоспалительных препаратов.
Боль в стопе и образование припухлости сверху, развивается в результате разнообразных причин:
Подагра
В организме болезнь развивается вследствие сбоя в пуриновом обмене. В тканях и клетках суставов образуются тофусы (кристаллизация мочевой кислоты). Для подагрического воспаления характерны изменения в области пальцев или отек подъема стопы.
Ступня отекает и краснеет, малейшее движение приносит нестерпимую боль. Патология носит хронический характер, обострение наступает при нерациональном питании. Для выявления следует сдать анализ мочи и крови. Если не обращаться за помощью к специалисту, со временем происходит деформация суставов.
Остеоартроз
Хроническое заболевание, для которого характерен преждевременный износ хрящевой ткани. Первоначальные симптомы остеоартроза – это ноющая боль и хруст в ступне.
Со временем хрящ разрушается и происходит разрастание остеофитов, в результате пациент начинает жаловаться на болезненные ощущения. Обратите внимание, что заболевание приводит к неподвижности сустава и деформации пальцев.
Артрит
Классификация
Боль в стопе при ходьбе или в состоянии покоя различают таких видов:

- диффузные;
- захватывающие всю стопу;
- локального типа.
Характер проявления боли и её локализация может указывать на первопричинный фактор, однако, это не значит, что можно самостоятельно принимать попытки устранения этого неприятного симптома. Самолечение может привести к развитию серьёзных осложнений.
Симптоматика
В этом случае сложно выделить общую клиническую картину, так как характер симптоматики будет зависеть от основного заболевания.

Боль в подошве стопы может указывать на развитие остеопороза или артрита, что характеризуется следующей клинической картиной:
- боль может беспокоить человека даже в состоянии покоя, при надавливании на пятку болевые ощущения могут усиливаться;
- в утреннее время может наблюдаться скованность в суставах, онемение пальцев ног;
- повышенная утомляемость , даже при непродолжительной двигательной активности;
- боль в пальцах нижних конечностей может усиливаться после длительной нагрузки или продолжительного бездействия;
- общее недомогание;
- нарушение цикла сна;
- ухудшение трудоспособности.
Если отеки осматривать визуально, легко обнаружить, что пораженный участок опух. Область, подвергшаяся отеку, значительно увеличивается в размере.
Часто изменению подвергается цвет кожного покрова, становится синюшным. Отек не исключает болезненных ощущений в районе пальцев ног.
Отекание вызывает тяжесть и дискомфорт, сопровождаемый болью.
Если отек располагается сверху стоп, распространяется и на лодыжки. Чтобы избежать неприятных симптомов, их прогрессирования, следует обратиться к доктору, который выявит причину заболевания, поможет устранить недомогание.
Если нога в подъеме болит, пациент отмечает такие симптомы:
- Отек ;
- Припухлость в месте поражения;
- Кожа приобретает синюшный оттенок;
- Возможны болезненные ощущения в области пальцев;
- Через время отек распространяется на лодыжку;
- Высокая местная температура.
Через время симптомы начинают прогрессировать, поэтому обязательно запишитесь на прием к терапевту.
Диагностика ишиаса
Почему болят стопы, может сказать только квалифицированный медицинский специалист, после проведения обследования. В первую очередь проводится тщательный объективный осмотр больного, с выяснением жалоб и сбором анамнеза заболевания и жизни. Для постановки диагноза и назначения корректного курса лечения могут назначаться такие диагностические методы:


Артроскопия голеностопного сустава
- рентгенография поражённой конечности;
- ультразвуковое исследование сустава;
- МРТ;
- сцинтиграфия;
- артроскопия;
- миелография;
- контрастная дискография;
- электроспондилография.
Точную программу диагностики назначает врач на основании собранного анамнеза и текущей клинической картины.
Поскольку боль на вершине стопы может быть признаком многих различных проблем, для постановки диагноза врач изучает историю болезни человека, а также проводит медицинские тесты.
Диагностика может включать в себя физическое обследование стопы, рентген, МРТ или других сканирований. Также могут потребоваться анализы на диабет, подагру и другие заболевания.
Лечение будет зависеть от основной причины боли.
Лечение
Базисная терапия будет полностью зависеть от поставленного диагноза и этиологии первопричинного фактора. Консервативное лечение не всегда целесообразно, в некоторых случаях может потребоваться проведение операции.
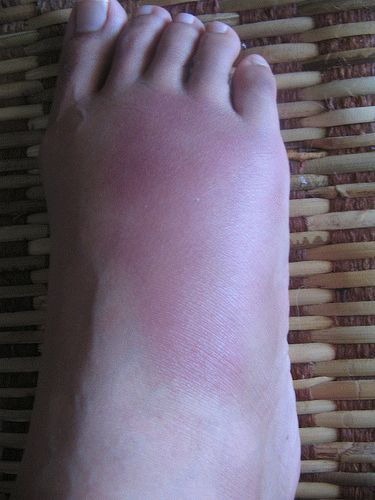
Медикаментозное лечение может включать в себя такие препараты:
- нестероидные противовоспалительные;
- обезболивающие;
- противоотечные;
- антикоагулянты — при гематомах;
- улучшающие кровоснабжение;
- витамины и микроэлементы.
Кроме медикаментозного лечения, врач может назначить физиотерапевтические процедуры, курс мануальной терапии, лечебную физкультуру.
В некоторых случаях может понадобиться коррекция рациона, так как лишний вес также негативно сказывается на функционировании опорно-двигательного аппарата.
Если лечение будет начато своевременно, то серьёзных осложнений можно избежать. В противном случае возможно развитие сопутствующих заболеваний, которые в итоге приводят к инвалидности.
Определением причины боли в верхней части ступни и лечением этого состояния занимается ревматолог, а если имеется четкая связь с травмой, то травматолог-ортопед.
После всестороннего обследования назначается наиболее оптимальная схема лечения, которой следует неукоснительно придерживаться, чтобы остановить прогрессирование заболевания и избежать тяжелых осложнений.
В зависимости от причины болезненности сверху стопы терапевтическая тактика может претерпевать некоторые изменения:
- При аутоиммунных заболеваниях (ревматоидный артрит, ревматизм, системная красная волчанка и другие) показан длительный прием кортикостероидов и цитостатиков.
- При псориатическом артрите показано постоянное наблюдение у дерматолога.
- Если боль сверху ступни вызвана инфекционными причинами, то назначается антибактериальная терапия.
В качестве средства первой помощи, если ближайшая запись к врачу возможна только через несколько дней, допустимо применение противовоспалительных мазей, прикладывания пакета со льдом (обязательно обернутого полотенцем) к ноге, а в случае сильной боли – недолгий прием обезболивающих препаратов.
Важно обеспечить покой стопе, поскольку дополнительная нагрузка лишь усугубит состояние.
Если на стопе появляется довольно плотная шишка, которая начинает разрастаться и болеть, то, скорее всего, у вас гигрома стопы. Это доброкачественное образование, которое является скоплением жидкости и слизи в подкожной области.
Как правило, ее развитие вызывает неудобная обувь или большие нагрузки на ноги. Поначалу это новообразование не беспокоит пациента, но в дальнейшем, при надавливании или во время движения, может ощущаться тупая боль в стопе.
Лечение данного заболевания зависит от степени разрастания опухоли. При ее сильном увеличении показано хирургическое иссечение гигромы.
Если же она небольшая, то больному прокалывают уплотнение и выкачивают содержимое, а в образовавшуюся полость вводят склерозирующие препараты и накладывают сдавливающую повязку.
Универсального метода для лечения фасцита не существует. Как правило, для облегчения состояния применяют симптоматические средства в виде обезболивающих препаратов, например, «Адвил» или «Ибупрофен».
Чтобы снять отечность, врачи советуют прикладывать к подошвам лед или холодные компрессы, ограничивать нагрузку на ноги, избегать твердых поверхностей и несколько раз в день выполнять упражнения для растяжки голени.
А особенное внимание этому нужно уделять утром, только проснувшись.
В тяжелых случаях развития этой болезни применяется хирургическое вмешательство, которое предполагает отделение связки фасции от пяточной кости, что не даст ей впоследствии тянуть кость, причиняя боль в стопе при ходьбе.
Такое вмешательство делается при помощи микрохирургических инструментов через два небольших разреза на ноге.
Как правило, основной задачей при лечении остеоартрита является замедление развития заболевания и уменьшение боли. Очень важно, чтобы лечение способствовало сохранению подвижности пораженных суставов.
Для этого применяют массажи стопы, специальные упражнения, физиотерапевтические процедуры, ванны для ног. В качестве лечебных препаратов принимают противовоспалительные средства, способные уменьшить боль в стопе ноги.
В случае деформирующего артроза применяется хирургический метод лечения, при котором удаляются костные разрастания или протезируется поврежденный сустав.
Если пациент успеет обратиться за медицинской помощью еще в период сковывающих ощущений в ногах по утрам, то лечение ревматоидного артрита будет наиболее эффективным.
Как правило, больному назначают нестероидные противовоспалительные препараты. Они действуют именно на воспалительный процесс, вызывающий боль в стопе, и с первых дней приема дают хороший лечебный эффект. Самым эффективным из них считается препарат «Диклофенак форте».
Еще одна важная составляющая лечебного комплекса – это гормональные препараты (например, «Преднизолон»), которые имеют более мощное противовоспалительное действие.
Но следует учесть, что препараты в каждом случае должны быть подобраны только врачом.
Кроме того, пациенту придется пересмотреть свою диету и уделять время физическим упражнениям, специально разработанным для таких больных.
Первоочередная задача лечения – это уменьшение боли. Но часто для того, чтобы восстановить работу пораженного сустава, применяется хирургическое вмешательство. Это так называемый метод эндопротезирования, позволяющий избавить пациента от постоянных болевых ощущений и хромоты.
Для эффективного облегчения состояния больного ишиасом требуется восстановление нормальных обменных процессов в межпозвонковом пространстве, высвобождение зажатых нервных корешков и устранения спазмов.
Для этого используются методы мануальной терапии, точечного массажа и иглоукалывание. Хорошие результаты дает электрическая стимуляция мышц.
Кроме того, больному предлагается ношение специальных фиксирующих поясов.
Но все чаще врачи прибегают к хирургическим методам лечения заболевания.
Профилактика плоскостопия
Полностью исключить риск развития этого заболевания можно, если применять на практике следующие рекомендации:

- носить только удобную, правильную, с точки зрения ортопедии, обувь;
- своевременно лечить все инфекционные заболевания и другие патологические процессы;
- правильно питаться;
- соблюдать режим дня;
- выполнять умеренные физические нагрузки.
Кроме этого, следует помнить о важности систематического профилактического медицинского осмотра.
Чтобы не допустить развития названного дефекта, нужно еще в детском возрасте обязательно обратить внимание на наличие сколиоза и лечить его.
Важно следить за своим весом, правильно подбирать обувь – подошва должна быть мягкой, а каблук небольшим, регулярно делать массаж стопы и выполнять специальный комплекс упражнений. Помогает предупредить развитие плоскостопия и уменьшить боль в стопе, если оно уже есть, ношение ортопедических стелек.
Если вы будете следить за своим весом и периодически давать отдых ногам, особенно при работе стоя, то приобретенное плоскостопие минует вас.
Как видите, список патологических изменений, которые вызывают боль в стопе ногиили выше, довольно большой, симптомы серьезны, а последствия могут привести к инвалидности.
Но для того чтобы избежать этих пугающих моментов, достаточно соблюдать элементарные правила жизни. Помните, ноги все время испытывают нагрузку, не увеличивайте ее! То есть:
- следите за весом;
- не носите неудобную обувь (долой высокий каблук и плоскую подошву!);
- вовремя лечите травмы ног;
- избегайте больших нагрузок на нижние конечности;
- делайте регулярный массаж стоп;
- введите в привычку упражнения для ног.
Все эти профилактические мероприятия помогут вам долго оставаться «на ногах» в прямом и переносном смысле. Будьте здоровы!




