Раньше считалось, что описанные врачом Хаглундом наросты на пяточной кости, являются проявлением других заболеваний (ревматоидного артрита, деформирующего остеоартроза, разрастания пяточной шпоры и так далее).
После проведения научных исследований, специалисты пришли к выводу, что подобные образования появляются выше ахиллова сухожилия и не всегда связаны с другими патологиями опорно-двигательного аппарата.
Статистический анализ говорит о том, что в 70-80% случаев неясной боли в области пятки, выставляется диагноз апофизит пяточного бугра. Поэтому в данный момент, врачи внесли деформацию Хаглунда в реестр МКБ-10 как самостоятельную патологию, требующую подбора индивидуального лечения.
Что такое пяточный апофизит?
Пяточная кость является основной опорной конструкцией и самой массивной костной структурой стопы. Кроме того, в пяточной области прикрепляется ахиллово сухожилие, которое обеспечивает все сгибательные движения нижней конечности.
При развитии патологии в апофизе (костный отросток рядом с эпифизом), к которому крепятся связки и мышцы, развивается асептическое воспаление, омертвение и разрушение костной ткани.
На фоне воспалительного процесса запускаются компенсаторные реакции, призванные уменьшить воспаление и восстановить повреждение.
Однако иногда эти реакции приобретают патологический характер с образованием хряща неправильного типа.
Со временем на нем оседают соли кальция, образуя острые костные наросты, которые травмируют окружающие ткани и вызывают сильный болевой синдром.
Через несколько месяцев от начала патологического процесса можно наблюдать утолщение ахиллово сухожилия и появление отечности по задней поверхности ноги. Конечным проявлением болезни является плотная шишка с тестоватой консистенцией и болезненностью при пальпации.
Причины появления
Самыми частыми факторами риска для развития болезни Хаглунда является периодическая или постоянная травматизация с воспалением сухожилия. Причины, приводящие к воспалению:
- избыточная масса тела (увеличивает нагрузку на голеностоп);
- неправильная постановка стопы (плоскостопие различных типов, косолапость);
- искривление голеней (варусный или вальгусный тип);
- растяжение, разрывы связок;
- переломы костей;
- хронические заболевания опорно-двигательной системы;
- нарушение метаболизма;
- неправильно подобранная обувь: узкая, давящая или на высоком неустойчивом каблуке.
Важную роль в деформации играет нарушение питания костной ткани. Из-за нарушения минерального или любого другого обмена, не удается получить все важные элементы.
Кости реагируют на это резорбцией (разрушением ткани по типу остеопороза), перестраиванием костных зон, развитием перегородок между ними и отложением солей кальция.
Остеодистрофия появляется при: плохом питании (с малым количеством кальция и микроэлементов), заболеваниях ЖКТ (нарушается всасывание веществ), эндокринных патологиях (гиперпаратиреоз, тиреотоксикоз), ангиопатиях, хронических интоксикациях.
Апофизит возникает в период интенсивного роста организма. Наиболее подверженная патологии возрастная группа – дети и подростки от 5 до 15 лет. Главные причины:
- высокоинтенсивная нагрузка (продолжительный бег и прыжки, активные занятия спортом);
- ежедневные микротравмы сухожилия и пяточной кости на фоне физических нагрузок;
- наследственная предрасположенность в виде генетических заболеваний соединительной ткани;
- медленное образование ядер окостенения в период роста;
- нарушение трофики костей и связок;
- климатические особенности (регионы с малым количеством солнечного света).
Важно отметить, что во время развития скелета в организме ребенка происходит постепенное замещение хрящевой ткани на костную в течение первых 7 лет жизни.
Клинические проявления
Типичная симптоматика – появление наростов на задней поверхности пятки, которые возможно пропальпировать через кожу и мягкие ткани голеностопного сустава (как на фото).
Степень выраженности симптомов будет зависеть от того, насколько серьезен процесс и как давно он развивается. Первые проявления заболевания и внешняя клиника:
- болезненность задней поверхности пяточной области после интенсивной нагрузки, во время ходьбы или бега, при опоре на больную ногу (на более запущенных стадиях боль появляется и в покое). Дети часто жалуются, что болит пятка;
- болевые ощущения при пальпации, при контакте с обувью;
- пациент старается щадить ногу и не наступает на пятку;
- изменение цвета над пораженной областью (покраснение вокруг голеностопного сустава);
- локальное повышение температуры — горячая кожа на ощупь;
- отечность (припухлость) тканей сзади пятки, очень хорошо заметна разница со здоровой ногой;
- ухудшение общего самочувствия.
На более поздних этапах отмечается ограничение подвижности ноги, сложности в сгибании и разгибании конечности и острый болевой синдром.
При рентгенологическом исследовании врачи отмечают ряд признаков:
- неоднородная или пятнистая структура пяточной кости;
- в костной ткани определяются очаги разрежения (уменьшения плотности ткани);
- определяются пятна из солевых отложений;
- смещение краевых костных фрагментов;
- образование щели между костью пятки и апофизом.
Нормальный пяточный бугор должен быть однородным с 3 или 4 ядрами окостенения, разделенными хрящевыми пластинками.
Диагностический поиск
Определением данного заболевания занимается врач-травматолог, хирург, подиатр (специалист по стопам) или ортопед. Доктора этих специальностей имеют все необходимые знания для постановки верного клинического диагноза и подбора необходимой терапии. Диагностика заключается в проведении:
- сбора жалоб и анамнеза заболевания (очень важно знать с чего началось заболевание, каким образом оно развивалось и какие меры были приняты пациентом);
- осмотра пораженной конечности (пальпация, проверка объема движений);
- лабораторных методов (для выявления признаков воспаления – клинический анализ крови, биохимия, общий анализ мочи);
- инструментальных исследований (рентген, ультразвуковое исследование, компьютерная или магнитно-резонансная томография).
Самым информативным методом является МРТ-диагностика. При проведении данного обследования можно поставить точный клинический диагноз и исключить другие болезни (например, артрит, туберкулез костей, фасциит, бурсит, подагру и другие).
Лечение
После подтверждения наличия заболевания, доктор назначает комплексное лечение. Оно может быть консервативным или сочетаться с проведением хирургических вмешательств и реабилитационными методами.
Терапия наростов Хаглунда зависит от стадии патологии и состояния организма человека. При этом лечение апофизита пяточной кости у ребенка не отличается от терапии взрослых.
Методы консервативного лечения
Чаще всего заболевание протекает в легкой форме и не требует постоянного врачебного контроля, поэтому таких пациентов не госпитализируют в стационар. После постановки диагноза врач подбирает схему лечения, которой пациент должен придерживаться.
Консервативная терапия включает в себя этиологическое и симптоматическое лечение: использование антибиотиков (цефалоспорины третьего и четвертого поколения, макролиды), нестероидных противовоспалительных средств для уменьшения симптомов воспаления и боли (Кетонал, Кеторолак, Ибупрофен), простых анальгетиков.
Кроме того, обязательным является обеспечение покоя свода стопы (перевязки эластичным бинтом) для более быстрого заживления. После снятия острого процесса переходят к лечебной гимнастике, ортопедической обуви и массажам.
Лечение народными средствами
Использование средств народной медицины является хорошим дополнением к консервативному лечению. Например, отлично справляются с болевым синдромом различные ванночки для ног (из морской соли, с отварами из хвойных иголок и ромашки, можжевельника).
Компрессы из аптекарской желчи оказывают разогревающее действие, улучшают кровообращение и питание тканей. Необходимо помнить, что лечение деформации Хаглунда народными средствами как единственный метод воздействия может привести к распространению процесса за пределы одной конечности и ухудшить состояние больного.
Перед тем как приступить к применению народных средств важно проконсультироваться с врачом.
Важно! Методы народной медицины не имеют доказанной эффективности и безопасности, в связи с чем, не должны использоваться в качестве единственного метода лечения.
Хирургическое лечение и реабилитация
Операция проводится в случае тяжелой деформации пяточной кости. В таких ситуациях проводят клиновидную резекцию бугра костной структуры и удаляют все тканевые разрастания. Если заболевание протекает без осложнений, то применяют малотравматичный метод — эндоскопическое удаление наростов.
К реабилитационным мерам относят: ношение ортопедической обуви со съемными стельками, лечебную физкультуру (пассивные и активные движения в голеностопном и коленном суставе), физиотерапевтические методы лечения (лазеротерапия, магнитолечение, электрофорез и так далее), рефлексотерапию и массаж.
Предупреждение патологии
Для предупреждения развития патологии, доктора советуют соблюдать ряд рекомендаций. Профилактика включает в себя:
- выполнение комплекса специальных упражнений с чередованием режима нагрузок и отдыха;
- детям запрещено поднимать тяжелые предметы;
- необходимо избегать переутомления;
- рациональное сбалансированное питание (больше орехов, зелени, овощей и фруктов, снижение потребления мучного и сладкого);
- прием витаминов и минералов курсами, чаще всего в виде комплексных добавок – Компливит и др.;
- ведение здорового образа жизни (отказ от вредных привычек, режим дня, полноценный сон);
- если есть плоскостопие, необходимо приобрести специальные ортопедические стельки;
- ограничение ношения обуви на высоком каблуке (некоторые врачи рекомендуют отказаться от шпилек и носить обувь с каблуком не выше 4 сантиметров);
- применение ванночек для ног.
Выполнение этих советов позволяет снизить риск развития патологии, вероятность рецидива воспаления и избежать повторного появления наростов.
Заключение
Пяточный апофизит — серьезное заболевание, способное привести к деформации и разрушению пяточного бугра. Наиболее часто заболевание отмечается у детей от 3 до 8 лет и подростков до 15 лет. Болезнь имеет благоприятный прогноз при условии выполнения всех принципов лечения и рекомендаций врача. При попытках самостоятельного лечения, патология прогрессирует, нарушая функции опорно-двигательного аппарата.
 Деформация Хаглунда — патологическое разрастание пяточной кости, которое провоцирует развитие болевого синдрома. При этом происходит воспаление мышц и связок, окружающих пораженную область. Чаще всего данное заболевание встречается у представительниц женского пола, которые увлекаются ходьбой на высоких каблуках. По клинической картине диагноз удается поставить не всегда, так как симптоматика не является уникальной.
Деформация Хаглунда — патологическое разрастание пяточной кости, которое провоцирует развитие болевого синдрома. При этом происходит воспаление мышц и связок, окружающих пораженную область. Чаще всего данное заболевание встречается у представительниц женского пола, которые увлекаются ходьбой на высоких каблуках. По клинической картине диагноз удается поставить не всегда, так как симптоматика не является уникальной.
Анатомия и причины появления деформации
Задние отделы стопы состоят из таких элементов: пяточная кость, ахиллово сухожилие и синовиальная сумка (мешочек, наполненный суставной жидкостью). Если конечность функционирует нормально, то все его составные части скользят нормально, кости не трутся друг о друга, мягкие ткани не повреждаются.
Болезнь Хаглунда возникает вследствие того, что сдавливается область между пяточной костью и ахилловым сухожилием. Выделяются такие причины появления проблемы:
- постоянная ходьба на внешней или внутренней стороне стопы;
- ненормальная длина ахиллова сухожилия;
- высокий свод стопы.
Заболевание может без видимых проявлений развиваться в течение длительного времени. Так как при излишнем давлении повреждается и синовиальная сумка, признаки воспалительного процесса становятся ярче.

Симптомы
Болезнь Хаглунда проявляется только в том случае, если нарост стал большим и он нарушает нормальное функционирование стопы. Можно выделить такие симптомы:
- болевой синдром в области крепления ахиллова сухожилия к пяточной кости;
- отек в месте поражения конечности;
- покраснение кожных покровов;
- повышение местной температуры;
- шишка на задней части пятки.
Признаки экзостоза пяточной кости могут проявляться на одной ноге или обеих конечностях одновременно. В некоторых случаях функции стопы не нарушаются совсем, а прогрессирование патологии происходит настолько медленно, что человек годами не подозревает о ее наличии.

Диагностика деформации Хаглунда
Для того чтобы вовремя выявить болезнь Хаглунда, пациенту нужно обратиться к врачу при подозрении на повреждение пятки. Специалист соберет анамнез, проведет внешний осмотр поврежденной области. Также пациенту назначаются следующие диагностические мероприятия:
- Рентгенография. Она позволяет определить размеры и изменения в костном выступе, степень деформации стопы.
- КТ и МРТ. Такое исследование позволит послойно рассмотреть пораженную область и оценить характер изменений в костных структурах. Также методики дают возможность выяснить причину появления патологии.
- Сонография. Такое мероприятие направлено на диагностику ахиллова сухожилия.
Если диагноз установлен точно, необходимо незамедлительно начинать борьбу с проблемой. Проведение терапии на ранних этапах развития болезни позволит обойтись только лекарственными препаратами без хирургического вмешательства.

Лечение деформации Хаглунда
Терапия патологии направлена на быстрое устранение воспалительного процесса и его проявлений, дискомфорта при ходьбе, восстановление двигательной функции в полной мере. Чаще всего для этого применяются медикаментозные средства, в особенно тяжелых случаях без оперативного вмешательства обойтись не получится.
Консервативная терапия
Пяточный экзостаз лечить нужно комплексно. На время терапии нужно отказаться от обуви с задниками, а отдать предпочтение ортопедическим изделиям. Кроме того, человеку придется применять такие лекарственные препараты:
- НПВС: Вольтарен, Долобене.
- Обезболивающие средства: Кеторал, Найз.
- Гормональные препараты в виде суставных инъекций: Дипроспан.
Указанные лекарства используются в нескольких формах: пероральной (таблетки) и для местного применения (гели и мази). Если человек физически активен, а на указанную область постоянно оказывается давление, то для устранения последствий используется ортопедический ортез на голеностоп. При усилении дискомфорта после ходьбы к месту повреждения прикладывается лед.
Для улучшения терапевтического воздействия требуется ношение ортопедических стелек, а также физиотерапевтические процедуры: магнитная, лазерная, ударно-волновая терапия, массаж.

Народное лечение
Справиться с заболеванием можно и при помощи народных средств, если они будут применены в комбинации с лекарственными препаратами на ранних стадиях развития заболевания. Дополнительно требуется проконсультироваться с врачом. Полезными будут такие рецепты:
- Масло можжевельника, эвкалипта и розмарина. Эти средства можно втирать в пораженную область.
- Ножные ванны. В 5 л горячей воды добавляется йод (несколько капель), 200 г хвои, морская соль, настой ромашки. Принимать ванну следует 20 минут.
- Сырой картофель. Он применяется в виде аппликаций. Овощ нужно натереть, нанести кашицу на бинт и приложить к ноге. Дополнительно стопа обматывается пищевой пленкой. Аппликация держится на ноге всю ночь. Курс терапии длится 2 недели.
- Тертый чеснок или редька. Масса выкладывается на марлю и фиксируется на пораженном месте, утепляется пищевой пленкой.
- Хозяйственное мыло. Брусок надо измельчить и размочить в воде. Полученной кашицей следует смазать костный выступ. Через 15 минут мыло смывается теплой водой.
- Настой прополиса с маслом. Пропорции смеси 1:7. Принимать ее нужно по 1 ч.л. до еды. Курс терапии — 2 недели.
- Камфорное масло. Оно втирается в пяточную кость, после чего нанести йодную сетку.
- Чернослив. Небольшое количество фруктов среднего размера проварить до такой степени, чтобы они стали очень мягкими. Далее, чернослив разрезается на 2 дольки и внутренней стороной прикладывается к пятке.
Лечение народными средствами составляет 2-3 месяца. При занятиях спортом нужно избегать нагрузки на пятку.

Операция
Иногда синдром Хаглунда требует хирургического вмешательства. Оно необходимо при неэффективной консервативной терапии. Методика вмешательства подбирается в зависимости от степени тяжести патологии.
Открытое оперативное вмешательство
Техника проведения предусматривает частичное удаление лишнего объема пяточной кости. Проводится оно с применением общего наркоза. Доступ к проблемному месту задний или боковой. Мягкие ткани разрезаются слой за слоем, после чего врачи добираются до пяточной кости.
Лишний фрагмент удаляется при помощи пилы или долота. Устранить нужно и синовиальную сумку, иначе воспаление разовьется снова.
Открытая операция имеет некоторые недостатки: неэстетичность кожи, высокая чувствительность рубца. Период реабилитации в этом случае продолжительный. Вследствие такого вмешательства может разорваться ахиллово сухожилие или случиться перелом пяточной кости. Данная процедура нередко приводит к тугоподвижности стопы.
После операции пациент может самостоятельно передвигаться только на костылях, так как нагрузка на поврежденную конечность должна быть снижена. После процедуры пациент должен принимать обезболивающие лекарства и антибиотики. Перевязки осуществляются до той поры, пока не заживет раневая поверхность. Швы разрешается снять уже через 10-14 дней.
Эндоскопическое вмешательство
Данная техника является малоинвазивной. Так как удаление проводится через небольшие проколы, поэтому заживление происходит быстро, а процесс реабилитации сокращается.
Проводить такую процедуру можно под общим и местным наркозом. Стопа при этом должна находиться умеренно согнутой. Сначала на ноге делается разметка. Дальнейшая процедура проводится при помощи артроскопа. Сперва производится удаление бурсы, а потом и самого нароста.
После операции поврежденная область обрабатывается антисептиком. Контроль за ходом вмешательства производится визуально, а также при помощи рентгена.

Реабилитация
После операции нельзя сразу нагружать обработанную конечность. Следует также правильно и своевременно принимать назначенные врачом лекарства. Принимать ванну, ходить в сауну или бассейн нельзя на протяжении нескольких последующих недель.
Для ускорения процессов восстановления используются физиотерапевтические процедуры: магнитное и лазерное лечение. Длительность реабилитации колеблется от 2 недель до 3 месяцев.
Профилактика
Для того чтобы предупредить развитие такого заболевания, необходимо соблюдать такие меры профилактики:
- Носить обувь с мягкими задниками, отказаться от высоких каблуков.
- При диагнозе «вальгусная деформация стоп», человеку необходимо использовать ортопедические стельки или обувь.
- Если свод стопы слишком низкий, то человеку придется носить обувь на каблуке до 4 см.
При деформации Хаглунда не стоит заниматься самолечением. Своевременное обращение к врачу позволит избежать оперативного вмешательства.
Заболевания
Операции и манипуляции
Истории пациентов
Болезнь Хаглунда – патологическое костное разрастание в области пяточного бугра, приводящее к развитию болевого синдрома и воспалительных изменений мягких тканей в пяточной области. Как и многие прочие деформации стопы чаще встречается у женщин, любящих покрасоваться на лабутенах. Задник обуви на высоком каблуке образует зону давления по задне-наружной поверхности пяточного бугра и приводит к сдавлению мягких тканей и синовиальной сумки расположенных между ахилловым сухожилием и пяточной костью.

Но нередко этот недуг развивается и у мужчин, носящих классические ботинки с жёстким задником. Собственно говоря, впервые болезнь Хаглунда была описана Patrick Haglund в далёком 1927 году на примере мужчин, играющих в гольф, так как традиционная обувь для гольфа выполнена из сильно дублёной кожи. Любая обувь с жёстким задником, малоразмерная или тесная обувь, особенно вкупе с большими физическими нагрузками могут привести к развитию Болезни Хаглунда. Помимо жёсткой обуви важное значение в формировании болезни Хаглунда играют высокий подъём стопы, варусное отклонение пяточной кости, укорочение ахиллова сухожилия.

Как часто бывает в медицинском сообществе, термин «болезнь Хаглунда», хотя и является широко распространённым, не является корректным. В настоящее время принято выделять Деформацию и Синдром Хаглунда. Под деформацией Хаглунда понимается хронически увеличенные задне-верхная и латеральная пяточные области с периодическими болевыми обострениями, а под синдромом Хаглунда – боль, обусловленную воспалением в ретрокальканеальной сумке, ахилловом сухожилии и поверхностной сумке ахиллова сухожилия, которая может не сопровождаться костным разрастанием.
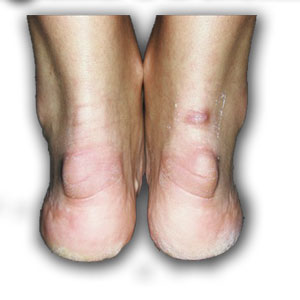
Синдром Хаглунда является одной из частых причин болей в области ахиллова сухожилия и пятки. Диагноз не всегда удаётся поставить по клинической картине, так как многие другие заболевания этой локализации имеют схожую симптоматику, а костная деформация может быть не сильно выражена. Так изолированный ретрокальканеальный бурсит, инсерционный тендинит ахиллова сухожилия, системные заболевания, такие как синдром Рейтера и ревматоидный артрит могут сопровождаться той же симптоматикой. Соответственно и лечение в этих случаях потребуется совершенно иное.
– «шишка» на задней поверхности пятки.
– боль в области места пикрепления ахиллова сухожилия к пяточному бугру.
-отёчность в нижней трети ахиллова сухожилия и его места прикрепления.
-покраснение в нижней трети ахиллова сухожилия и его места прикрепления.
-все вышеперечисленные симптомы могут наблюдаться как на одной так и на обеих стопах.
Высокий подъём, или высокий свод (pes cavus) может быть одной из причин развития болезни Хаглунда. Так как ахиллово сухожилие прикрепляется к задней поверхности пяточного бугра, то изменение горизонтальной оси пяточной кости приводит к его натяжению и избыточному травмированию во время ходьбы.
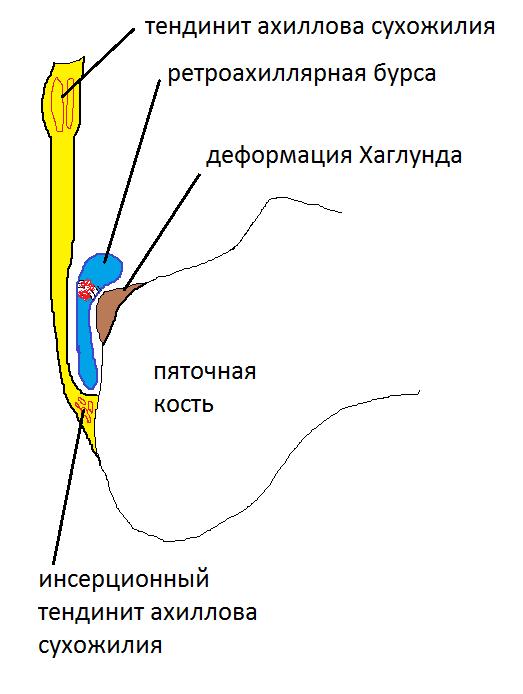
Из за постоянной травматизации пяточной кости ахилловым сухожилием может развиваться костное разрастание, а ретроахиллярная синовиальная сумка становится воспалённой.
Второй причиной развития болезни Хаглунда может быть ригидное, плотное, укороченное ахиллово сухожилие. К этому могут приводить как анатомические особенности, так и тендинит или тендиноз самого ахиллова сухожилия.
Ещё одной причиной развития болезни Хаглунда является варусное положение пяточной кости. В норме человеческой стопе свойственен небольшой физиологический вальгус, то есть пяточный бугор откланяется немного кнаружи от продольной оси голени.
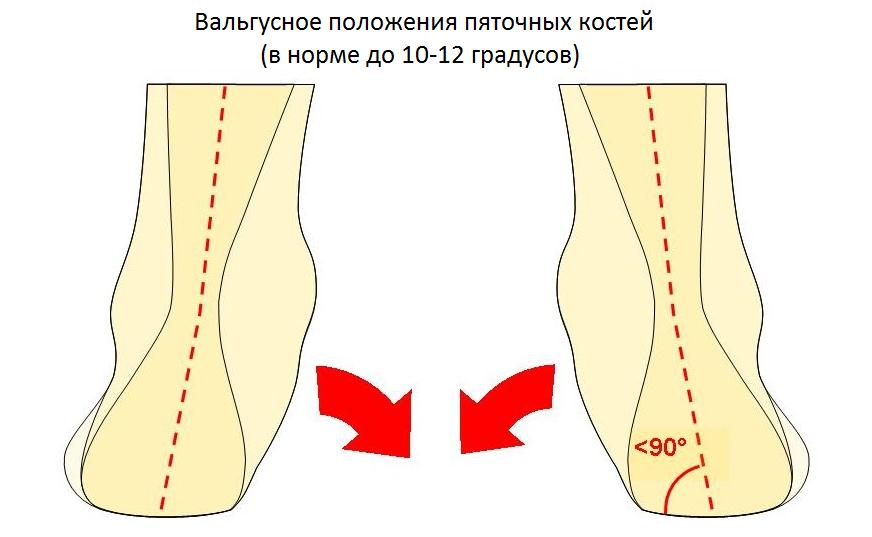
При варусном положении пяточной кости наружная часть пяточного бугра приходит в конфликт с сильно натянутым и трущимся о него ахилловым сухожилием, что в конечносм счёте приводит к формированию костного остеофита в данной области.
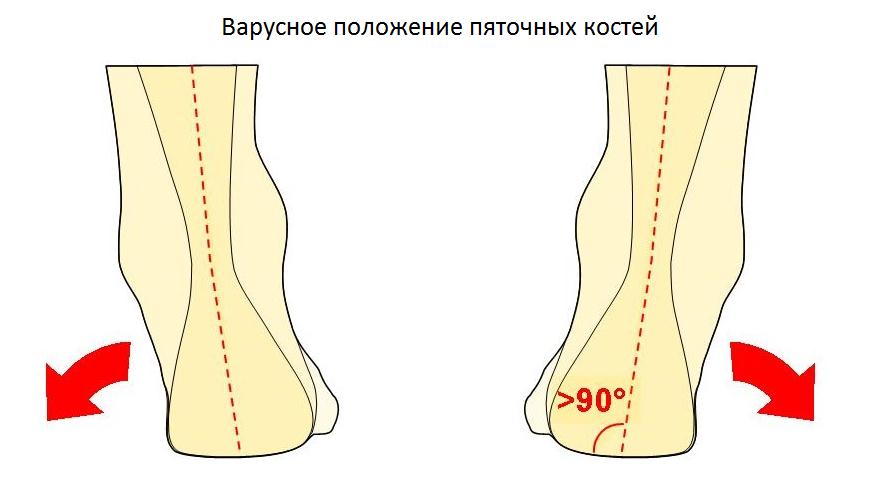
Диагностика болезни Хаглунда помимо клинической картины включает рентгенографию, УЗИ и в затруднительных случаях МРТ.
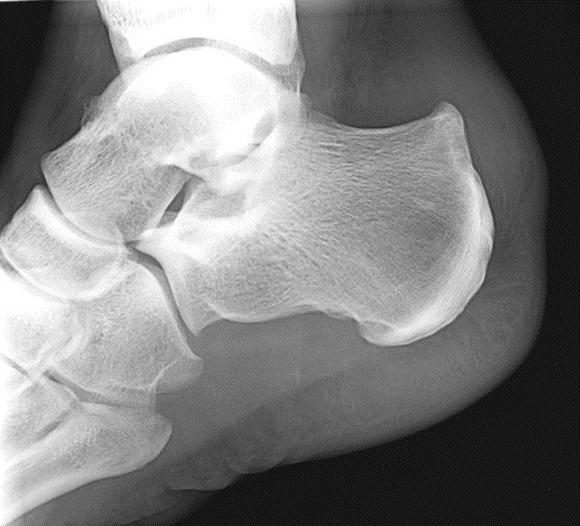
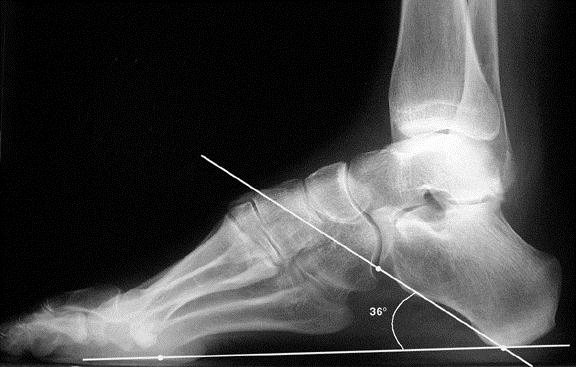
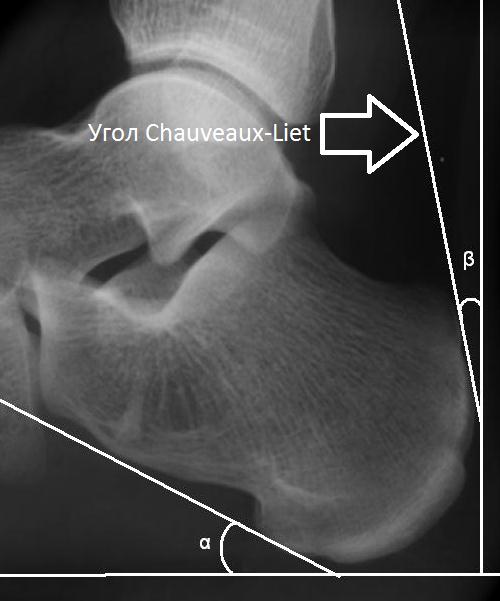
Рентгенография при болезни Хаглунда. При рентгенографии можно обнаружить характерное костное разрастание по задне-наружной поверхности пяточного бугра, исчезновение треугольника Кегера из-за ретроахиллярного бурсита (просветление позади ахиллова сухожилия), утолщение тени ахиллова сухожилия свыше 9 мм на 2 см выше края пяточного бугра из-за тендинита, увеличение угла Chauveaux-Liet меньше 12 °.
УЗИ (сонография) исследование ахиллярной области позволяет выявить признаки ретроахиллярного бурсита, инсерционного тендинита ахиллова сухожилия и саму деформацию Хаглунда.
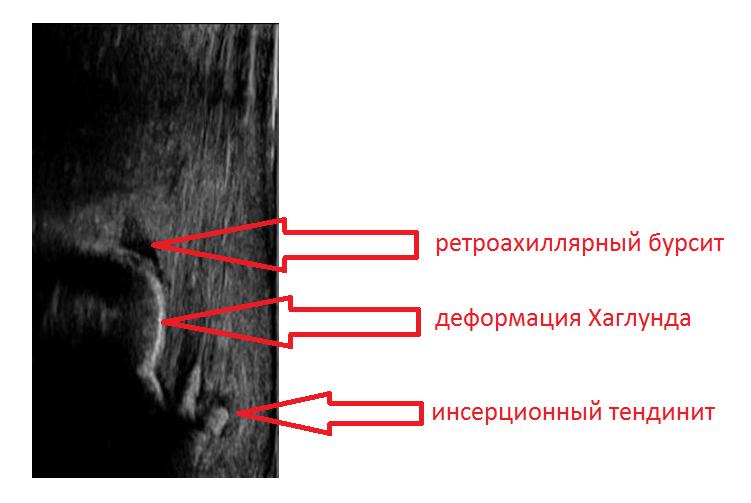
МРТ является вспомогательным методом используемым в затруднительных случаях. Позволяет визуализировать утолщение и изменение сигнала в толще ахиллова сухожилия, ретрокальканеальный и ретроахиллярный бурсит, отёк костного мозга в области пяточного бугра. Позволяет дифференцировать болезнь Хаглунда от запущенных случаев инсерционной тендинопатии ахиллова сухожилия и ретроахиллярного бурсита.
Консервативное лечение направлено на снятие острого воспаления в ретроахиллярной синовиальной сумке и предотвращение её травматизации в будующем за счёт ношения ортопедической обуви. Для купирования болевого синдрома и снятия воспаления может быть выполнено введение ГКС длительного действия в смеси с наропином или маркаином в область ретроахиллярной сумки. Эту манипуляцию можно выполнить под УЗИ контролем, но в большинстве случаев она не представляет никаких трудностей учитывая подкожное расположение ахиллова сухожилия. Нельзя вводить ГКС непосредственно в сухожилие так как это вызовет дегенерацию его волокон и в последующем может привести к его разрыву. После снятия острого болевого синдрома показано ношение обуви на 5 см каблуке с мягким задников или вовсе без него.
Нестероидные противовоспалительные препараты и местная криотерапия также способствуют уменьшению болевого синдрома при остром заболевании. При неэффективности всех вышеуказанных мероприятий может быть применена краткосрочная гипсовая иммобилизация.
Хирургическое лечение болезни Хаглунда в большинстве случаев сводится к удалению части пяточного бугра которая конфликтует с ахилловым сухожилием, удаления рубцовой ткани в области ретроахиллярной бурсы, синовэктомии дитсальной порции ахиллова сухожилия, а при выраженных изменениях самого сухожилия удаление дегенеративно изменённых тканей и при необходимости его пластика.
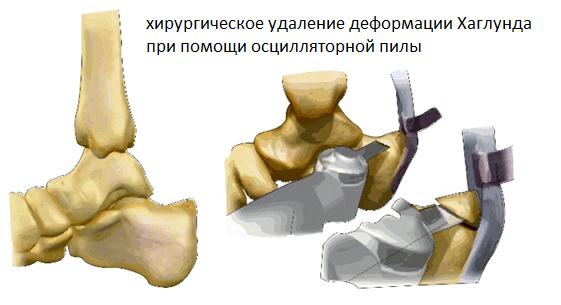
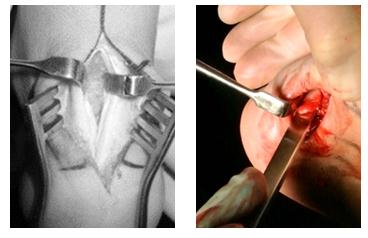
Для выполнения операции может использоваться медиальный, латеральный параахиллярный, трансахиллярный или же эндоскопический малоинвазивный доступ. При выполнении открытого вмешательства резекция деформации осуществляется при помощи осцилляторной пилы и кусачек Люэра. При этом легче проконтролировать полноту резекции как непосредственно визуально так и пальпаторно. Однако 3-4 см разрез выглядит менее косметично и сроки реабилитации составляют от 6 до 12 недель.
Для открытого хирургического лечения болезни Хаглунда используется трансахиллярный или параахиллярный доступ. В клинических исследованиях не получено значимой разницы в функциональных результатах в зависимости от используемого доступа.
При выполнении эндоскопической кальканеопластики на коже с обеих сторон от ахиллова сухожилия производятся точечные разрезы через которые вводятся камера и инструмент. Диаметр троакаров 4,5 мм, диаметр камеры и инструмента 3,5 мм. Это обеспечивает отличный косметический результат.
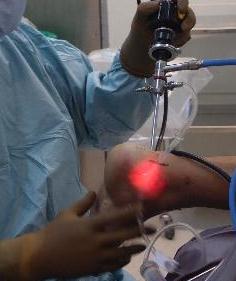
Сначала с латеральной стороны устанавливается артроскоп, затем под визуальным контролем в ретроахиллярную сумку вводится обычная игла, после её позиционирования выполняется второй разрез по игле с медиальной стороны ахиллова сухожилия. В медиальный порт также вводится троакар 4,5 мм, затем производится удаление ретроахиллярной бурсы при помощи абблятора и шейвера для улучшения визуализации.
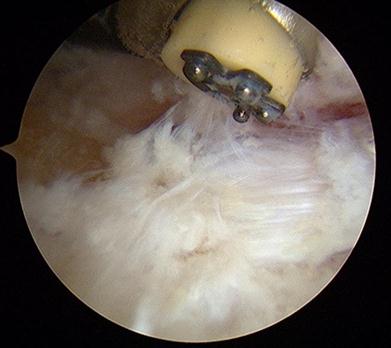
Слой периоста покрывающий деформацию Хаглунда также обрабатывается абблятором. Для определения места и степени импиджмента ахиллова сухожилия стопа переводится в положение максимальной дорсифлексии.
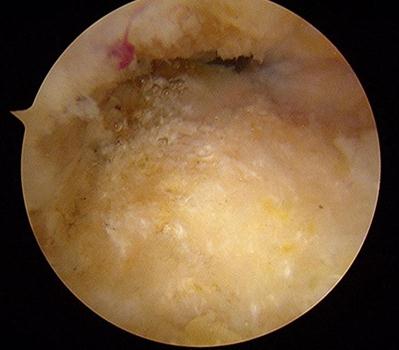
Далее выполняется удаление деформации Хаглунда при помощи артроскопического бура.
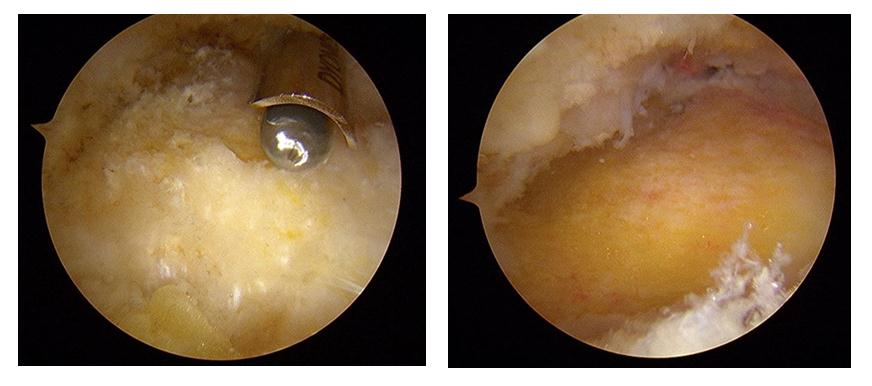
Контроль полноты удаления деформации выполняется рентгенологически.
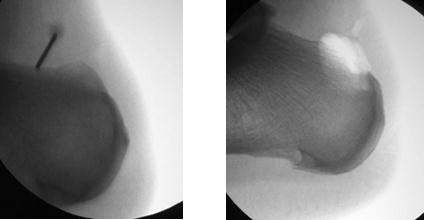
Из положительных моментов эндоскопического вмешательства можно выделить отличный косметический результат, более быструю реабилитацию. Из отрицательных моментов – в некоторых случаях крайне сложно оценить необходимый объём резекции деформации опираясь только на эндоскопическую картину.
Хирургическое лечение при болезни Хаглунда оказывается эффективно в 90 % случаев.

Никифоров Дмитрий Александрович
Специалист по хирургии стопы и голеностопного сустава.




