Многие сталкиваются с такой проблемой, как выросшая косточка сбоку стопы. При этом большой палец отклоняется от своего нормального положения, наклоняясь ближе к остальным пальцам, а косточка выпирает на наружную часть стопы. Такой недуг называется вальгусная деформация первого пальца стопы (или hallux valgus), он чаще других встречается среди всех болезней, связанных со стопой.
Из-за вальгусной деформации человек испытывает большие неудобства – во время ходьбы, обувания, даже находясь без движения: искривленные суставы вызывают болезненность.
 Молоткообразные пальцы на ногах
Молоткообразные пальцы на ногах
Если сразу не получить квалифицированную медицинскую консультацию, то данный недуг перерастет в более серьезные болезни – артрозы, артриты.
Автор статьи: Доктор Исаев
По каким причинам появляется вальгусная деформация
Вальгусная деформация, меняющая форму пальцев ног, в просторечье называется шишка на ноге. Провоцируется несколькими причинами, которые условно можно распределить на две группы:
- Наличие причин 1-й группы не обязательно ведёт к появлению вальгуса. Они проявляются лишь в определенных ситуациях, а именно:
- Тесная обувь, каблуки выше 6 см. Длительное пребывание ноги в неудобной, не свойственной ей позе вызывает стойкие искривления, которые и становятся причинами вальгусной деформации основания 1-го пальца стопы;
- наследственность;
- специфика физиологии стоп;
- преклонный возраст;
- поперечное плоскостопие;
- большой вес, оказывающий значительную нагрузку на стопу;
- заболевание артритом.
 При артрите развиваются деформации пальцев
При артрите развиваются деформации пальцев
- Вторая группа причин непосредственно приводит к патологии первого пальца на ноге. Ими является нарушенный обмен веществ, ослабленные суставы стоп. Все это ведет к неправильному расположению плюсневых костей и выпиранию шишки наружу.
По данным статистики, большинство пациентов, которым диагностируют вальгус, – женщины. Причины кроются в ношении обуви на высоком каблуке. В основном, патология встречается у людей из развитых стран, сопутствующими причинами являются недостаточная физическая активность и употребление в пищу «вредных» продуктов.
Как проявляется вальгус
Выяснив, что же такое вальгус, разберёмся, какими симптомами сопровождается его развитие.
Основным проявлением данного состояния является вырастающая косточка возле основания большого пальца на ноге. Вначале она едва заметна и не доставляет неудобств. С течением заболевания проявляются другие симптомы.
 Вальгусная деформация большого пальца стопы (hallux valgus)
Вальгусная деформация большого пальца стопы (hallux valgus)
- Выпячивание косточки на боковой поверхности стопы становится все заметнее.
- Появляется боль, отечность, краснота вокруг шишки.
- Происходит valgus (отклонение) первого пальца от его нормального положения в сторону, уменьшается его двигательная активность.
- Возникают мозоли.
- Присутствуют некомфортные ощущения во время движения.
Формы
Первая фаланга стопы при этой болезни деформируется постепенно, проходя несколько стадий. Учитывая это, valgus разделяют по степеням, которые различаются между собой углом наклона кости вбок. Выделяют 4 степени вальгусной деформации большого пальца стопы.
- Начальная стадия, при которой не чувствуется никаких неприятных ощущений, палец отклоняется на 15 градусов.
- Отклонение пальца составляет больше 20 градусов, визуально видны признаки деформации, появляется боль.
- Угол отклонения свыше 30 градусов. Расположенные рядом пальцы также подвергаются искривлению. Движения становятся ограниченными.
- Фаланги поворачиваются на 50 градусов. Изменения захватывают всю стопу, боли присутствуют постоянно.
 Ортопедический бандаж для косточки на большом пальце ноги
Ортопедический бандаж для косточки на большом пальце ноги
При двух первых степенях помогут интенсивные профилактические мероприятия. На последующих стадиях требуется безотлагательное лечение.
Вальгусная деформация стопы в детском возрасте
Вальгусная деформация первого пальца стопы у детей выражается плоскостопием. К признакам, указывающим на недуг, относится отказ от активных игр, быстрая усталость, боли в ножках при прогулках на большие расстояния, выворачивание пятки к наружной стороне стопы. Важно вовремя заметить эти признаки и начать лечение по рекомендациям врачей.
При вальгусной деформации нужно показать детям, как правильно стоять, – для этого следует держать ноги вместе, тогда стопа не будет перегружена. Гулять в это время стоит меньше. Для исправления положения ног детей привлекают к активным занятиям: плаванию, футболу, катанию на велосипеде. Можно предложить походить босиком по разнообразной поверхности (трава, песок, мелкие камешки).
Врач предписывает ортопедическую обувь, специальный массаж стоп, ЛФК. Все указания доктора нужно выполнять систематически. Если эти меры не помогают, тогда проводят хирургическое вмешательство.
 Гимнастика и упражнения при вальгусной деформации стопы у детей
Гимнастика и упражнения при вальгусной деформации стопы у детей
Как развивается вальгус
Развитие болезни характеризуется все большим промежутком между плюсневыми костями. Деформация большого пальца на ноге вызывается сдвигом первого плюсневого сустава в сторону. Внешне valgus выглядит как поворот пальца в сторону близлежащих суставов, а снаружи увеличивается шишка. Она мешает носить обувь, которая сдавливает нарост, сопровождающийся воспалением в суставе плюсны.
Испытывая регулярное сдавливание, изменяются и костные ткани вокруг головки косточки: они отекают, болят, чутко реагируют на прикосновения.
Ненормальное размещение косточек пальца приводит к раннему истиранию суставов, повреждению хрящевидной ткани, увеличению в размерах костной субстанции. Постоянный рост косточки большого пальца ноги вызывает все большее её травмирование и усугубление недуга.
 Упражнения для стоп при вальгусной деформации
Упражнения для стоп при вальгусной деформации
К кому обратиться за помощью
При выявлении вальгусной деформации стоит посетить врача, который назначит подходящий метод лечения, чтобы исправить valgus. В домашних условиях справиться с этой проблемой не получится. Проконсультироваться необходимо у ортопеда, травматолога или хирурга. Также нужно побывать у терапевта, который поможет разобраться в причинах заболевания.
Такой комплексный подход – это шаг к успешному исходу в борьбе с недугом и избавлению от дискомфорта.
Как диагностируют заболевание
Для диагностики вальгусной деформации проводят осмотр пациента, беседуют с ним, назначают дополнительное обследование.
В ходе опроса подробно выясняют, что беспокоит больного. Ведь болезненность в области большого пальца может возникать не только при данной патологии. Уточняют моменты, когда именно возникают боли, были ли травмы стопы, есть ли генетическая предрасположенность, другие заболевания.
 Вальгусной деформации стопы, ортопедические стельки по уходу за ногами
Вальгусной деформации стопы, ортопедические стельки по уходу за ногами

При осмотре особый акцент делается на походке человека, определяется размещение первого пальца относительно соседних. Осмотру подвергают всю стопу, поверхность кожи. Определяются двигательные возможности больного пальца.
Дополнительно назначают проведение рентгеновского исследования. Его результаты позволяют увидеть имеющиеся патологии на стопе, выяснить стадию искривления. Также может понадобиться проведение УЗИ, чтобы проверить систему кровотока стопы. При необходимости операции потребуются анализы мочи и крови.
Лечение деформаций пальцев стоп
Если возникает вопрос, как лечить вальгусную деформацию большого пальца на стопе, то нужна консультация врача. Только он, учитывая все обстоятельства заболевания, может выбрать правильный курс терапии. Лечение вальгусной деформации большого пальца стопы зависит от степени выраженности патологии, состояния больного и некоторых других факторов. Оно может быть как консервативным, так и оперативным.
Консервативные методы
На самых первых стадиях возможна консервативная терапия деформированного большого пальца. Данные методы лечения нацелены на фиксирование ноги в ее нормальном положении, устранение сбоев в кровообращении суставов, укрепление мышц и связок стопы. К консервативной группе методов относятся следующие:
- применение массажей;
- ношение ортопедических приспособлений;
- выполнение лечебных процедур;
- применение ванночек;
- употребление лекарственных средств для снятия воспалений;
- поддержание здорового способа жизни.
Наибольший результат из этих методов оказывают специальные приспособления, при помощи которых проводят коррекцию деформированных суставов. Чаще других используются ортопедические шины, супинаторы, корректоры для пальцев, стяжки.
 Боли в большом пальце ноги могут быть вызваны разными причинами
Боли в большом пальце ноги могут быть вызваны разными причинами
Дополнением к основному консервативному лечению могут стать рецепты народной медицины. Но об их применении нужно проинформировать лечащего врача. Косточку на ноге сбоку лечат компрессами с медом, примочками с использование разнообразных лекарственных трав, скипидаром, йодом.
Медикаментозное лечение
При вальгусной деформации применяют и лекарственные средства. Чтобы убрать воспалительный процесс, пользуются нестероидными противовоспалительными медикаментами. Обезболиванию способствуют анальгетики. Гормональные средства вводятся внутрь с помощью инъекций – такое лечение воспалений действует гораздо эффективнее.
Лечение без операции
На 1-й и 2-й стадиях вальгусной деформации для исправления косточек большого пальца на ноге можно обойтись без оперативного вмешательства. Но лечение без операции возможно только в том случае, если отсутствуют сопутствующие заболевания или осложнения, а также угол уклона не слишком велик.
 При вальгусной деформации применяют и лекарственные средства
При вальгусной деформации применяют и лекарственные средства
В таких случаях помогают справиться с деформированными суставами лечебные гимнастические упражнения, избавление от избыточного веса, ходьба в ортопедической обуви.
Большую массу тела при вальгусном заболевании обязательно нужно снижать, так как сильное давление на конечности усугубляет течение патологии. Следует придерживаться правильного питания и вести активный образ жизни.
Лечение с помощью операции
Вальгусная деформация пальцев стопы на поздних стдаиях излечивается лишь с помощью хирургической операции. Существует много разных оперативных методов, которые дают желаемый результат и при этом проходят безопасно и без осложнений.
Проксимальная остеотомия
Проксимальная остеотомия проводится с разрезанием вдоль расположения больного пальца. Производится иссечение слизистой сумки, отделяется сухожилие, которое крепится к проксимальной фаланге. На кости вырезают клиновидную часть, чтобы выровнять фалангу и расположить в правильном положении. Кость фиксируют при помощи пластин, винтов для прочного сращения. После проведения операции стопу закрепляют специальными повязками для избегания нагрузок.
 Упражнения для стоп при вальгусной деформации: комплексы и правила
Упражнения для стоп при вальгусной деформации: комплексы и правила
Дистальная остеотомия
При дистальной остеотомии угол между костями сокращают, выполняя разрез кости в виде буквы «V». Конец фаланги размещают сбоку. Закрепляют металлическими винтами или шипами. После сращивания металлические части вынимают. Операция малоинвазивная, делается всего лишь несколько небольших надрезов.
Удаление «нароста»
В запущенных случаях, когда не помогают другие средства, производят резекцию костного нароста. Методика операции состоит в иссечении среднего участка кости или головки основного пальца. Такие действия убирают лишнюю костную субстанцию и одновременно выравнивают деформированные части.
Реабилитация
После операционного вмешательства больной может сначала только выполнять движения пальцами, вставать на ноги спустя 10 суток, при этом не наступать на прооперированную часть. Для ходьбы необходимо в это время пользоваться туфлями Барука.
Через 2-3 дня прооперированного по поводу вальгусной деформации выписывают. Если накладывались швы, которые не рассасываются, то их снятие проводят через 2 недели.
В повседневной жизни после операции пациенту для ходьбы необходимо пользоваться ортопедическими стельками не менее 3 месяцев. Высокий каблук (здесь есть строгое ограничение до 6 см) в первое время носить запрещено, не менее, чем полгода.
Профилактика
Важную роль играет профилактика вальгусной деформации стопы
- В первую очередь нужно заботиться о комфортной обуви, не лишним будет использование ортопедических стелек.
- Необходимо следить за сбалансированностью питания, поддерживать вес в норме.
- Выполнять цикл гимнастических упражнений для повышения тонуса в конечностях.
- Обращать внимание на первые проявления вальгуса и не медлить с посещением врача.
Все эти простые правила помогут предотвратить развитие болезни.
Вальгусная деформация стопы – это искривление плюснефалангового сустава большого пальца, палец отклоняется наружу, у основания образуется видимый нарост («шишка»). Выпирающая косточка на ноге ухудшает эстетический вид ступни. Если не начать лечить вальгусную деформацию стопы на первых стадиях заболевания, со временем появятся боли в ногах, усиливающиеся при ходьбе, возникнут артрозы, варикоз, плоскостопие.

Можно ли вылечить халюс вальгус без операции
Если деформация — врожденная патология, обусловлена наследственным фактором, бороться с ней проблематично, лечение понадобится длительное, основательное. В большинстве случаев изменения стопы у взрослых возникают при избыточном весе, ношении неудобной тесной обуви, эндокринологических болезнях, остеопорозе. Известный педиатр доктор Комаровский отмечает, что развитие плосковальгусной стопы провоцируют раннее принуждение к ходьбе, сильная нагрузка на неокрепший связочно-мышечный аппарат ребенка.
Вальгус легко предупредить в любом возрасте. Ранние стадии патологического искривления успешно поддаются коррекции консервативными методами, без хирургического вмешательства. Современная медицина располагает внушительным арсеналом всевозможных приспособлений для исправления деформаций стопы: шинами, ортопедическими стельками для обуви. Комплекс мероприятий, включающий массаж, лечебную гимнастику, физиотерапевтические процедуры, лекарственные препараты поможет остановить прогрессирование патологии, предупредить возникновение осложнений, сохранить здоровье пациенту.
К какому врачу обратиться
Обращение к доктору становится необходимостью, если вы заметили следующие симптомы:
- «пухнущую» косточку у основания большого пальца ноги;
- болезненность, покраснение выпирающего участка;
- отклонение пальца кнаружи;
- усталость ног;
- отечность нижних конечностей;
- появление мозолей и натоптышей на подошвах.
Проблемами стопы занимается врач-ортопед. Проводит первичный осмотр (определяет степень отклонения большого пальца, оценивает состояние сосудов, подвижность ступни, наличие подошвенных мозолей, болезненность сустава). Для постановки диагноза назначаются дополнительные методы обследования (рентген в трех проекциях, компьютерная плантография, МРТ).
Лечение без операции возможно только на I-II стадиях деформации, когда угол отклонения пальца не превышает 20 градусов. Хорошие результаты дает установка различных фиксаторов, ношение ортопедической обуви, ЛФК, медикаментозная терапия. Когда пальцы отклонены более, чем на 20 градусов, боль становится постоянной, нарушается походка, отмечается неподвижность выпирающего сустава, целесообразным будет оперативное вмешательство.
Существует несколько видов хирургических операций при вальгусе:
- Миниинвазивные – одномоментные чрескожные операции, через небольшой разрез удаляются костные разрастания (остеотомия), ушиваются сухожилия. Возможны при незначительных деформациях. Срок реабилитации длится около 3 месяцев. К малоинвазивным методикам относится лечение лазером. Под местной анестезией делается надрез на коже, лазерным лучом отшлифовывают костный нарост до нормальных размеров. Плюсы такой операции – бескровность, быстрота, заживляемость.
- Вальгус IV степени предусматривает серьезные вмешательства – имплантация сустава, пересадка сухожилий, артродез (наложение на кости скоб, фиксирующих положение). Реабилитационный период после операций длится от 3 месяцев до нескольких лет, исходя из тяжести заболевания.
В случае развития вальгусных деформаций у детей, обращение к врачу следует начинать с педиатра. Участковый детский врач наблюдает ребенка с момента выписки из роддома, сможет отличить функциональное плоскостопия от патологии. У грудных детей своды ступней выглядят плоско, продольный, поперечный изгибы формируются в процессе ходьбы до 12 летнего возраста. При некоторых заболеваниях (рахите, ДЦП) искривления в стопах происходят вследствие слабости костно-мышечного аппарата. Пациентам показаны дополнительные консультации невропатолога, реабилитолога, физиотерапевта.

Методы лечения вальгусной деформации стопы
Безоперационное лечение начальных стадий вальгусной стопы подразумевает сочетание нескольких методов, направленных на снятие воспаления в суставе, облегчение болевых ощущений, придание костям ступней анатомического положения. Следует исключить факторы, вызывающие прогрессирование болезни: избавиться от лишнего веса, носить удобную обувь на невысоком каблуке, ходить босиком, уменьшить нагрузку на ноги обладателям стоячих профессий (учителям, продавцам, парикмахерам). Условие выздоровления – неукоснительное соблюдение рекомендаций лечащего врача.
- Бандаж. Вальгусные шины, бандажи применяются для постоянного или ночного ношения. Изготавливаются из силикона, пластика, эластичных тканей. Представляют собой накладку, давящую на выпирающую косточку, фиксирующую большой палец в правильном положении. Бандаж уменьшает нагрузку на ступни, снимает боль, облегчает ходьбу, предохраняет кости от дальнейшего искривления.
- СМТ (синусоидально-моделированные токи) — метод физиотерапии, при котором на нижних конечностях с помощью повязок фиксируются электроды, электрический разряд проходит по мышцам, связкам голеней. Процедура безболезненная, безопасная. СМТ стимулирует нервные окончания, тонизирует ткани, улучшает кровообращение, снимает отечность.
- Лекарственные препараты. Медикаментозная терапия направлена на устранение болевых ощущений, воспалительных реакций, отечности. Назначают лекарства в виде таблеток, уколов, мазей, гелей. Используют нестероидные противовоспалительные средства – Ибупрофен, Кетанов, Диклофенак, Индометацин. При выраженном болевом синдроме рекомендовано внутрисуставное введение гормональных препаратов.
- Тутор, ортезы. Используются для жесткой фиксации конечности в нужном положении. Тутор обеспечивает суставу неподвижность, выполнен из прочного пластика. Различают 2 типа ортезов: безнагрузочные (в которых нельзя ходить, надевают на период сна), функциональные (рассчитанные на двигательную активность). Изготавливаются по индивидуальному слепку для конкретного пациента.
- В домашних условиях делают теплые ванночки для ступней. Воду нагревают до 37-38 градусов, длительность процедуры 15 минут. Состав лечебных ванночек может быть разным — солевым, йодным, хвойным, травяным. Продолжительность курса – от недели до двух.
Народные средства для уменьшения косточки включают примочки, компрессы с прополисом, скипидаром, глиной, нанесение на воспаленный участок йодной сетки, ванночки с отваром картофельной кожуры, раствором хозяйственного мыла.
К тепловым методам лечения относят обертывания ног с парафином, озокеритом. Комфортная температура обертываний улучшает микроциркуляцию крови, восстанавливает питание мышечной ткани, снимает усталость.
Снять излишнее напряжение мышц, укрепить связки помогут лечебная гимнастика, массаж нижних конечностей. Курсы массажа должны быть регулярными, состоять из 10-20 сеансов, повторяться через месяц.
Упражнения, восстанавливающие подвижность пальцев:
- ходьба на «носочках»;
- ходьба с упором на внешнюю часть ступни;
- перекатывание мячика стопой;
- захват мелких предметов пальцами ног.

Правила использования различных приспособлений
Ортопедические приспособления помогают остановить рост косточки на стопе, способны полностью вылечивать деформации, если соблюдать правила:
- Назначать, подбирать фиксаторы может врач после обследования, установления диагноза.
- Ортопедические стельки не носят одновременно с обычными, вложенными в обувь производителем.
- Оптимальная высота каблука – 2-4 см.
- Для комфортного размещения стельки, супинатора, размер обуви должен быть на размер больше того, какой обычно носите.
- Фиксатор не может в одиночку исправить деформацию, необходимо сочетать несколько видов терапии одновременно.
- Максимальный эффект достигается при жесткой фиксации ступни, отсутствии движения. Используйте бандажи ночного ношения.
- Санитарно-гигиенические нормы предполагают индивидуальное использование приспособлений, своевременную обработку, замену. Стельки, супинаторы необходимо менять не реже раза в год.
- Длительность фиксации увеличивают постепенно, первое применение не превышает одного часа.
- Под жесткие туторы надевайте носки, гольфы из натуральных тканей.
Возможные осложнения и противопоказания к безоперационному лечению
Противопоказания консервативного лечения вальгусной деформации:
- варикоз, тромбофлебит;
- наличие открытых ран на ступнях;
- непереносимость материалов, из которых сделан фиксатор;
- аллергия на применяемые лекарства.
С осторожностью назначают лечение больным сахарным диабетом, облитерирующим эндартериитом – стопы уязвимы, требуют бережного ухода.
К осложнениям относят усиление боли, нарушение подвижности ступни, искривление пальцев стопы, поражение коленного, тазобедренного суставов, изменение походки.
Несоблюдение рекомендаций может привести к прогрессированию болезни, когда останется только один путь решения проблемы – хирургический.
Одним из самых распространенных видов ортопедических патологий надо считать вальгусную деформацию большого пальца стопы, лечение без операции которой возможно лишь на начальных стадиях развития болезни. Следует рассмотреть подробно, каковы причины возникновения указанной патологии и эффективные консервативные способы лечения.

Причины образования вальгусной деформации большого пальца стопы
Вальгусная деформация стопы представляет собой патологическое искривление сустава большого пальца внутрь стопы и выпирание наружу первой плюсневой кости. Указанное заболевание негативно сказывается на всех составных костных элементах стопы, сухожилиях, связках из-за неправильного распределения нагрузки на ногу.
При запущенной форме болезни единственным эффективным способом борьбы считается оперативное вмешательство. Но если обратиться к специалисту при первых признаках патологии, возможно консервативное лечение. Необходимо обратить внимание на следующие проявления заболевания:
- незначительный наклон большого пальца к другим фалангам (менее 20°);
- болевые ощущения при ношении обуви;
- формирование небольшой косточки сбоку от большого пальца;
- покраснение и отек указанного образования из-за воспаления околосуставной сумки;
- появление мозолей;
- изменение формы стопы.

Для назначения правильного лечения важно установить причину вальгусной деформации. Факторов, при которых может деформироваться стопа, существует достаточно много. Наиболее распространенными из них считаются:
- плоскостопие поперечного типа;
- косолапость;
- ношение неправильно подобранной обуви (высокий каблук, узкие туфли);
- избыточный вес;
- генетическая предрасположенность;
- травмы;
- некоторые болезни стопы и пр.

Указанная патология чаще всего наблюдается у женского пола. Это связано с постоянным ношением узкой модельной обуви на высоких неустойчивых каблуках. При ходьбе в таких туфлях сверхсильную перегрузку испытывает передняя часть ступни. Такой дисбаланс со временем перерастает в вальгусную деформацию стопы: плюсне-фаланговый сустав становится нестабильным, плюсневая кость разворачивается, первый палец искривляется. Частое хождение босиком тренирует мышцы и сухожилия ног и служит отличной профилактикой указанной патологии.
Если небрежно относиться к своему здоровью и игнорировать признаки вальгусной деформации, то могут развиться серьезные осложнения: утолщение головки кости, бурсит, сколиоз и др.

Общие правила консервативного лечения вальгусной деформации
В основе консервативного лечения лежит:
- исключение причин искривления стопы;
- устранение самой деформации ног;
- избавление от сопутствующей симптоматики — боли, воспаления, отека.
 Со временем при наблюдении положительной динамики косточка перестает расти, уменьшается в размерах, ступня принимает нормальное состояние. При соблюдении всех рекомендаций врача-ортопеда происходит правильное распределение нагрузки на стопу.
Со временем при наблюдении положительной динамики косточка перестает расти, уменьшается в размерах, ступня принимает нормальное состояние. При соблюдении всех рекомендаций врача-ортопеда происходит правильное распределение нагрузки на стопу.
При первичном обращении больного к специалисту, для выработки эффективных лечебных мероприятий, проводится полное диагностическое обследование. Распространенными методами диагностики при данной патологии надо считать:
- зрительный осмотр деформации ноги;
- рентгенографию, при которой легко видны костные изменения;
- МРТ или КТ;
- компьютерную плантографию, при которой определяется нагрузка на различные участки стопы и др.
После тщательного анализа результатов исследования врач подбирает больному подходящие способы консервативного лечения. Важно при этом учитывать:
- возраст больного (обычно больше 50 лет);
- угол деформации не должен превышать 30°;
- отсутствие сопутствующих нарушений стопы.

На данный момент существует несколько продуктивных методик безоперационного лечения вальгусной деформации. Часто для получения положительного результата используется одновременно несколько медицинских подходов и средств лечения.
К эффективным консервативным методам борьбы с вальгусной деформацией стопы на современном этапе можно отнести:
- медикаментозную терапию;
- использование специальных приспособлений;
- проведение лечебных мероприятий;
- применение средств народной медицины.
Только комплексный подход и гармоничное сочетание нескольких методов лечения даст стойкий положительный результат.
 Медикаментозная терапия призвана снять всю негативную симптоматику, наблюдаемую при деформации ступней. Для избавления от воспалительного процесса медики вводят в полость суставов гормональные препараты (Дипросан, Гидрокортизон). Для указанной цели могут применяться наружные противовоспалительные средства (таблетки, мази, гели). Болевой синдром устраняется обезболивающими препаратами (Ибупрофеном, Парацетамолом).
Медикаментозная терапия призвана снять всю негативную симптоматику, наблюдаемую при деформации ступней. Для избавления от воспалительного процесса медики вводят в полость суставов гормональные препараты (Дипросан, Гидрокортизон). Для указанной цели могут применяться наружные противовоспалительные средства (таблетки, мази, гели). Болевой синдром устраняется обезболивающими препаратами (Ибупрофеном, Парацетамолом).
Проведение лечебных мероприятий при вальгусной деформации
Эффективность лечебных мероприятий по избавлению от вальгусной деформации стоп на ранних стадиях развития болезни доказана длительной медицинской практикой. Такими лечебными мероприятиями надо считать:
- физиотерапевтический курс;
- физическую культуру;
- массаж;
- специальную диету;
- правильный отдых для ног.
 К физиотерапии относятся такие процедуры, как ударно-волновая терапия, диатермия, грязевые обертывания ног и пр. Они обеспечивают усиление кровообращения в пораженном месте, снимают болезненность и отечность.
К физиотерапии относятся такие процедуры, как ударно-волновая терапия, диатермия, грязевые обертывания ног и пр. Они обеспечивают усиление кровообращения в пораженном месте, снимают болезненность и отечность.
Регулярные лечебные упражнения укрепляют ослабленные мышцы, возвращают стопе нормальное положение, разрабатывают пальцы ног. К наиболее популярным упражнениям ЛФК можно отнести:
- круговые движения большими пальцами ног;
- передвижение на внутренних и внешних сторонах стоп, с чередованием;
- ходьба босиком;
- плавный перенос тяжести тела с носков на пятки и обратно и др.
 Физическая культура даст больший положительный результат при сочетании с лечебным массажем, который проводит подготовленный специалист. В ходе указанной процедуры разминается вся больная нога. Это позволяет усилить циркуляцию крови, восстановить подвижность суставов и связочного аппарата.
Физическая культура даст больший положительный результат при сочетании с лечебным массажем, который проводит подготовленный специалист. В ходе указанной процедуры разминается вся больная нога. Это позволяет усилить циркуляцию крови, восстановить подвижность суставов и связочного аппарата.
Умение расслаблять ноги после длительной ходьбы принесет огромную пользу в лечении и профилактике многих заболеваний нижних конечностей, в частности вальгусной деформации. Для этого необходимо в конце насыщенного дня принять горизонтальное положение и поднять ноги выше головы. Находиться в таком положении 15–20 минут. Затем следует опустить ноги в подготовленную прохладную воду.
 Важную роль в борьбе с указанной патологией играет правильное питание. Из ежедневного рациона следует исключить жирную, копченую, острую пищу, уменьшить потребление сладостей. Это позволит снизить воспалительные процессы изнутри. Полезны продукты с большим содержанием витаминов А, Е, С. Правильная диета автоматически приведет к снижению избыточного веса, являющегося одной из частых причин вальгусной деформации ног.
Важную роль в борьбе с указанной патологией играет правильное питание. Из ежедневного рациона следует исключить жирную, копченую, острую пищу, уменьшить потребление сладостей. Это позволит снизить воспалительные процессы изнутри. Полезны продукты с большим содержанием витаминов А, Е, С. Правильная диета автоматически приведет к снижению избыточного веса, являющегося одной из частых причин вальгусной деформации ног.
Описанные процедуры позволяют эффективно бороться с патологией без операционного вмешательства.
Специальные приспособления при лечении вальгусной деформации
Консервативное выправление деформированной стопы невозможно без применения специальных ортопедических приспособлений. К ним относятся:

Лечебные стельки со специальным основанием, выполненные индивидуально для каждого пациента, снимают основную нагрузку с больного сустава, возвращают стопе ее амортизирующие свойства. Выровнять фаланги пальцев и уменьшить деформацию помогают специальные супинаторы и межпальцевые перегородки. Ночной бандаж-корректор надежно удерживает большой палец ноги в правильном положении.
 Ортопедические шины при помощи накладки на поврежденное место фиксируют пальцы в неподвижном состоянии и со временем выравнивают стопу. Такие приспособления можно носить постоянно. Иногда применяются стяжки для поддержания поперечного свода стопы.
Ортопедические шины при помощи накладки на поврежденное место фиксируют пальцы в неподвижном состоянии и со временем выравнивают стопу. Такие приспособления можно носить постоянно. Иногда применяются стяжки для поддержания поперечного свода стопы.
Устранение главной причины развития патологии — ношения узкой обуви на высоком каблуке — является непременным условием успешного лечения. Подходящая для постоянного ношения обувь должна быть комфортной, выполненной из мягких натуральных материалов, с широким носком, каблуком не выше 4–5 см. Только такая обувь позволит правильно распределить нагрузку на стопу.
Средства народной медицины в борьбе с деформацией ног
Дополнительными средствами при консервативном лечении вальгусной деформации стоп являются рекомендации народной медицины. Они эффективны при снятии основных симптомов заболевания.
 Болевые ощущения хорошо устраняют лечебные составы, приготовленные самостоятельно. К ним относятся:
Болевые ощущения хорошо устраняют лечебные составы, приготовленные самостоятельно. К ним относятся:
- глиняный компресс, составленный из красной глины, скипидара, воды и морской соли;
- спиртовая мазь на основе нашатырного и этилового спирта, красного перца, камфары;
- яичная мазь, состоящая из яйца, уксусной кислоты, свиного сала, скипидара.
Указанные составы наносятся на больное место на 2 часа перед сном. После этого на ногу следует надеть теплый носок.
Снимают боль, воспаление ванночки на основе травяных настоев — корня лопуха, ромашки, зверобоя. Часто применяются при данной патологии прохладные ванночки с морской солью и йодом.
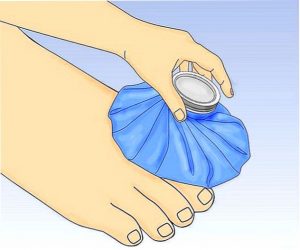 Прикладывание холодного компресса несколько раз в сутки значительно облегчает состояние больного. Для этого может служить пакет замороженных овощей, завернутых в чистую ткань.
Прикладывание холодного компресса несколько раз в сутки значительно облегчает состояние больного. Для этого может служить пакет замороженных овощей, завернутых в чистую ткань.
Кусочки размягченного прополиса можно привязывать на всю ночь к месту выпирающей косточки. Популярны среди больных с вальгусной деформацией ног лечебные аппликации капустными или лопуховыми листами. Лопуховые листья для большего эффекта намазывают скипидаром. Аппликации делаются на всю ночь.
Для получения стойкого результата средства народной медицины необходимо использовать длительное время — до 2-3 месяцев.
В основе всех народных рецептов находится прогревание места деформации, что позволяет улучшить в нем обменные процессы, усилить местное кровообращение.
Заключение по теме
Таким образом, консервативное лечение вальгусной деформации ног возможно при своевременном обращении к специалисту и четком выполнении всех его рекомендаций.





